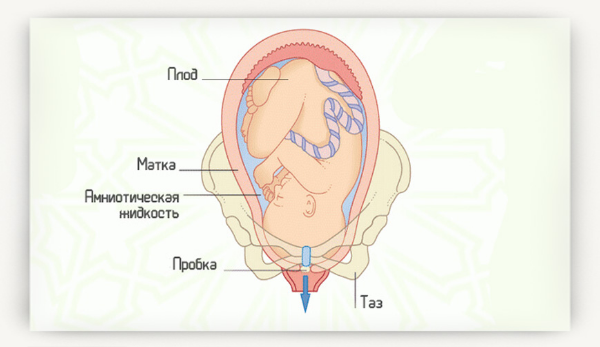
Периоды родов и их фазы: что нужно знать первородящей
Продолжительность нормально протекающих родов составляет от 5 до 14 часов. Быстрыми называют роды, продолжающиеся менее 5 часов, стремительными — менее 4 часов. Роды, длящиеся 18 часов и более, называют затяжными. У первородящих длительность больше, чем у повторнородящих. Всё это время разделено на три периода:
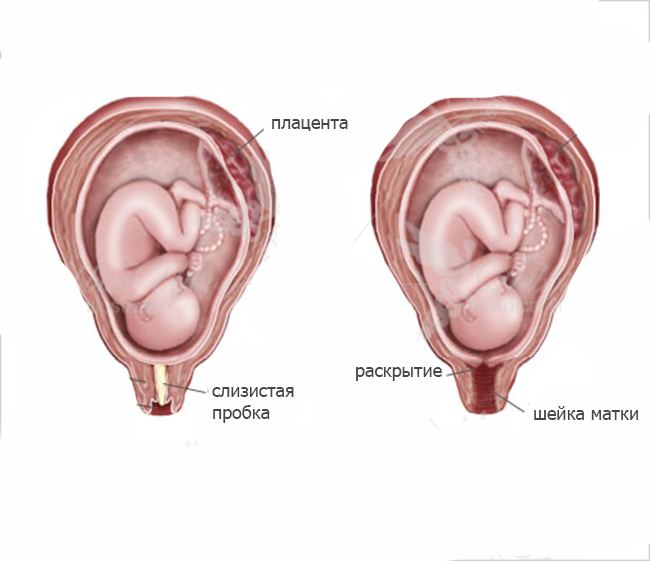
- раскрытие маточного зева;
- изгнание плода;
- изгнание последа.
Началом родовой активности служит окончательное развитие плода внутри материнской утробы. Этот момент наступает на 38–40 неделе. Женский организм готовится к рождению ребёнка в течение 10 дней. Признак готовности — созревание шейки матки.

Рождение ребёнка включает три этапа
Период раскрытия — самый продолжительный
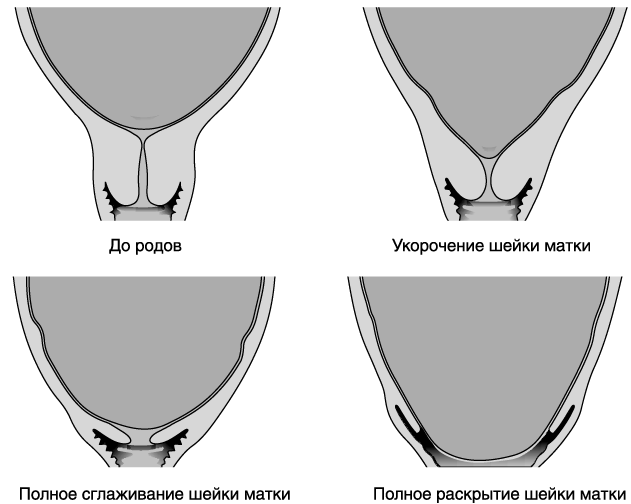
Во время первого периода шейка матки созревает — становится короче, раскрывается зев. Зрелость шейки определяют по следующим параметрам:
- консистенция шейки;
- длина шейки матки;
- степень раскрытия маточного зева;
- расположение шейки внутри полости таза;
- состояние нижнего сегмента матки.
На основании этих характеристик разработаны классификации для определения зрелости. На практике пользуются двумя классификациями — по Бишопу и по Хечинашвили.
Таблица: критерии зрелости шейки матки по Бишопу
| Признак | 1 балл | 2 балла | 3 балла |
| Положение шейки матки относительно крестца | К крестцу | Срединное | По оси родового канала |
| Длина шейки матки | 2 см и более | 1 см | Менее 1 см |
| Консистенция шейки матки | Плотная | Размягчена | Мягкая |
| Открытие наружного зева | Закрыт | 1–2 см | 3 см |
| Расположение предлежащей части плода | Над входом | Посередине лобковой кости | По нижнему краю лобковой кости |
Каждому признаку присваивают балл, затем суммируют их. Если набралось менее 5 баллов, шейка незрелая. О полной зрелости соответствует количество баллов 10 и более.
Согласно классификации Хечинашвили выделяют 4 степени зрелости шейки.
- Незрелая шейка. Консистенция плотная, укорочения не происходит. Наружный маточный зев плотно закрыт, либо пропускает только кончик пальца.
- Созревающая шейка. Консистенция мягкая только на отдельных участках. Незначительно укорачивается часть шейки, выходящая во влагалище. Наружный маточный зев пропускает весь палец, находится на уровне нижнего края лобкового симфиза.
- Не полностью созревшая шейка. Консистенция становится полностью мягкой. Палец проходит за внутренний маточный зев. Наружный зев находится ниже края лобковой кости.
- Зрелая шейка. Консистенция полностью мягкая, шейка сглажена. По шеечному каналу свободно проходят два пальца. Через свод влагалища определяются головка или ягодицы плода.

Во время периода раскрытия врач оценивает степень зрелости шейки матки
Латентная, активная и переходная фазы
Первый период подразделяют на три фазы, связанные с опусканием плода из матки.
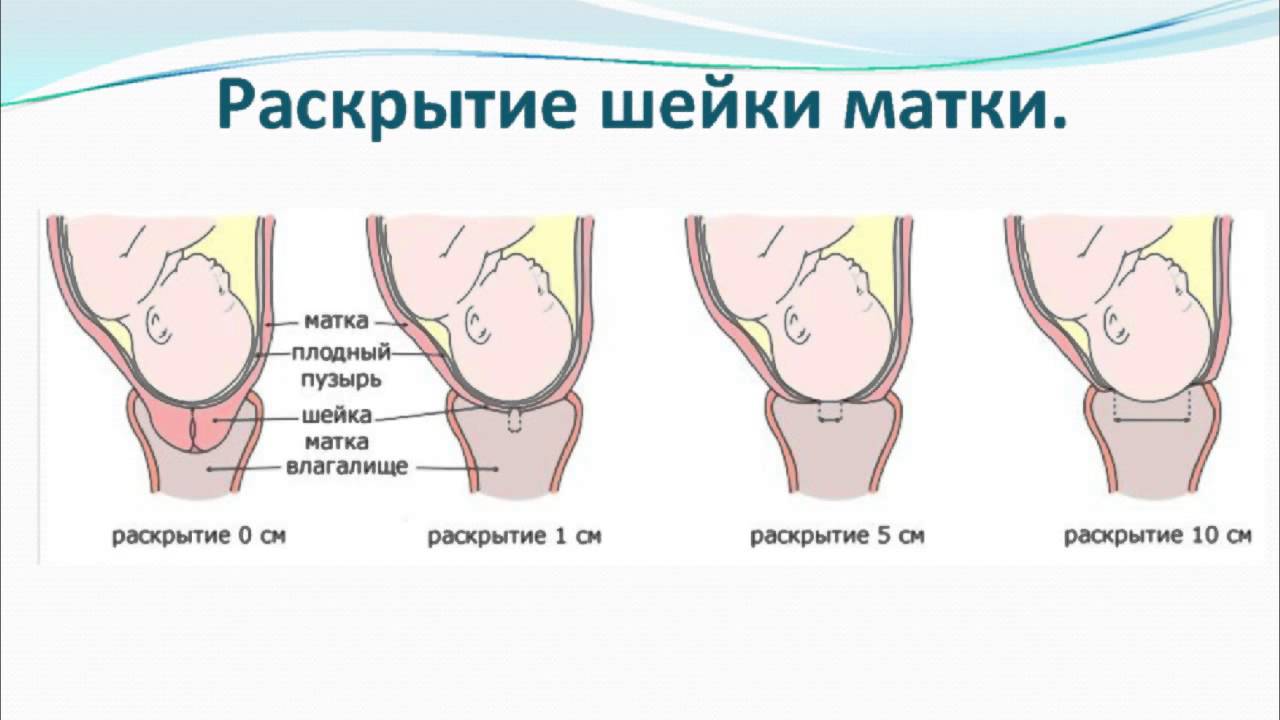
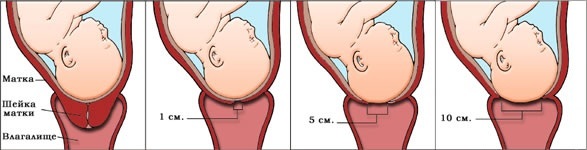
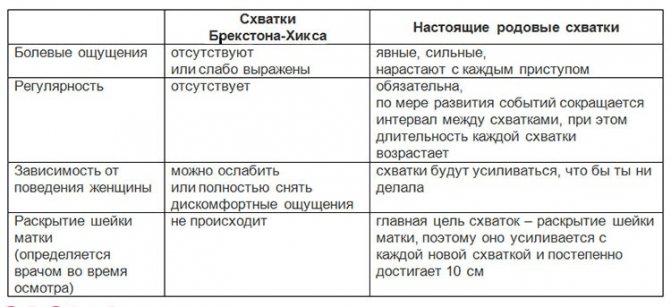
- Латентная фаза. Начинается со схваток, заканчивается раскрытием маточного зева на 3–4 см. Длится 5–6 часов. Схватки безболезненные.
- Активная фаза. Начинается, когда маточный зев раскрывается на 4 см и более. Продолжается 3–4 часа, схватки становятся ощутимыми для роженицы. В этой фазе изливаются воды.
- Переходная фаза. Окончательное раскрытие маточного зева, наблюдается обычно у первородящих, длится до 2 часов.
Продолжительность у первородящих и повторнородящих женщин
У первородящих женщин этот период продолжается 10–12 часов, у повторнородящих 8–10 часов.
Период изгнания плода — самый краткий, но активный
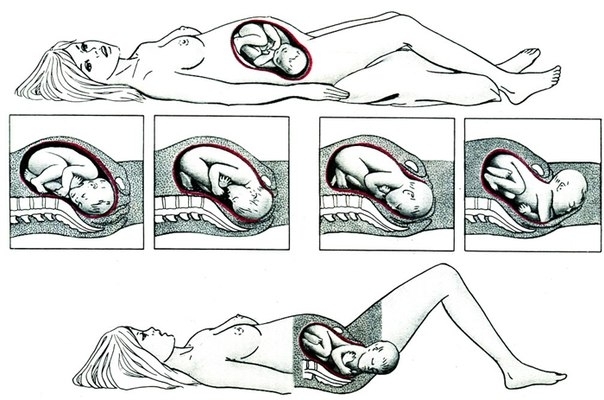
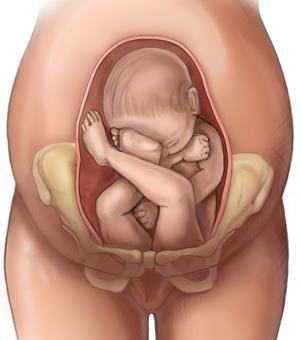
Включает подготовку плода к жизни вне материнской утробы, и выведение его из матки. Длительность у первобеременных 30–60 минут, у повторнородящих — 15–20 минут. Должен занимать не более 10 потуг. Если потуги длятся дольше, страдает кровоток в плаценте, что приводит к гипоксии плода, отрицательно влияет на его позвоночник.
Важный момент второго периода — смещение костей головки плода. Это необходимо для прохождения через узкий родовой канал. Смещение костей черепа возможно потому, что они не сращены между собой, а имеют отверстия — большой и малый роднички. На головке появляется родовая опухоль — отек из-за сдавления костями материнского таза. Это нормальное явление, опухоль исчезает на третий день сама.

Изгнание плода из полости матки происходит во время потуг
После того, как ребёнок родился, происходит изгнание последа. Матка резко уменьшается в объёме, через 5–7 минут после рождения ребёнка отходит послед. Его изгнание осуществляется 2–3 схватками, сопровождается кровотечением не более 200 мл.
Что делают врачи?
К сожалению, при начале быстрых родов очень трудно успеть в роддом вовремя, поэтому большинство женщин приезжают уже с опозданием, которое увеличивает риски осложнений и ухудшает общий прогноз для матери и плода. Поэтому и принято женщин из группы риска при подозрении на возможное начало быстрых родов госпитализировать заблаговременно. Если роды начнутся, будет лучше, когда они протекают изначально под контролем врачей.
При поступлении в роддом врачи предпринимают попытки нормализовать характер родового процесса. Очистительная клизма в этом случае противопоказана, хождение по палате – тоже. Женщина перемещается только медперсоналом на специальной каталке и лежит на боку, который является противоположным позиции ребенка в утробе.
Снизить интенсивность схваток в некоторых случаях помогают токолитические препараты, которые лежащей на кровати женщине вводят внутривенно. Если женщина – гипертоник, то ей вводят вместо противопоказанных токолитиков антагонисты кальция. Если боли при схватках очень сильные, может применяться эпидуральная анестезия.
Рожает женщина в положении на боку. Только последовый период проходит в обычной позе – лежа на спине с разведенными бедрами.


На любом этапе быстрых родов может возникнуть потребность в переливании крови, а потому ее готовят с момента поступления женщины в роддом. Также заранее готовится и реанимационная бригада, поскольку большинству детей после спешного появления на свет требуется неотложная реанимационная помощь.


2.Как всё начиналось
Своего первого ребёнка я родила ровно в срок (сорок недель).
За неделю до предполагаемой даты родов, меня положили в перинатальный центр. Всю неделю меня наблюдали врачи. Время прошло быстро и вот по расчетам врачей мне рожать на следующий день.
Меня вызвали в смотровую. Никаких предвестников родов не было. Мне сказали вернуться в палату, и добавили, что если завтра не начнёшь рожать сама, то будем вводить гель.
Что такое гель? Куда его вводить? Я была в полном недоумении.
Вернувшись в палату, я поинтересовалась у девочек, кто знает, что такое гель? Те, кто уже рожал объяснили, что это процесс искусственного вызова схваток.
Вечером я почувствовала тянущую боль внизу живота. Боль очень была похожа на ту, что бывает во время менструального цикла.
Я не придала никакого внимания этой боли. Время было около восьми часов вечера.
Когда я ложилась спать, время было около десяти часов вечера, но боли внизу живота становились ещё сильнее. Но даже тогда я не стала заострять на них внимания.
Всю ночь я практически не спала. Живот то болел, то тянул, то отпускал. К пяти часам утра боль стала просто невыносимой. Я встала и пошла на ресепшен к медсестре.
Объяснила ей всю ситуацию, рассказала ей, что это началось ещё вчера. Она сразу же вызвала дежурного врача, и они оба меня начали ругать. Ругали за то, что я так поздно им сказала о своих болях.
Они объяснили мне, что это были схватки и что у меня уже раскрытие на пять пальцев. Для тех, кто не понимает, что такое раскрытие на пять пальцев, объясняю, это почти то самое время, когда малыш готов родиться.
Меня в срочном порядке перевели в родовой зал и всё это время схватки усиливались. Пол двенадцатого дня я родила свою первую кроху.
По словам врачей роды считаются от начала первых схваток и до самого рождения малыша. А вот теперь не трудно посчитать сколько длились мои первые роды – 15,5 часов!
Обезболивание при родах
При затянувшейся первой фазе, резко болезненных схватках и медленном раскрытии шейки матки в роддоме могут провести обезболивание или назначить медикаментозный сон. Во время сна родовая деятельность не прекращается, а женщина набирается сил для следующей фазы родов.
Обезболивание может быть в виде акушерского наркоза (укол в вену), перидуральной анестезии или закисью азота (вдыхание через маску), а также с помощью рефлексотерапии или физиотерапии. Обезболивание не должно быть полным, женщина должна чувствовать схватки, иначе тормозится сам процесс родов.
За латентной следует активная фаза родов, во время которой шейка раскрывается от 4 до 8-10 см. Схватки в этой фазе более длительные, до 60 секунд, с промежутком от 2 до 4 минут. Продолжительность активной фазы примерно 3-5 часов.
Эта фаза наиболее болезненна. Сила и интенсивность схваток постепенно нарастает
Роженице важно беречь силы и не падать духом. Настраивайте себя на активную позицию по отношению к процессу
Говорите себе: «Я могу это сделать», «Осталось недолго», «Держись, мой малыш, мы скоро встретимся». Важно добиться расслабления мышц, поскольку напряжение тормозит роды. Задействуйте все каналы информации: глаза, уши, рот. Концентрируйте взгляд на чем-либо: смотрите красивые фотографии, альбомы, если это возможно. Разговаривайте с мужем, пойте.
Облегчить боль помогают позы с упором на руки и наклоном вперед. При этом расслабляются мышцы живота. Это может быть положение на четвереньках, или стоя с упором на кушетку или на спинку стула. Попробуйте раскачиваться в такт дыханию. Некоторым помогают круговые движения тазом
Для эффективного обезболивания схваток важно не сбиваться с дыхания
После половинного раскрытия, когда схватки усиливаются, и медленное глубокое дыхание уже не дает достаточного обезболивания, можно перейти на учащенное дыхание на пике схватки. В начале схватки применяйте медленное глубокое дыхание, а когда становится больно, перейдите на дыхание верхней частью легких «по-собачьи», открытым ртом: хи-ха-хи-ха (на каждый слог и вдох, и выдох, то есть вдоха практически не слышно). В конце схватки снова вернитесь к медленному глубокому дыханию.
Массируйте обезболивающие точки: на крестце и внутри от гребней тазовых костей.
После рождения малыша
Как только ребенок родится, акушерка, принимающая роды, пересекает пуповину ножницами. Врач-неонатолог, обязательно присутствующий на родах, отсасывает новорожденному слизь из верхних дыхательных путей с помощью стерильного баллончика или катетера, соединенного с электрическим отсосом, и осматривает ребенка. Новорожденного обязательно показывают матери. Если малыш и мама чувствуют себя хорошо, ребенка выкладывают на живот и прикладывают к груди
Очень важно приложить новорожденного к груди сразу после родов: первые капли молозива содержат необходимые малышу витамины, антитела и питательные вещества
Для женщины после рождения ребенка роды еще не заканчиваются: наступает не менее ответственный третий период родов — он завершается рождением последа, поэтому называется последовым. Послед включает плаценту, околоплодные оболочки и пуповину. В последовом периоде под воздействием последовых схваток происходит отделение плаценты и оболочек от стенок матки. Рождение последа происходит примерно через 10-30 минут после рождения плода. Изгнание последа осуществляется под влиянием потуг. Продолжительность последового периода составляет примерно 5-30 минут, после его окончания завершается родовой процесс; в этот период женщину называют родильницей. После рождения последа на живот женщине кладут лед, чтобы матка лучше сокращалась. Пузырь со льдом остается на животе в течение 20-30 минут.
После рождения последа врач осматривает родовые пути родильницы в зеркалах, и, если имеются разрывы мягких тканей или в родах производилось инструментальное рассечение тканей, восстанавливает их целостность — зашивает. Если имеются небольшие разрывы шейки матки, их зашивают без обезболивания, так как в шейке нет болевых рецепторов. Разрывы стенок влагалища и промежности всегда восстанавливают на фоне обезболивания.
После того как этот этап закончится, молодую маму перекладывают на каталку и вывозят в коридор или же она остается в индивидуальном родильном боксе.
Первые два часа после родов родильница должна оставаться в родильном отделении под тщательным наблюдением дежурного врача в связи с возможностью различных осложнений, которые могут возникнуть в раннем послеродовом периоде. Новорожденного осматривают и обрабатывают, затем пеленают, надевают на него теплую стерильную распашонку, заворачивают в стерильную пеленку и одеяло и оставляют на 2 часа на специальном столике с подогревом, после чего здоровый новорожденный переводится вместе со здоровой матерью (родильницей) в послеродовую палату.
Как проводят обезболивание?
На определенном этапе родов может возникнуть необходимость в обезболивании. Для медикаментозного обезболивания родов чаще всего применяются:
- закись азота (газ, который подается через маску);
- спазмолитики (баралгин и подобные средства);
- промедол — наркотическое вещество, которое вводится внутривенно или внутримышечно;
- эпидуральная анестезия — метод, при котором обезболивающее вещество вводится в пространство перед твердой мозговой оболочкой, окружающей спинной мозг.
Обезболивание родов фармакологическими средствами начинается в первом периоде при наличии регулярных сильных схваток и раскрытии зева на 3-4 см. При выборе обезболивающих средств важен индивидуальный подход. Обезболивание с помощью фармакологических препаратов в родах и во время кесарева сечения проводит врач анестезиолог-реаниматолог, т.к. оно требует особо тщательного наблюдения за состоянием роженицы, сердцебиением плода и характером родовой деятельности.
В родблоке
Родовой блок состоит из предродовых палат (одной или нескольких), родовых палат (родильных залов), палаты интенсивного наблюдения (для наблюдения и лечения беременных и рожениц с наиболее тяжелыми формами осложнений беременности), манипуляционной для новорожденных, операционного блока и ряда подсобных помещений.
В предродовой палате (или родильном боксе) уточняют подробности течения беременности, прошлых беременностей, родов, проводят дополнительный осмотр роженицы (оцениваются телосложение, конституция, форма живота и т. д.) и детальное акушерское обследование. Обязательно берут анализ на группу крови, резус-фактор, СПИД, сифилис, гепатиты, производят исследование мочи и крови. За состоянием роженицы тщательно следят врач и акушерка: они осведомляются о ее самочувствии (степень болевых ощущений, усталость, головокружение, головная боль, расстройства зрения и др.), регулярно выслушивают сердцебиение плода, следят за родовой деятельностью (продолжительность схваток, интервал между ними, сила и болезненность), периодически (каждые 4 часа, а при необходимости — чаще) измеряют артериальное давление и пульс роженицы. Температуру тела измеряют 2-3 раза в сутки.
В процессе наблюдения за родовым процессом возникает необходимость влагалищного исследования. Во время этого исследования доктор пальцами определяет степень открытия шейки матки, динамику продвижения плода по родовым путям. Иногда в родильном блоке во время влагалищного исследования женщине предлагают лечь на гинекологическое кресло, но чаще исследование проводится, когда роженица лежит на кровати.
Влагалищное исследование в родах обязательно проводится: при поступлении в роддом, сразу после излития околоплодных вод, а также каждые 4 часа в течение родов. Кроме этого может возникнуть необходимость в дополнительных влагалищных исследованиях, например при проведении обезболивания, отклонении от нормального течения родов или появлении кровянистых выделений из родовых путей (не следует опасаться частых влагалищных исследований — гораздо важнее обеспечить полную ориентацию в оценке правильности течения родов). В каждом из этих случаев показания к проведению и сама манипуляция записываются в истории родов. Точно так же в истории родов фиксируются все исследования и действия, осуществляемые с роженицей во время родов (инъекции, измерение артериального давления, пульса, сердцебиения плода и др.).
В родах важно следить за работой мочевого пузыря и кишечника. Переполнение мочевого пузыря и прямой кишки препятствует нормальному течению родов
Чтобы не допустить переполнения мочевого пузыря, роженице предлагают мочиться каждые 2-3 часа. При отсутствии самостоятельного мочеиспускания прибегают к катетеризации — введению в мочеиспускательный канал тоненькой пластиковой трубочки, по которой оттекает моча.
В предродовой палате (или индивидуальном родильном боксе) роженица проводит весь первый период родов под постоянным наблюдением медицинского персонала. Во многих родильных домах разрешается присутствие мужа на родах. С началом потужного периода, или периода изгнания, роженицу переводят в родовую палату. Здесь ей меняют рубашку, косынку (или одноразовую шапочку), бахилы и укладывают на кровать Рахманова — специальное акушерское кресло. Такая кровать снабжена упорами для ног, специальными ручками, которые нужно тянуть на себя во время потуг, регулировкой положения головного конца кровати и некоторыми другими приспособлениями. Если роды происходят в индивидуальном боксе, то женщину переводят с обычной кровати на кровать Рахманова или же, если кровать, на которой лежала женщина во время схваток, является функциональной, ее трансформируют в кровать Рахманова.
Нормальные роды при неосложненной беременности принимает акушерка (под контролем врача), а все патологические роды, в том числе и роды при тазовом предлежании плода, — врач. Такие операции, как кесарево сечение, наложение акушерских щипцов, вакуум-экстракция плода, обследование полости матки, ушивание разрывов мягких тканей родовых путей и др., осуществляет только врач.
Вторая беременность: особенности течения
Многие считают, что вторая беременность протекает гораздо легче, чем первая. Так ли это на самом деле? В основном, если после первых родов прошло более 2 и меньше 7 лет, если нет осложнений после предыдущей беременности и серьезных заболеваний, то вторая беременность обычно протекает более гладко. Женщина уже знает, чего ей ожидать, испытывает меньше страха за роды, более спокойна.
Вторая беременность обычно протекает более гладко.
Однако следует помнить и о некоторых подводных камнях повторной беременности. Если во время первых родов были разрывы шейки матки, есть вероятность, что в следующую беременность шейка матки не сможет уже так же хорошо выполнять свою запирательную функцию. В ранние сроки беременности доктор женской консультации обязательно проверит состояние шейки матки (она должна быть закрыта и иметь определенную длину) и при необходимости назначит корригирующее лечение. Если шейка матки укорочена и размягчена, это говорит об истмико-цервикальной недостаточности. В таких случаях на шейку накладывают специальные швы. Эту процедуру выполняют до 25 недель беременности, на фоне внутривенного наркоза. Снятие швов обычно выполняют на 37-й неделе беременности, и роды у таких женщин не отличаются от обычных. У повторнобеременных могут усилиться признаки варикозной болезни. Для профилактики этой неприятности беременной следует пользоваться компрессионным трикотажем: носить чулки, колготы или бинтовать конечности.
Так как после первой беременности связки и мышцы становятся более растяжимыми, то плод и живот будут располагаться ниже, чем в предыдущую беременность. Однако при этом растущий плод оказывает меньшее давление на диафрагму и кишечник, следовательно, при повторной беременности запоры возникают несколько реже, чем при первой.
Повторная беременность чаще сопровождается слабостью мышц передней брюшной стенки, поэтому живот имеет большие размеры. Возможно, раньше, чем при первой беременности, у женщины может усилиться давление беременной матки на поясничный отдел позвоночника. Во время первой беременности мышцы живота и связки значительно растягиваются и, как следствие, становятся слабее. Они не могут поддерживать растущий плод так же хорошо, как раньше, поэтому нагрузка переносится на мышцы спины, вызывая боль. Для того чтобы ослабить эти проявления, можно делать специальные упражнения для спины, а также носить бандаж во второй половине беременности уже после 20-й недели, когда живот только начинает визуально обозначаться. Бандаж разгружает позвоночник и вены ног и одновременно служит профилактикой возникновения чрезмерного тонуса матки.
Повторнобеременные ощущают первые шевеления плода несколько раньше, чем первородящие, они знают, к чему необходимо прислушиваться, и не путают шевеления с перистальтикой кишечника. Первобеременные ощущают шевеление плода начиная с 20-21 недель, а повторнобеременные — с 18-19 недель.
Нередко опытные мамы, особенно те, которые легко перенесли первую беременность и роды, поздно встают на учет в женскую консультацию. Женщины думают, что если они нормально себя чувствуют, то медицинская помощь им совсем не нужна. Это грубая ошибка, ведь не бывает двух одинаковых беременностей. А в женской консультации будущей маме окажут диагностическую помощь, в случае необходимости — назначат лечение. Независимо от числа предыдущих беременностей, встать на учет в женскую консультацию беременной лучше в срок до 12 недель>.
Вторая беременность отличается от первой и психологическим аспектом. У мамы ведь уже есть ребенок, часто маленький
Ребенку и беременности необходимо постоянно уделять внимание, и это требует от женщины значительных физических и эмоциональных сил. Новоиспеченной маме и самой нужна забота и помощь окружающих
В этом огромную поддержку ей могут оказать близкие родственники: муж, мама, свекровь или даже ее первенец — если, конечно, ему позволяет возраст. Не нужно отказываться от любой помощи.
Варианты начала родов
Классическим началом родов является начало регулярных схваток с постепенно нарастающей силой и частотой. Так, сначала схватки повторяются через каждые 20 минут, затем 15 минут, т.е. наблюдается регулярное сокращение промежутка между схватками, нарастает их сила и длительность. В этом случае, фиксируя время схваток, можно дождаться того момента, когда перерывы между ними составят 7-10 минут, и тогда поехать в родильный дом.
Но существуют и другие варианты начала родов.
Родам могут предшествовать прелиминарные боли — нерегулярные тянущие боли внизу живота и в пояснице, имеющие постоянный характер или повторяющиеся через разные промежутки времени. Такие боли не сопровождаются открытием шейки матки, т.е. неэффективны, но в результате таких болей женщина устает, поэтому родовая деятельность, начавшаяся после длительного периода прелиминарных болей, может приобрести патологический характер, в частности быть слабой. Поэтому длительные, продолжающиеся до нескольких часов (и тем более до 1-2 суток) прелиминарные боли требуют лечебных мероприятий: находясь дома, можно принять 2 таблетки но-шпы и полежать. Если такие мероприятия не дадут желаемого эффекта, то помощь окажут в стационаре: во-первых, доктор разберется, действительно ли это прелиминарные боли, или это схватки и раскрытие шейки матки все-таки происходит.
В стационаре с целью лечения данного состояния используют медикаментозный сон-отдых: чаще всего после пробуждения начинается регулярная родовая деятельность. В случае отсутствия таковой за пациенткой наблюдают в отделении патологии беременных.
О преждевременном излитии околоплодных вод говорят в том случае, когда воды (жидкость, которая вырабатывается плодными оболочками и окружает плод, находящийся внутри матки) отходят до начала регулярной родовой деятельности. В норме в процессе родов плодный пузырь, вклиниваясь в цервикальный канал, как бы прокладывает дорогу для головки ребенка. При нарушении целостности плодного пузыря велика вероятность инфекционных осложнений при длительном безводном промежутке. Учитывая это, в случае преждевременного излития околоплодных вод медлить с отъездом в роддом не следует.
Мы попытались рассказать о возможных вариантах начала родов. Но, как уже было сказано, рождение нового человека — процесс непредсказуемый. Поэтому женщина должна быть готова к любому варианту развития событий, но при этом непременно настраиваться на лучшее и верить в собственные силы!
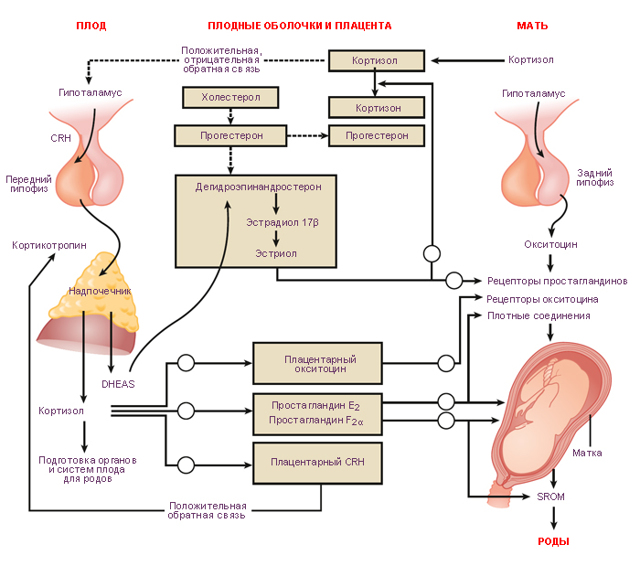
1 Одним из пусковых факторов в развитии родовой деятельности является окситоцин — его концентрация в плазме крови возрастает во время беременности.
Поздние роды
Беременность и роды – это достаточно тяжелый и изнурительный период для женщины. Поэтому ее организм должен быть готовым к таким нелегким испытаниям. Наиболее сильной и здоровой женщина ощущает себя до 35 лет. Поэтому роды, которые происходят у женщины после этого возраста, принято выделять и называть поздними.
На сегодняшний день женщину, которая решается на рождение первого малыша в возрасте после 35 лет, медики определяют как «возрастную первородящую». В настоящее время количество таких матерей стремительно возрастает. Согласно данным статистики, количество женщин, которые впервые стали матерями в возрасте между 30 и 40 годами, возросло в три раза, если сравнивать с показателями двадцатилетней давности.
Поздние роды уже давно являются рядовым явлением в Европе и Америке. Но при этом каждая женщина, решившаяся на поздние роды, должна обязательно осознавать весь риск.
Поэтому в данном случае, прежде всего, важно всестороннее и постоянное наблюдение специалистов. Женщина должна понимать о том, что в зрелом возрасте у нее, как правило, уже есть некоторые хронические недуги, инфекционные болезни в анамнезе
Нездоровый образ жизни и процесс старения организма также могут негативно повлиять на развитие малыша. К тому же процесс вынашивания ребенка может плохо сказаться на состоянии женщины, провоцируя существенный недостаток кальция и других важных элементов в организме.
Однако при осознанном отношении к собственному здоровью и образу жизни беременность и поздние роды могут пройти вполне успешно
Важно своевременно проходить все нужные исследования, провести обследование на наличие генетических аномалий плода до начала 16 недели беременности, быть морально готовой к рождению и воспитанию малыша
Боль во время родов
Чтобы узнать, как проходят роды, многие женщины обращаются к разным источникам, изучая роды в картинках и читая разнообразную информацию. И большинство беременных женщин в первую очередь интересует вопрос о том, возможны ли роды без боли.
Сегодня предлагается много методов, которые могут значительно облегчить болевые ощущения в процессе родовой деятельности. Но все же каждая женщина должна знать о том, что медикаментозные методы обезболивания родов имеют много негативных побочных явлений, поэтому они применяются исключительно по медицинским показателям.
Облегчению боли во время родов способствует активное выделение гормонов эндорфинов, происходящее во время родов. Они помогают расслабиться, уменьшают боль и обеспечивают состояние эмоционального подъема. Но для того, чтобы выработка эндорфинов происходила активно, женщина должна оставаться спокойной и сосредоточенной, постараться как можно меньше нервничать.
Если будущая мама изнемогает от страха, то ее мышцы постоянно пребывают в напряженном состоянии. Соответственно, напряжение значительно усиливает болевые ощущения. Поэтому специалисты рекомендуют еще до родов учиться расслаблять сознание и мышцы. Чтоб не нервничать в родах, необходимо разрешить все вопросы, связанные с рождением ребенка, заранее и обрести уверенность в успехе предстоящего процесса. Существуют некоторые методики дыхания, самовнушения, которые помогают контролировать ощущения во время родов. О них рассказывают на специальных курсах для беременных.
Для снятия болевых ощущения при первых схватках рекомендуется погрузиться в теплую ванну. Это можно сделать еще дома, а в родильном доме можно принять душ.
Современные врачи рекомендуют женщинам самостоятельно выбирать ту позу, в которой ей будет комфортнее всего переносить схватки и роды. Если поза выбрана правильно, то боль будет намного менее ощутимой. Но каждая женщина должна выбирать позу индивидуально: в процессе схваток можно ходить, сидеть на корточках, нагибаться.
Другие симптомы начинающихся родов
В первую очередь это болезненные ощущения в области нижней части живота, пояснице. Девушки их описывают как тянущие. Если дата родов у вас сегодня или в ближайшие дни, это может свидетельствовать о том, что все скоро начнется. Если же нет, то это может быть только подготовкой к предстоящему событию и волноваться не о чем.
Например, болезненные ощущения напоминают те, которые вы испытывали во время месячных. Это, скорее всего, еще не признак родов. Такие ощущения могут начаться за несколько недель до них.
А вот «прострелы» в области поясницы и лобка или тянущие боли в крестце вполне могут быть одними из первых признаков скорых родов.
Еще один признак — если ребенок стал менее активным. Он уже очень вырос, ему тесно в животике у мамы и он очень скоро готов появиться на свет. Поэтому не пугайтесь, если ваш малыш вдруг «затих». Но если такое спокойствие внушает тревогу, лучше обратитесь к гинекологу, чтобы развеять сомнения.