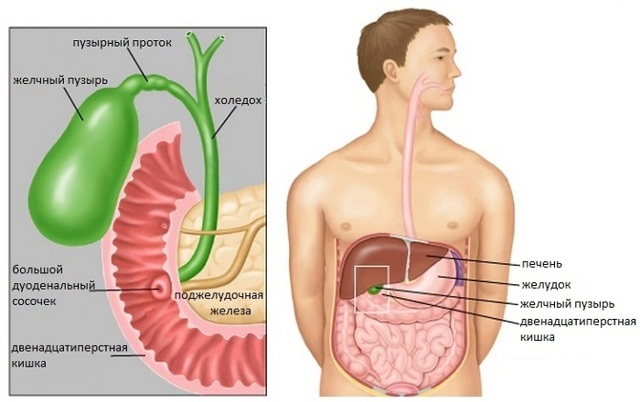
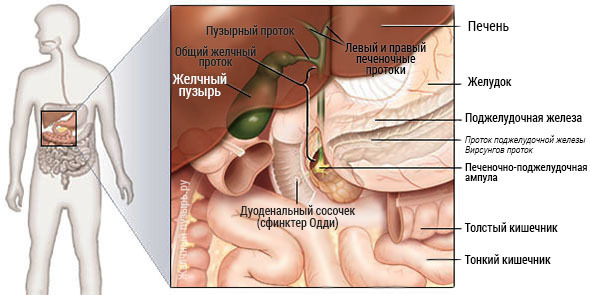
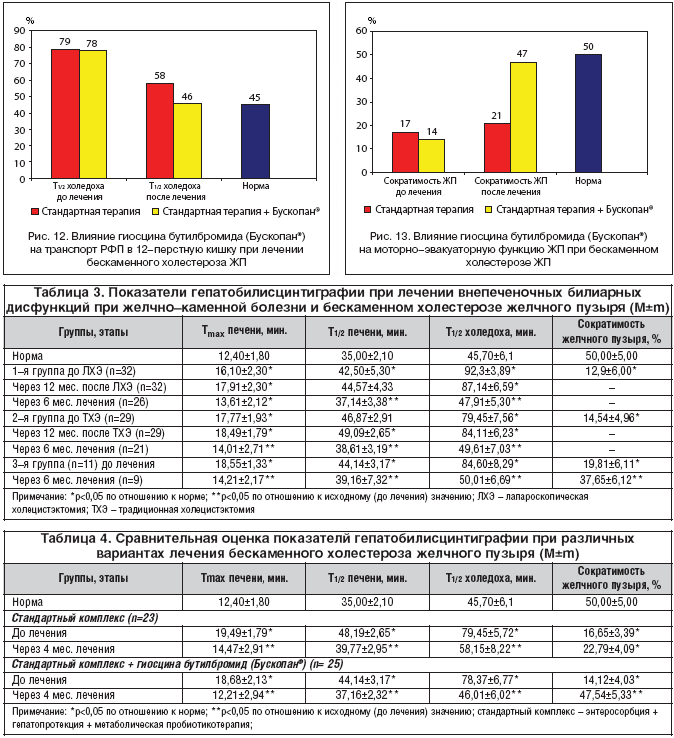
Иные признаки
Иные признаки такого заболевания следующие:
— повышение температуры во время кульминации приступа боли;
— желтуха перемещающего типа (то есть она может иметь различную интенсивность, определяемую тем или иным местонахождением конкремента в холедохе).

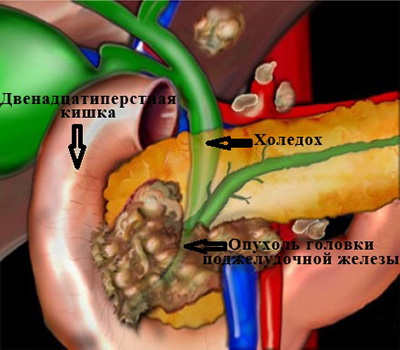
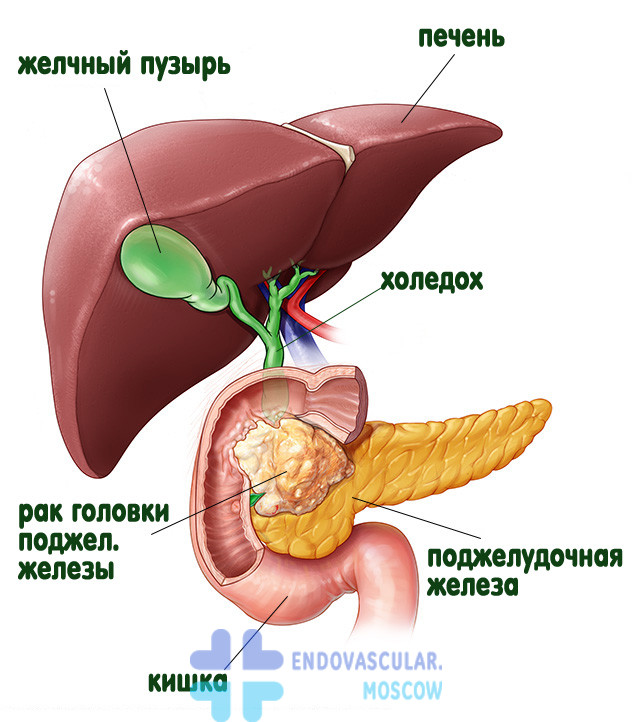
Повышение температуры может наблюдаться и в тех случаях, когда в протоке застревает камень и в том месте, где он находится, происходит развитие воспалительного процесса. В таком случае ощутимо ухудшается состояние пациента: он может чувствовать ярко выраженные признаки интоксикации (рвоту, тошноту, головокружение, слабость и т. п.). То ослабевающая, то становящаяся более сильной желтуха представляет собой показательный признак холедохолитиаза, и диагностика имеет в своей основе обнаружение данного признака, благодаря чему можно исключить наличие у пациента таких патологий, как рак головки поджелудочной железы, вирусный гепатит острой формы или лептоспироз.
Классификация форм и видов холангита
В процессе диагностики врачу необходимо выяснить, о какой именно форме и типе заболевания идет речь в каждом конкретном случае. Только тогда возможно правильно подобрать метод лечения, а также дать индивидуальные рекомендации пациенту по восстановительной терапии и профилактике.
Острый холангит
Речь идет не о специфической разновидности заболевания, а о скорости его развития. Типичные признаки холангита наряду с общим тяжелым состоянием пациента возникают в течение всего 1-2 суток. Боль, высокая температура, слабость, рвота – эти симптомы требуют немедленного реагирования. Пациенту вызывают скорую, после чего происходит госпитализация.
Существует молниеносная («фульминантная») форма заболевания. Характерные клинические симптомы холангита появляются очень быстро, а от времени их начальных проявлений до сепсиса проходит всего несколько часов. Летальность превышает 90% случаев даже при оказании пациенту немедленной помощи в условиях стационара.
Хронический холангит
Сложно диагностируемая форма заболевания. Долгие годы может протекать скрытно, без особых симптомов. Возникает самостоятельно, но ее первопричиной может быть острый холангит, лечение которого не дало ожидаемого результата. Сложность терапии заключается в том, что клиническая картина нечеткая. Пациенты жалуются лишь на жидкий стул, а также периодические боли в животе в правом подреберье. Требуются стандартная диагностика и длительное наблюдение, по итогам которого врач подбирает схему лечения.
Одна из хронических форм заболевания – первичный билиарный холангит. Относится к аутоиммунным патологиям, проявляющимся в виде прогрессирующего, но негнойного воспаления внутрипеченочных желчных протоков. На этом фоне формируется фиброз, а вслед за ним – цирроз печени. В группе риска женщины 30-65 лет, у мужчин билиарный холангит встречается значительно ниже.
Склерозирующий тип
Хронический холангит, проявляющийся в нарушении оттока желчи. Пищеварительный фермент застаивается, что приводит к постепенному и разрастающемуся разрушению клеток печени. Типичное последствие – печеночная недостаточность. Патологический процесс часто не имеет специфических симптомов. По мере ухудшения состояния у пациента появляются:
- боль справа в животе;
- пожелтение кожи;
- зуд;
- апатия;
- потеря массы тела.
Частота заболевания не превышает 1-4 случаев на 100 тыс. населения по официальной статистике, но реальный показатель может быть выше, так как у многих пациентов оно протекает бессимптомно. В 80% случаев такое воспаление желчных протоков сопровождается другими хроническими заболеваниями органов пищеварительного тракта.
Гнойный тип болезни
Воспаление желчных протоков, протекающее в острой гнойной форме. Первопричина: полная блокировка оттока желчи. У пациента гнойный холангит сопровождается симптомами: стремительно развивающаяся желтуха с покраснением кожи, озноб, боль. Если проходимость протоков не восстановить, гнойный холангит приводит к билиарному сепсису.
В 100% случаев при отсутствии лечения болезнь завершается летальным исходом. Гнойный холангит вызывают конкременты в холедохе как осложнение при желчнокаменной болезни. В группе риска люди старшего возраста. Часто патологию вызывают травмы печени, опухоли, а также паразитарная инвазия.
Холецистохолангит
Хронический воспалительный процесс, охватывающий желчный пузырь и проходы. В него вовлекаются паренхимы печени. Если у пациента с хроническим холангитом есть подозрение на холецистохолангит, то симптомы следующие: сильная боль в животе, интоксикационный синдром, уплотнение паренхимы печени, печеночная недостаточность.
Возбудителями являются патогенные микроорганизмы. К ним относят кишечную палочку, стафилококки и другие. Встречается вместе с вирусным гепатитом, а также микозами. Пути инфицирования: двенадцатиперстная кишка, лимфа, кровь. Необходимое условие: нарушение оттока желчи. Симптомы заболевания – не только воспаление желчных протоков, но и температура, слабость, пожелтение кожи, боль, на которые могут накладываться признаки сопутствующих заболеваний желудочно-кишечного тракта.
Методы лечения холангита
Выбор терапии зависит от состояния пациента, симптомов, а также данных диагностических исследований. При острой и многих хронических формах болезни выполняется госпитализация. Лечение холангита – сложный многоэтапный процесс, включающий оказание неотложной помощи, при необходимости оперативное вмешательство, а также длительную восстановительную терапию.
Медикаментозная терапия
Входит в состав консервативного лечения. Цель – освободить желчевыводящие протоки, снять воспаление. Преимущественный состав лекарственных средств – антибиотики, которые принимают не менее 10 дней. Точный подбор препаратов выполняют после посева желчи. Дополнительно пациенту требуется:
- Восстановить реологические свойства крови. Для этого вводят Реополиглюкин или Пентоксифиллин.
- Повысить показатели центральной гемодинамики. Могут использовать плазму, кардиотонические средства, электролитные растворы и т.д.
- Устранить интоксикацию. Вводят инфузионные растворы, выполняют форсированный диурез.
- Восстановить клетки печени. Подбирают витаминный комплекс, а также назначают Эссенциале.
Для снятия болевых симптомов прописывают анальгетики, а для улучшения пищеварения – ферментные препараты.
Физиотерапевтическое лечение
Неотъемлемая часть консервативного лечения и восстановительной терапии. Лечащий врач индивидуально назначает процедуры – диатермию, УВЧ, парафиновые или озокеритовые аппликации на область печени, лечебную физкультуру, санаторно-курортное лечение.
Хорошие результаты показало пребывание в специализированных санаториях Кавказских Минеральных Вод, а также в Трускавце.
После завершения восстановительной терапии требуется на протяжении нескольких лет для закрепления результата строго придерживаться предписанной гастроэнтерологом диеты.
Хирургическое вмешательство
Оперативное лечение показано при симптомах нарушения оттока желчи, если проведенные до этого консервативные методы не дали должного результата. Предпочтение отдается эндоскопической хирургии как наименее травматичной для пациента. С ее помощью удается выполнить дренирование желчных протоков, удалить имеющиеся камни и конкременты. Кровопотеря при такой операции минимальна, а восстановительный период сокращается до минимума. А цена операции на данный момент приблизилась к традиционной лапаротомии. К полостным операциям прибегают, только если имеет место гнойный холангит.
Народная медицина
При хронических формах холангита у взрослых лечение под контролем врача может включать применение травяных сборов, устраняющих типичные симптомы застоя желчи. Рецептов довольно много, все они относятся к желчегонным.
| Тысячелистник, календула, спорыш в равных пропорциях | 2 ст. л. смеси настаивают 1 час в 0,5 л кипятка (в термосе). Отфильтрованный настой пьют 3 раза в сутки за 20 мин. до еды на протяжении 30 дней. |
| Мята, вахта трехлистная, кориандр, бессмертник | Помогает снять болевой синдром, улучшить отток желчи, стимулирует работу печени. Смесь в равных пропорциях в количестве 1 ст. л. заваривают 200 мл кипятка и настаивают 1 час. Процеженный настой принимают по 2 ст. л. натощак за 20 мин. до еды на протяжении 3 недель. |
| Пижма | 1 ст. л. сухой травы с цветками настаивают в 200 мл кипятка в течение 1 часа. Выпивают по 1 ст. л. перед едой. Средство улучшает отток желчи и оказывает антисептическое воздействие на воспаленные протоки. |
Строго не рекомендуется принимать стимулирующие выделение желчи средства без консультации с лечащим врачом. Ошибочно подобранный сбор может ухудшить состояние.
Методы исследования
Основными методами диагностики патологии холедоха является УЗИ и МРТ. В сложных случаях используют инвазивные способы обследования.
Точность ультразвукового исследования составляет 95%. У больных с непроходимостью желчевыводящих протоков удается выявить причину в 60% случаев. Стандартная компьютерная томография (КТ) позволяет отличить холестериновые камни от конкрементов, содержащих кальций.
Магнитно-резонансная томография дополняет результаты УЗИ без необходимости введения контрастного вещества или эндоскопа. Метод применяют у пациентов со сложным строением желчных протоков.
Рентгенография
При нарушении оттока желчи важно выявить морфологические и функциональные изменения желчных протоков. Для этой цели выполняют рентгенографию
Существует три основных способа:
- холеграфия;
- холангиография;
- холецистография, исследование состояния желчного пузыря.

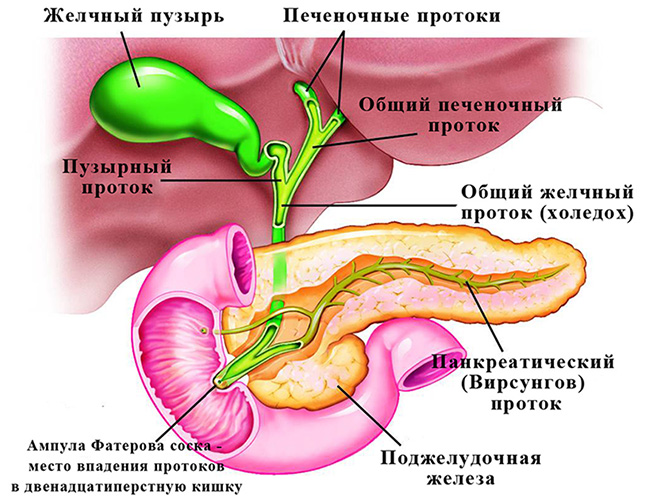
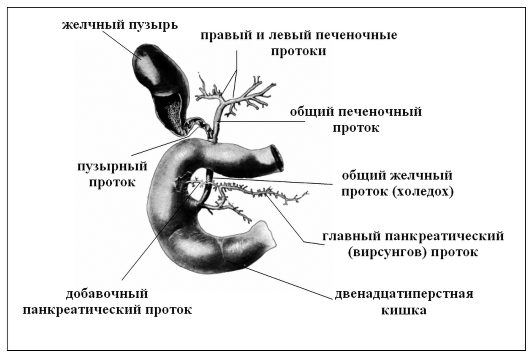
Все методы объединяет одно условие: необходимость введения в желчные протоки рентгеноконтрастного вещества. При холангиографии раствор вводится опосредованно: перорально, внутривенно, внутримышечно. Небольшая часть препарата выводится почками, основная доза поглощается печенью и попадает в желчь.
Для проведения холангиографии контрастное вещество вводится напрямую в желчные протоки. В зависимости от способа введения препарата различают четыре типа процедуры:
- ретроградная панкреатохолангиография;
- чрескожная чреспеченочная;
- интраоперационная;
- постоперационная.
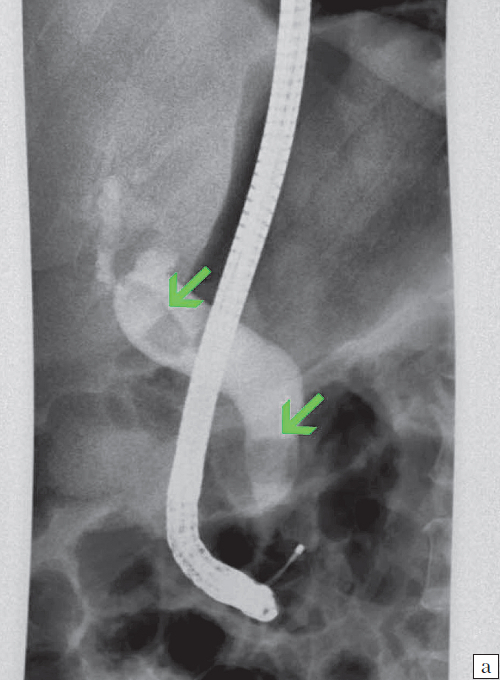
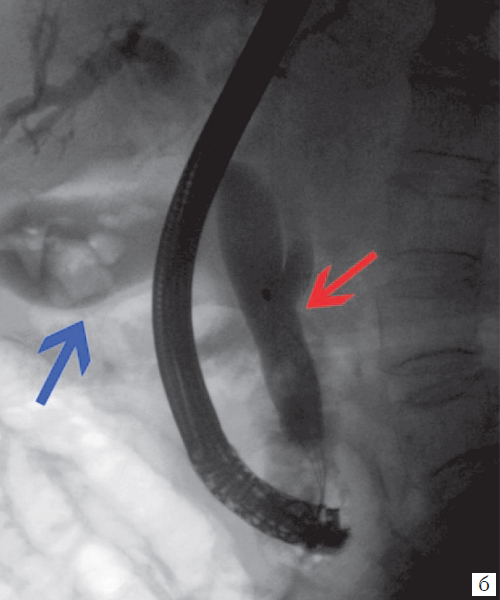
Для проведения ретроградной панкреатохолангиографии используется эндоскоп. Прибор вводится в двенадцатиперстную кишку, через фатеров сосочек вводят контрастное вещество. Иногда панкреатохолангиографию совмещают с механической литотрипсией: разрушением конкрементов. Во время обследования эндоскопист может провести катетеризацию холедоха для дренирования или введения лекарств. Панкреатохолангиография проходит успешно у 80–90% больных. Если метод не дает результата, применяют чрескожную чреспеченочную холангиографию.

Этот вид обследования проводится после анестезии. В области восьмого межреберья делают прокол сверхтонкой иглой в один из печеночных каналов. В область протоков поступает до 60 мл контрастного вещества. При расширенных желчных путях внедрение иглы происходит удачно у 100% пациентов. При узких – у 80%. Чреспеченочная холангиография позволяет провести лечебные процедуры, установить дренаж протоков. Серьезными осложнениями этого метода обследования являются истечение желчи и крови в брюшную полость, гемобилия, ранения близлежащих органов пищеварительной системы.
Интраоперационная холангиография выполняется во время операции перед инструментальным обследованием желчных протоков. У 50% пациентов позволяет получить точную информацию о состоянии желчных протоков и не проводить их ревизию инструментальными методами.

После хирургического вмешательства в области желчного пузыря и холедоха врач может оставить дренаж. Такая мера позволяет провести послеоперационную холангиографию и своевременно выявить возникшие осложнения: стриктуры, свищи, оставшиеся конкременты. Оставленный катетер используется для введения лекарств.
Внешний дренаж ОЖП или холедохостомия позволяет очищать проток от воспалительной жидкости, инфицированной желчи, доставлять лекарства непосредственно в область воспаления. Своевременно проводить рентген с контрастным веществом.
Обследование при холедохолитиазе
Диагностика холедохолитиаза сопряжена с некоторыми сложностями. Если камни находятся в неподвижном состоянии, холедохолитиаз протекает бессимптомно, а в показателях биохимии крови значительных изменений не наблюдается. Лабораторные анализы имеют информативную ценность в момент обострения, вызванного миграцией камней.
Для постановки диагноза требуется ряд аппаратных исследованиях:
- УЗИ пузыря, печени и желчных протоков;
- камни с локализацией в холедохе не всегда видны на мониторе ультразвукового сканера, тогда пациенту рекомендуют пройти магнитно-резонансную томографию;
- ретроградная холангиопанкреатография – исследование имеет не только диагностическую, но и лечебную направленность, при помощи видеоэндоскопического оборудования врач имеет возможность не только получить точную картину изменений в билиарной системе, но и при необходимости удалить конкременты из желчных протоков;
- чрескожная чреспеченочная холангиография – обследование желчных протоков рентгеновскими лучами с применением контрастного вещества.
После анализа результатов всех исследований, устанавливается окончательный диагноз и подбирается тактика ведения больного.
Холангит

Наиболее подвержены поражению этим недугом женщины в возрасте от 50-ти до 60-ти лет. У пациентов детского возраста холангит могут спровоцировать глистные инвазии или различные инфекционные поражения (чаще всего – стрептококк). При детском холангите ребенок быстро теряет вес, его кожные покровы и глазные склеры желтеют, нередко возникают жалобы на головные боли.
Острый холангит в зависимости от характера своего течения бывает следующих видов:
- катаральный: характеризуется появлением отека и гиперемии слизистых оболочек желчного протока, а также лейкоцитарной инфильтрацией его стенок и чешуйчатым слущиванием (десквамацией) эпителия;
- гнойный: при таком течении патологии происходит разрушение стенок желчевыводящих путей и образование гнойных абсцессов;
- дифтеритический: на поверхности стенок желчевыводящих каналов образуются фиброзные пленки;
- некротический: на стенках протоков возникают очаги некроза (отмирания) тканей.
Своим возникновением холангит обязан, как правило, застоям желчи в желчевыводящих путях или инфекционным поражениям. Непроходимость желчных путей возникает либо из-за появления новообразований (кист или опухолей), либо из-за желчных камней, закупоривающих просвет канала, либо из-за стриктур рубцового характера. Инфекционное поражение возникает как результат проникновения в протоки патогенной микрофлоры (энтерококков, стафилококков или кишечной палочки).
Внешне острая форма холангита проявляется достаточно резко. Температура тела пациента растет до 38-ми 40-ка градусов, в правом подреберье возникают сильные боли, похожие по характеру на желчные колики и отдающиеся в правой части спины. Через некоторое время начинается желтуха, возможно появление кожного зуда, головной боли, рвоты и диареи.
https://youtube.com/watch?v=uoamdWFHDok
О наличии холангита говорят следующие результаты инструментальных и лабораторных исследований:
- повышение уровня билирубина, печеночной трансаминазы и щелочной фосфатазы, определяемое биохимическим анализом крови;
- если патология вызвана причинами бактериологического характера, поиск возбудителя проводится с помощью исследования желчь фракционным дуоденальным зондированием;
- наличие паразитирующих микроорганизмов помогает выявить копрограмма (анализ кала);
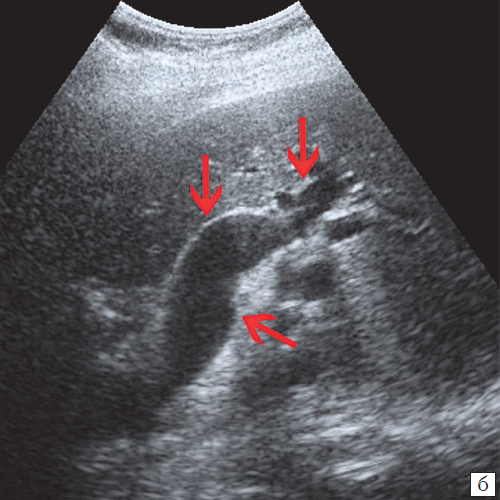
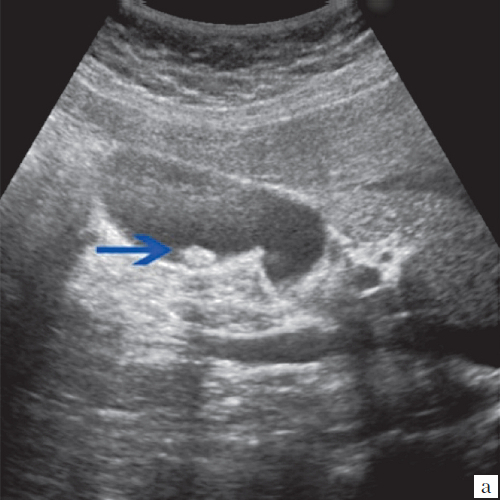
- УЗИ органов брюшной полости дает возможность выявить наличие и количество конкрементов в холедохе, а также отклонение от нормы ширины просвета протока и структурные нарушения печеночных тканей;
- Для уточнения диагноза проводится исследование методом эндоскопической ретроградной панкреатохолангиографии.
С этой целью используются препараты антибиотического, противогельминтного, противовоспалительного и спазмолитического действия. Для обеспечения защиты клеток печени (гепатоцитов) назначаются гепатопротекторные лекарственные средства.

Холангит на УЗИ
К основным осложнениям этой патологии специалисты относят:
- гепатит;
- билиарный печеночный цирроз;
- перитонит;
- печеночную недостаточность.
В заключении хочется сказать, что патологии желчевыводящих путей являются весьма серьезными заболеваниями, поэтому лучше в целях профилактики придерживаться правильного режима и рациона питания, вести активный образ жизни и самостоятельно проходить хотя бы раз в год процедуру УЗИ брюшной полости. Это позволит выявить патологию на ранней стадии и не допустить её дальнейшего развития.
Диагностика
Исходя из клинической картины, в диагностике острого холангита следует ориентироваться на триаду Шарко или пентаду Рейнолдса. Но в целом для постановки диагноза данного заболевания необходимо привлекать также дополнительные методы диагностики – физикальные (осмотр, прощупывание, простукивание и выслушивание живота фонендоскопом), инструментальные и лабораторные.
При осмотре такого пациента выявляются:
- желтушность кожных покровов, склер и видимых слизистых оболочек;
- язык сухой, обложен желтым налетом;
- на коже видны следы расчесывания, иногда довольно выраженные, до крови (при сильном зуде).
При явлениях желтухи также будет информативным осмотр кала и мочи:
- кал характеризуется более светлым оттенком, чем обычно (но в целом он не белый, как может быть при желтухе по поводу закупорки желчевыводящих путей);
- из-за попадания желчных пигментов в кровь, а затем в почки моча может потемнеть (характерный симптом «цвет пива»).
При пальпации на пике болевого приступа наблюдается сильная боль в правой подреберной области.
При перкуссии (постукивании ребром ладони по правой реберной дуге) пациент реагирует очень болезненно.
Аускультация неинформативна.
Инструментальные методы, которые применяют для диагностики холангита, это:
- ультразвуковая диагностика печени (УЗИ) и ультрасонография (УЗИ) желчевыводящих путей – эти методы позволяют оценить желчные пути, определить патологические изменения в них – в частности, их расширение, а также изменения в печени, которые наступают из-за нарушения тока желчи в желчных путях;
- компьютерная томография желчных протоков (КТ) – оценку тех самых параметров, которые оценивают с помощью УЗИ, помогут провести компьютерные срезы желчных путей;
- эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ) – с помощью эндоскопа, введенного в желудочно-кишечный тракт, прицельно в желчные пути вводят контрастное вещество, делают рентген-снимок и проводят его оценку;
- магнитно-резонансная панкреатохолангиография (МРПХГ) – желчные протоки с введенным контрастом изучают с помощью магнитно-резонансной томографии;
- чрескожная чреспеченочная холангиография – контраст в желчные протоки вводят не через пищеварительный тракт, а пунктируя (прокалывая) кожу и печень;
- дуоденальное зондирование – с его помощью выполняют забор желчи с последующим бактериологическим посевом на питательные среды.
В диагностике холангита используют такие лабораторные методы, как:
- общий анализ крови – его данные не являются специфичными, но важны для оценки прогрессирования воспаления. Так, будет выявлено нарастание количества лейкоцитов и увеличение СОЭ;
- биохимические пробы печени – определяют возрастание количества билирубина, щелочной фосфатазы, а также трансаминаз и альфа-амилазы. Такие данные косвенным образом свидетельствуют о холестазе (застое желчи), который наблюдается при холангитах;
- бактериологический посев желчи, полученной при дуоденальном зондировании – благодаря ему идентифицируют возбудителя холангита;
- анализ кала – благодаря ему подтверждают или исключают наличие в организме гельминтов или простейших, которые способны вызвать воспаление желчевыводящих путей.
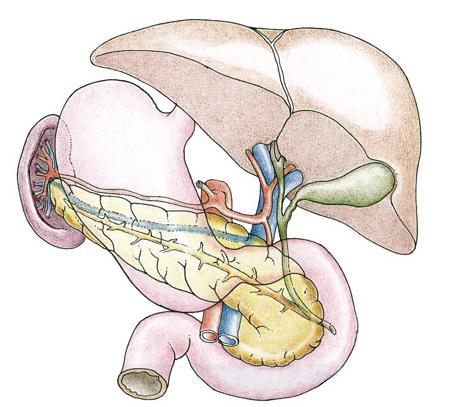
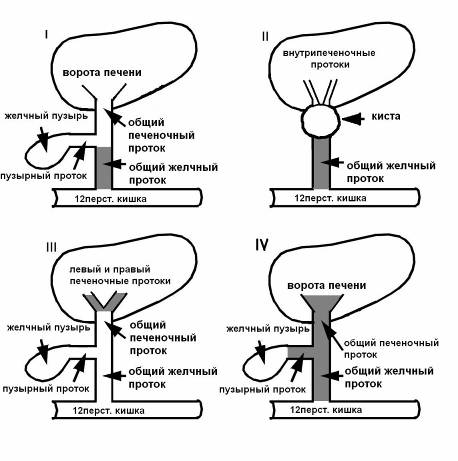
Патологические изменения
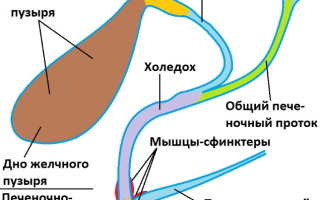
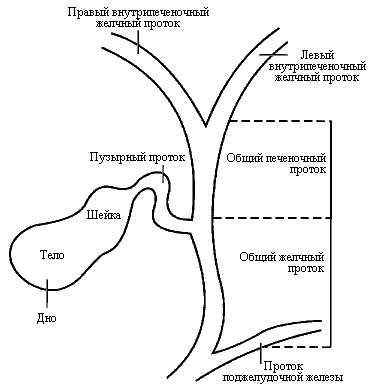
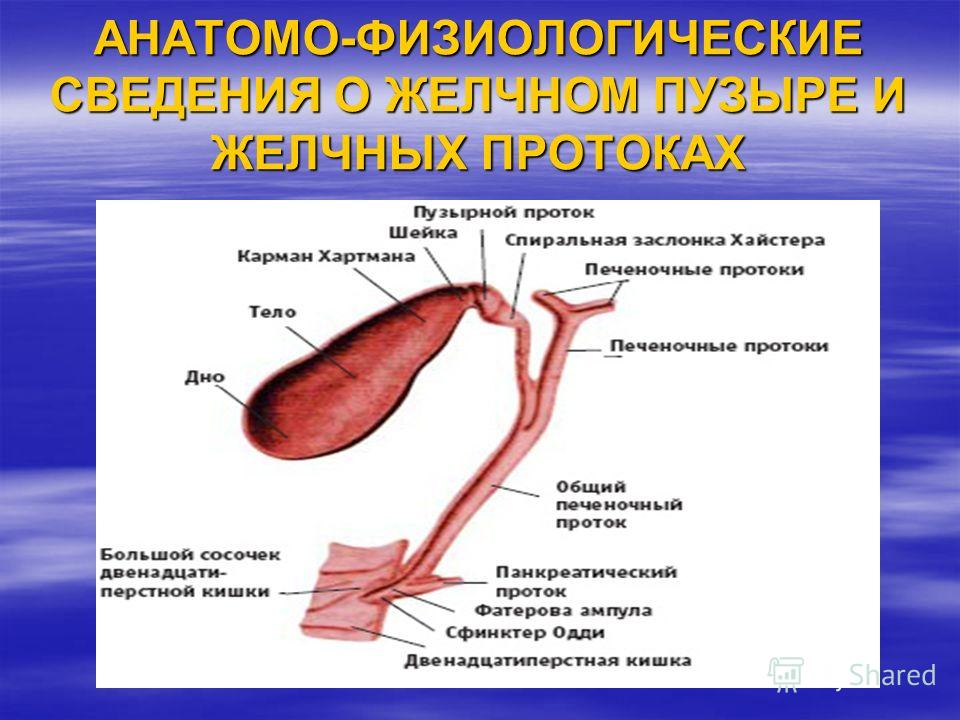
Существует целый ряд патологических изменений общего жёлчного протока. Одним из них является дилатация холедоха. Дилатация от латинского dilatation – расширение просвета протока. Происходит в связи с механическим сужением расположенной ниже части органа.
- Врождённые и приобретённые пороки развития (гипоплазия, кисты).
- Доброкачественные заболевания ЖП (желчекаменная болезнь, стриктуры жёлчных протоков).
- Воспалительные процессы (холецистит, холангит, панкреатит).
Возникает ряд закономерных вопросов. Как при этом изменяется холедох? Что это может повлечь за собой? В таких случаях назначается целый ряд клинических исследований для установления причины изменений просвета и выбора метода дальнейшего лечения.
01 Стриктуры желчных протоков
Патология, характеризующаяся суженным просветом, становится причиной нарушенного обратного оттока желчи в двенадцатиперстную кишку. Причины возникновения заболевания разделены на 3 группы:
СОВЕТЫ ВРАЧА! Как спасти свою печень?!
Захаров Николай Викторович, Доцент, к.м.н, врач-гепатолог, гастроэнтеролог
«Живые клетки дигидрокверцетина — это сильнейший помощник для печени. Его добывают только из смолы и коры дикой лиственницы. Я знаю лишь один препарат, в котором концентрация дигидрокверцетина максимальная. Это…»
1. Травматической причиной является оперативное вмешательство, механическое повреждение, ожирение и лучевое облучение. 2. Воспалительный процесс, развивающий болезнь — склерозирующий холангит, хроническая форма панкреатита, описторхоз. 3. Опухолевая причина — онкология желчевыводящих органов, метастазы в печени.
Лечение стриктур холедоха сводится к наблюдению у хирурга и операбельному вмешательству.
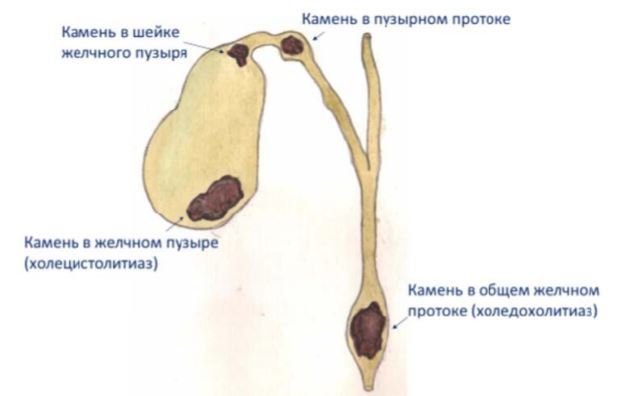
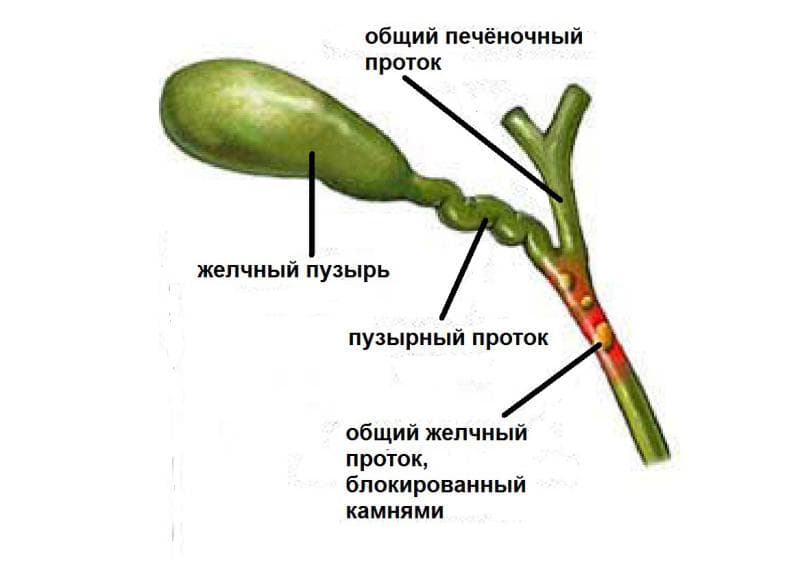
Холедохолитиаз является видом желчнокаменной болезни, при котором конкременты присутствуют в холедохе. Камни попадают из желчного пузыря либо образуются в самом протоке. Одновременно с холедохолитиазом у больного может диагностироваться внутрипеченочный холелитиаз, при котором камни обнаруживаются в печеночных протоках. Зачастую небольшие по размеру конкременты мигрируют из желчного пузыря. Происходит это из-за увеличенного давления желчного пузыря и сокращения его стенок. Образование камней в самом холедохе наблюдается реже.
Основной причиной формирования конкрементов является механическое повреждение при операциях или эндоскопических исследованиях. Причинами могут быть киста в холедохе, склерозирующий холангит, глистная инвазия, стриктуры, образованные в ходе воспалительных процессах. Камни частично или полностью закупоривают протоки, отток желчи из печени и желчного пузыря прекращается, что становится причиной воспаления. Небольшие камни могут эвакуироваться в просвет двенадцатиперстной кишки и выводиться из организма.
Методы терапии
После проведения качественного обследования, выявления причины патологии врач сможет правильно подобрать виды лечения.
Так в случае обнаружения камней в желчном пузыре или протоках будет проведена хирургическая операция по удалению конкрементов. Дополнительно будет назначено медикаментозное сопровождение пациента до его полного выздоровления. Операция проводится при помощи лапароскопа, оставляющего всего три небольшие дырочки в теле человека в области применения. Это ускоряет процесс заживления травмированных участков кожи.
Применяемые лекарственные препараты:
- антибиотики нового поколения с широкой областью воздействия на микроорганизмы, для устранения осложнений;
- обезболивающие препараты, спазмоанальгетики;
- антигельминтные средства.
При обнаружении паразитов в холедохе, врач назначает противовоспалительную терапию, добавляет антибиотики широкого спектра действия (тетрациклинового ряда) и антигельминтные препараты (Пиперазин, Альбендазол, Левамизол). В период обострения может дополнительно назначить инфузии гемодеза, изотонического раствора, витамина В6. Помимо этого, будет проведено зондирование протока под контролем УЗИ-аппарата для устранения застоя желчи и дренажа. После проведения интенсивной терапии, специалист порекомендует соблюдать диету, правила личной гигиены и правильный образ жизни.
В более сложных мероприятиях, при выявлении онкологических процессов, присутствуют химиотерапия, иссечение новообразований.
Лечение холедохолитиаза
Хронические заболевания: ХР.простатит, хр. пиелонефрит
Здравствуйте, подскажите пожалуйста при диагностике УЗИ за — г выставлен диагноз: Желчный пузырь в обычном месте, обычной формы, размер 70*27 мм.
Признаки полипов ж/п. А в г добавлена запись: в просвете визиализируются три гиперэхогенных образования размерами 7-9 мм, дают акустическую тень.
Время между УЗИ 5-6 месяцев, неужели так быстро образовываются камни (и какие это камни). Постоянно занимаюсь спортом (бегом), сильно больших проблем с желчным не испытывал.
Сдал по совету врачей всю биохимию все в норме. Отсюда вопрос делать лапароскопию или пробовать разрушить камни? Что посоветуете? С уважением Дмитрий (Карелия).
Теги: камень в желчном пузыре 3 см что делать если не беспокоит, полип в желчном пузыре лечение урсосаном отзывы
Похожие и рекомендуемые вопросы
Камни в желчном У меня было два приступа, с интервалом полгода, сильные боли в верхней.
Противопоказания при ЖКБ У меня: УЗ признаки хронического холицистита, полипов желчного.
Хронический холецистит Скажите, пожалуйста, как можно вылечить хронический холецистит.
Растворение камней в желчном пузыре Мне поставили диагноз желчекаменная болезнь, камни.
Камни в желчном пузыре Я 2 года назад делала узи брюшной полости, сказали, что в желчном.
Как у меня по УЗИ брюшной полости Что и как у меня по УЗИ брюшной полости? Как и что.
Камни 2см 3 мм в желчном пузыре У меня в желчном пузыре обнаружили один камень размером.
Для этого используют эндоскопическое удаление камней, а также лапароскопическую операцию. В случае если конкременты имеют крупные размеры, назначают холедохотомию — операцию по вскрытию общего желчного протока для удаления камней.
При повторном приступе холедохолитиаза проводится холецистэктомия, в ходе которой удаляется желчный пузырь. После операции больной должен соблюдать диету для нормализации деятельности пищеварительной системы.
В пищу должны употребляться только вареные и пареные продукты. Из рациона исключаются специи, пряности, соусы.
У многих пациентов после удаления конкрементов в течение 5 лет развиваются рецидивы. Для профилактических целей людям, имеющим склонность к камнеобразованию, рекомендуется принимать урсодезоксихолевую кислоту, не менее, чем 6 месяцев в году придерживаться диетического питания.
Лечение должно носить комплексный характер. Если основной причиной является наличие в общем желчном протоке конкрементов, направленность лечения часто сводится к хирургическому вмешательству.
Возможности современной медицины позволяют использовать методы реконструкции повреждения общего желчного протока, менее травматические операционные вмешательства.
При паразитарных и воспалительных заболеваниях проводится терапия антибиотиками и дуоденальное зондирование, направленное на освобождение холедоха от застойных явлений. Самым действенным методом является профилактика.
Наиболее часто при холедохолитиазе проводится экстракция конкрементов желчных протоков при РХПГ. Во время эндоскопии через сфинктер Одди вводят специальный баллонный катетер, который расширяет проток и дает возможность легко удалить камень.
Если камень большой, проводят холедохотомию или сфинктеротомию. Методика ЭРХПГ позволяет удалить камень в 85% случаев.
Конкременты размером больше 18 мм предварительно подвергают дроблению. Делают это с помощью механического литотриптора, методом лазерной либо магнитно-волновой литотрипсии.
Клиническая картина
Примерно в 10—20% случаев холедохолитиаз протекает совершенно бессимптомно, что происходит либо в том случае, когда камень (камни) имеет небольшой размер и вышел самостоятельно, либо когда у больного диагностирован удлиненный желчный пузырь. В остальных ситуациях происходит закупорка протока, которая и вызывает характерные клинические проявления болезни.
В первую очередь пациенты жалуются на боль, похожую на аналогичную при холецистите: она имеет резкий, ноющий или тупой характер, и описывается как возникающая глубоко внутри брюшной полости. Конкретнее боль локализуется в правом подреберье рядом с печенью либо в эпигастрии, иррадиируя иногда в спину и имея разную интенсивность. При перемещении конкремента в область большого дуоденального сосочка, в котором сфинктер Одди регулирует поступление желчи в двенадцатиперстную кишку, болевые ощущения усиливаются. Также они могут приобрести опоясывающий характер, свойственный острому панкреатиту. Если камень сумел преодолеть сфинктер Одди, то все неприятные симптомы проходят самостоятельно (вплоть до следующего аналогичного события).
Другим характерным симптомом холедохолитиаза является желтуха со всеми ее типичными проявлениями. Как правило, развитие этой патологии проявляется спустя сутки после начала заболевания, при этом болевые ощущения заметно слабеют или исчезают вовсе. Стоит отметить, что в подобной ситуации желтуха является перемежающейся, и это позволяет провести дифференциальную диагностику, позволяющую отличить холедохолитиаз от следующих заболеваний:
- острый вирусный гепатит;
- лептоспироз;
- рак головки поджелудочной железы.
Возможно ли лечение без операции полипов в желчном пузыре?
При продолжительном течении холедохолитиаза, вызванного обструкцией желчного протока, типичные для желтухи симптомы усиливаются, и к ним добавляется потемнение мочи и обесцвечивание кала. Первое связано с содержанием связанного билирубина и уробилина, а второе является следствием уменьшения количества вырабатываемого стеркобилина.
Отсутствие лечения холедохолитиаза может привести к серьезным осложнениям вроде панкреатита или холангита, а в последующем спровоцирует развитие вторичного биллиарного цирроза. В случае появления холангита, являющегося воспалением желчных протоков, к имевшейся клинической картине добавится ряд симптомов:
- повышение температуры;
- тошнота;
- рвота;
- общая слабость.
В свою очередь, признаки, характерные для панкреатита, также являются частью вызванной им интоксикации, к которой при этом добавляется сильная опоясывающая боль (либо с левой стороны), а также снижение перистальтики кишечника вплоть до его полного паралича. Что касается цирроза, то такое развитие событий обычно занимает много времени, и требует частых рецидивов холедохолитиаза, сопровождающегося холангитом.
Хронический холангит
Хроническое течение заболевания – менее тяжелое. Возникает болезнь вследствие перенесенного острого процесса или как особое состояние, при котором не наблюдаются обострений. Характерны периодические приступообразные боли в правом подреберье, тошнота, отсутствие аппетита.
Хроническая форма может протекать параллельно с холециститом, желчнокаменной болезнью, заболеваниями печени.

поддержания диеты
Ослабленный организм особенно восприимчив к инфекциям, поэтому при обострении назначают лечение антибиотиками.
Как лечить хронический холангит необходимо уточнять у врача. Заниматься самолечением не рекомендуется, чтобы не спровоцировать обострение.
Можно сочетать народные методы и традиционные, но при этом ставить в известность врача и периодически проверять протоки методом компьютерной томографии.
Холангит после удаления желчного пузыря может перейти в хроническую форму. Причина этого – в недостаточно качественном проведении операции. После холецистэктомии воспалительная реакция в легкой форме присутствует всегда. Она быстро проходит после использования антибиотиков и противовоспалительных средств.
Стойкое воспаление желчных протоков появляется тогда, когда хирург не извлек из них камни или кистозные образования. Особенно негативно влияют на состояние протоков конкременты, которые бывают инфицированы, имеют свойство повреждать внутреннюю стенку желчного протока и способствовать развитию воспалительного процесса.
Для диагностики состояния протоков используется магнитно резонансная холангиопанкреатография. Иногда требуется повторное вмешательство.
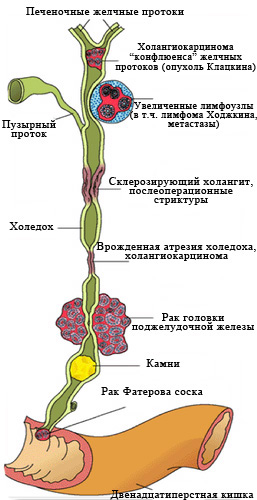
Первичный склерозирующий холангит
К хроническим проявлениям воспалительных заболеваний протоков можно отнести первичный склерозирующий холангит. Развивается данное заболевание длительно – от первых проявлений до конечной стадии может пройти до 12 лет. В процессе болезни формируется печеночная недостаточность.
Отличительной особенностью этого заболевания является то, что болеют им преимущественно мужчины.
Симптомами являются:
- остеопороз и потеря веса;
- дефицит витаминов К, D, Е и А;
- наличие камней в протоках желчного пузыря, сужение просвета;
- холангиокарцинома и рак прямой кишки встречаются чаще при склерозирующем холангите;
- билиарный цирроз печени и внутренние кровотечения – конечная стадия заболевания.
Лечение поддерживающее. Единственным выходом из ситуации может быть трансплантация печени. Прогноз выживаемости – до 10 лет при условии медикаментозного поддерживающего лечения.