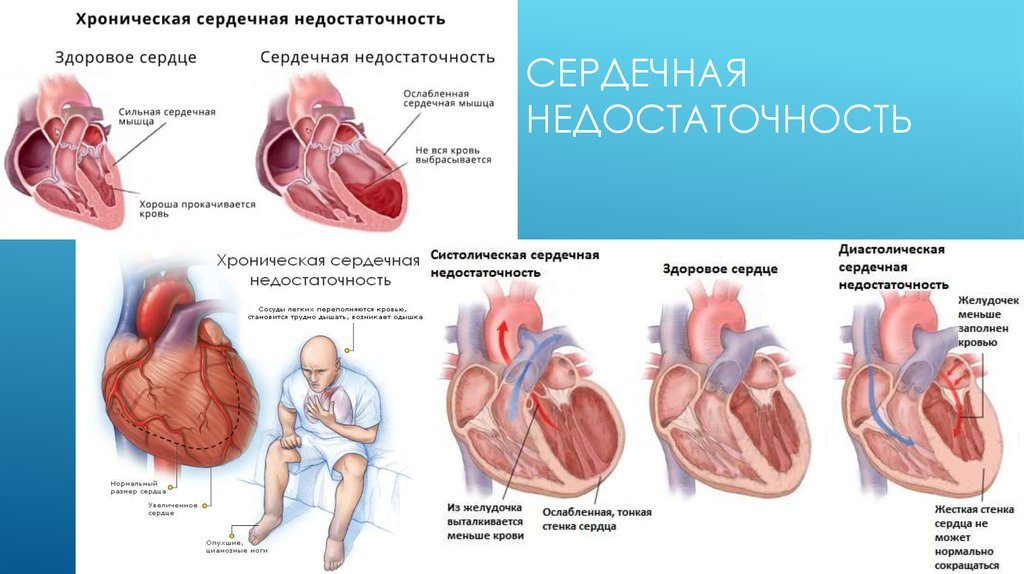
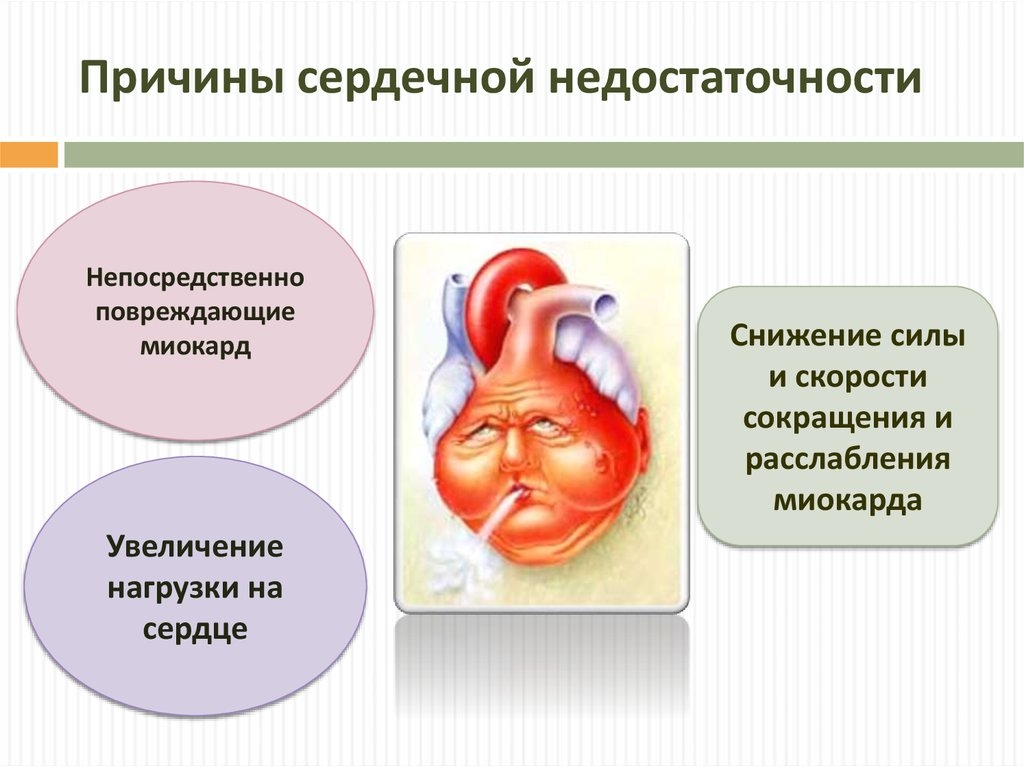
Лечение
Включает немедикаментозные мероприятия и использование лекарственных препаратов на основе индивидуального выбора, начиная с монотерапии. Немедикаментозная терапия включает контроль за массой тела; исходное ограничение физических нагрузок, но после достижения компенсации переход к физическим тренировкам, начиная с малых нагрузок; ограничение потребления соли, ужесточаемое с нарастанием тяжести ЗСН; ограничение потребления жидкости до 1—2 л/сут (показано больным с «синдромом разведения», у которых регистрируется гипонатриемия). Основными группами препаратов, применяемых для лечения больных с ЗСН, являются сердечные гликозиды, диуретики (в том числе калийсберегающие), вазодилататоры, ингибиторы ангиотензинпревращающего фермента (ИАПФ) и антиаритмические препараты (кордарон и β-адреиоблокаторы).
Сердечные гликозиды остаются основными препаратами, которые используются для усиления насосной функции сердца. Это действие наиболее выражено у больных с мерцательной аритмией, синусовой тахикардией и проявляется даже при нормальном в покое синусовом ритме. Строфантин и коргликон вводят внутривенно на глюкозе лишь в случаях обострения ЗСН, когда эффект нужно получить немедленно. В остальных случаях лучше проводить лечение препаратами наперстянки (дигоксин, дигитоксин, изоланид, целанид), назначая их внутрь. Лечение, как правило, начинают с больших доз (0,25 мг 3 раза в сутки) для быстрого достижения насыщения. В зависимости от эффекта (о чем судят по урежению ритма сердца в покое) переходят в течение 2—7 дней на поддерживающие дозы (1—2табл./сут). Лечение гликозидами должно быть длительным или постоянным, поэтому их применяют в основном внутрь.
Наряду с гликозидами применяют диуретики. При ЗСН диуретики назначают внутрь. Препаратами первого выбора являются тиазидовые диуретики (гипотиазид, циклометиазид, триампур — гипотиазид с триамтереном). Лечебная доза гипотиазида варьируется от 25 мг 1—2 раза в неделю до 100 мг ежедневно утром. При недостаточной эффективности допускается временное применение гипотиазида с фуросемидом. При систематическом лечении диуретиками необходимо принимать какой-либо препарат калия (панангии, калия хлорид).
Дополнительное назначение вершпирона, препятствующего потере калия, увеличивает переносимость и эффективность лечения. Немаловажную роль в лечении больных с ЗСН отводится сегодня вазодилататорам и ИАПФ. Последние, кроме вазодилатирующего действия, уменьшают синтез альдестерона и содержание катехоламинов в плазме крови, задерживают экскрецию калия с мочой. Из вазодилататоров рекомендуется комбинация апрессина с нитросорбидом, а из ИАПФ — эналаприл, которые в сочетании с дигоксином и диуретиками дают наиболее высокую выживаемость больных. Эналаприл (или рамиприл, лазиноприл) применяют в дозах 2,5—10 мг/сут. Эти препараты не используются при митральном стенозе и стенозе устья аорты.
При отсутствии эффекта от лекарственной терапии может решаться вопрос о возможности хирургической коррекции основного заболевания, явившегося причиной ЗСН, или трансплантации сердца.
Первая помощь при сердечной недостаточности
Многие люди не торопятся оказать себе необходимую медикаментозную помощь при возникновении приступов сердечной недостаточности. Кто-то просто не знает, что надо делать в таких случаях, другие просто пренебрегают лечением. Третьи бояться, что частый прием сильнодействующих препаратов может вызвать привыкание к ним. А между тем, при возникновении симптомов острой коронарной недостаточности, если вовремя не начато лечение, смерть может наступить очень быстро.
Первая помощь при острых приступах сердечной недостаточности заключается в принятии комфортного положения и приеме лекарственного препарата быстрого действия (Нитроглицерин с Валидолом под язык).
- Таблетки Нитроглицерина и Валидола кладут под язык. Они начинает действовать уже через 30 секунд. Можно использовать и спиртовой раствор Нитроглицерина (не более двух капель на кусочек сахара). Сахар так же, как и таблетку лучше поместить под язык. Слизистая оболочка в этом месте имеет много кровеносных сосудов, обеспечивающих моментальное всасывание действующего вещества в кровь.
- Валидол оказывает более мягкое воздействие, его можно применять без Нитроглицерина в случае низкого артериального давления у пациента. Обычно болевой синдром проходит уже через три минуты после размещения таблетки под языком.
Принимать эти препараты можно неоднократно. Они не накапливаются в организме и не вызывают привыкания, однако всегда следует помнить, что Нитроглицерин способен значительно (и быстро) снизить артериальное давление, а, кроме этого, его некоторые больные попросту не переносят.
Людям, у которых диагностирована легкая сердечная недостаточность (I ф.к или ХСН I стадии), показано санаторно-курортное лечение. Оно имеет профилактическое значение и направлено на повышение функциональности сердечно-сосудистой системы. Благодаря планомерному, правильно подобранному чередованию периодов физической активности и покоя, происходит укрепление сердечной мышцы, что предотвращает дальнейшее развитие сердечной недостаточности. Но при выборе санатория необходимо учитывать, что больным с сердечно-сосудистыми заболеваниями противопоказаны:
- Резкая смена климатических условий,
- Переезд на дальние расстояния,
- Слишком высокие и пониженные температуры,
- Высокая солнечная радиация.
Курортно-санаторное лечение категорически запрещается больным с выраженными клиническими проявлениями сердечной недостаточности.
2012-2020 sosudinfo.ru
Вывести все публикации с меткой:
Сердечная недостаточность
Перейти в раздел:
Заболевания сердца и аорты, аритмология, функц. диагностика, фармакология и кардиохирургия
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
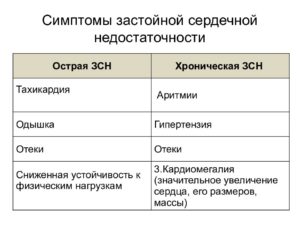
Симптомы сердечной недостаточности (по вариантам течения)
Острая СН, сопровождающаяся развитием декомпенсации, характеризуется тахикардией, удушьем и одышкой, сухим навязчивым кашлем, кровохарканьем, профузным потом, выраженным беспокойством больного и страхом смерти.
кровохарканьем, профузным потом, выраженным беспокойством больного и страхом смерти.
Перед выставлением данного типа течения ОСН, необходимо исключить:
- отек легких,
- кардиогенный шок,
- криз гипертонического генеза.
При СН гипертензивного типа отмечаются все вышеперечисленные симптомы, в сочетании с высоким АД и клиникой гипертонического криза (мелькание «мушек», головные боли, рвота).
Важно. Отек легких проявляется дыхательной недостаточностью, хрипами над всей поверхностью легких, кашлем с пенистой розовой мокротой и ортопноэ (пациенты занимают вынужденное сидячее положение из-за того, что в вертикальном положении одышка резко усиливается).. Крайним проявлением острой CH по левожелудочковому типу служит кардиогенный шок
При его развитии отмечается резкое снижение сердечного выброса и, как следствие этого, повышение давления и тканевая, и органная гипоперфузия:
Крайним проявлением острой CH по левожелудочковому типу служит кардиогенный шок. При его развитии отмечается резкое снижение сердечного выброса и, как следствие этого, повышение давления и тканевая, и органная гипоперфузия:
- похолодание кожных покровов,
- почечная недостаточность,
- анурия,
- сонливость,
- вялая реакция на внешние раздражители,
- заторможенность пациента.
В отличие от шока, сердечная недостаточность, протекающая с высоким сердечным выбросом, характеризуется увеличенным МОК (минутный объем крови) и значительной тахикардией. К данному типу, как правило, приводят:
- аритмии,
- тиреотоксикоз,
- тяжелые анемии,
- заболевание Педжета.
При СH с высоким выбросом отмечаются теплые кожные покровы, низкое или нормальное артериальное давление и выраженный легочный застой.
Важно. Признаки сердечной недостаточности по правожелудочковому типу развиваются вследствие резко сниженного сердечного выброса и насосной несостоятельности правого желудочка
Характерно развитие гепатомегалии, тяжелой артериальной гипотензии и высокого венозного давления в яремных венах (отмечается их выбухание и ритмичная пульсация).
Классификация хронической сердечной недостаточности
Справочно. ХСН разделяется по функциональным классам. При наличии декомпенсации, выставление класса будет объективным только после стабилизации состояния пациента.
Первый класс хронической сердечной недостаточности (ХСН 1 степени) выставляется пациентам с неограниченной физической активностью. То есть, при выполнении привычного объема нагрузок они не испытывают быстрой усталости и не жалуются на удушье и тахикардию. Диагноз ХСН 1 степени выставляется на основании данных инструментальной диагностики, при выявлении признаков гипертрофии миокарда и снижения его сократительной функции.
Диагноз ХСН 2 степени характеризуется умеренным ограничением физ.активности больного. Основными симптомами сердечной недостаточности на этом этапе служат: появление быстрой усталости, тахикардии и одышки при выполнении привычного объема нагрузок.
Третий класс функциональной недостаточности присваивается пациентам, у которых даже минимальные нагрузки вызывают сильную одышку и учащение сердцебиения. В состоянии покоя, такие пациенты чувствуют себе адекватно.
Четвертый класс сопровождается одышкой не только при малейших физ. нагрузках, но также и в покое.
Острая сердечно-сосудистая недостаточность
- 9 марта 2016 13836
Под острой сердечно-сосудистой недостаточностью понимают внезапное развитие недостаточности кровообращения, обусловленное первичным нарушением сократительной функции сердца.
Причинами могут быть инфаркт миокарда, пороки сердца, нарушение сердечного ритма и другие патологические состояния. Острую сердечно-сосудистую недостаточность подразделяют на левожелудочковую, правожелудочковую и тотальную (бивенрикулярную).
В зависимости от степени развития нарушений различают компенсированную и декомпенсированную недостаточность кровообращения.
Острая левожелудочковая недостаточность часто развивается у больных инфарктом миокарда, гипертонической болезнью, пороками сердца, коронарным атеросклерозом и проявляется в виде отёка лёгких. Основными симптомами отёка лёгких являются клокочущее, булькающее дыхание, слышимое на расстоянии, частота дыхательных движений, достигающая 30-40 в минуту. Появляется кашель с жидкой пенистой мокротой розового цвета. Аускультативно над всей поверхностью лёгких звучные крупнозернистые хрипы. АД может колебаться в широких пределах, имеет место тахикардия. Кожные покровы влажные, холодные, выраженный акроцианоз.
Интенсивная терапия при острой сердечно-сосудистой недостаточности
- Придание больному полусидячего или сидячего положения;
- Катетеризация центральной или периферической вены и введение анальгетиков и нейролептиков (промедол, дроперидол);
- Ингаляция кислорода с пеногасителем (30-70% спирт, 10% спиртовой раствор антифомсилана);
- Введение периферических вазодилататоров (нитроглицерин, нитропруссид) и эуффилина, ганглиоблокато-ров (пентамин 10-15 мг в/в, арфонад в виде 0,05% раствора в/в капельно);
- Введение диуретиков (лазикс 40-160 мг или этакриновая кислота 50-100 мг в/в струйно);
- При нарастании дыхательной недостаточности показано проведение высокочастотной вентиляции лёгких, ИВЛ с повышенным давлением в конце выдоха;
- При артериальной гипертонии показано введение клофелина (1 мл 0,1% раствора);
- При развитии артериальной гипотонии показано введение симпатомиметиков (добутамина или допамина).
Острая правожелудочковая недостаточность встречается значительно реже, проявляется клинически увеличением печени, набуханием шейных вен, появлением периферических и полостных отёков. Отмечается цианоз, снижение АД, нарастающая тахикардия, одышка.
Причины: инфаркт миокарда правого желудочка, разрыв межжелудочковой перегородки, тромбоэмболия лёгочной артерии, врождённые и приобретенные пороки сердца.
Интенсивная терапия при правожелудочковой недостаточности состоит в коррекции артериальной гипотензии плазмозаменителями или плазмой в комбинации с добутамином и артериальными вазодилататорами (фентоламин).
При развитие правожелудочковой недостаточности венозные вазодилататоры и мочегонные препараты не вводят, так как они уменьшают венозный возврат и снижают сердечный выброс.
Тотальная сердечная недостаточность часто развивается при декомпенсации кровообращения у больных с пороками сердца, при инфаркте миокарда, острых отравлениях и др. Характеризуется быстрым развитием тахикардии, гипотонии, циркуляторной гипоксии.
Острая сосудистая недостаточность характеризуется нарушением кровообращения в результате несоответствия ОЦК и ёмкости сосудистого русла (уменьшение венозного возврата из-за увеличения ёмкости сосудистого русла).
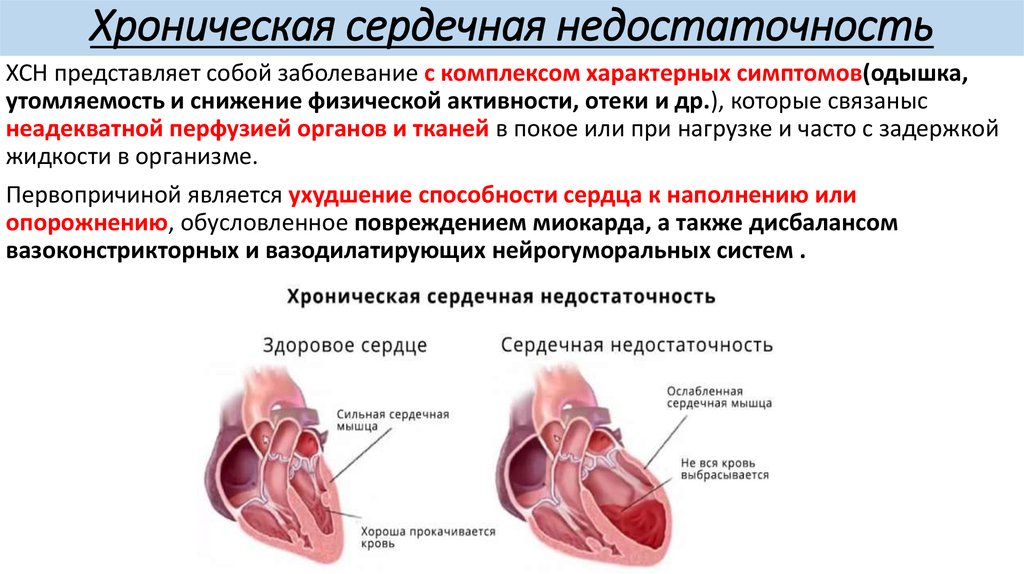
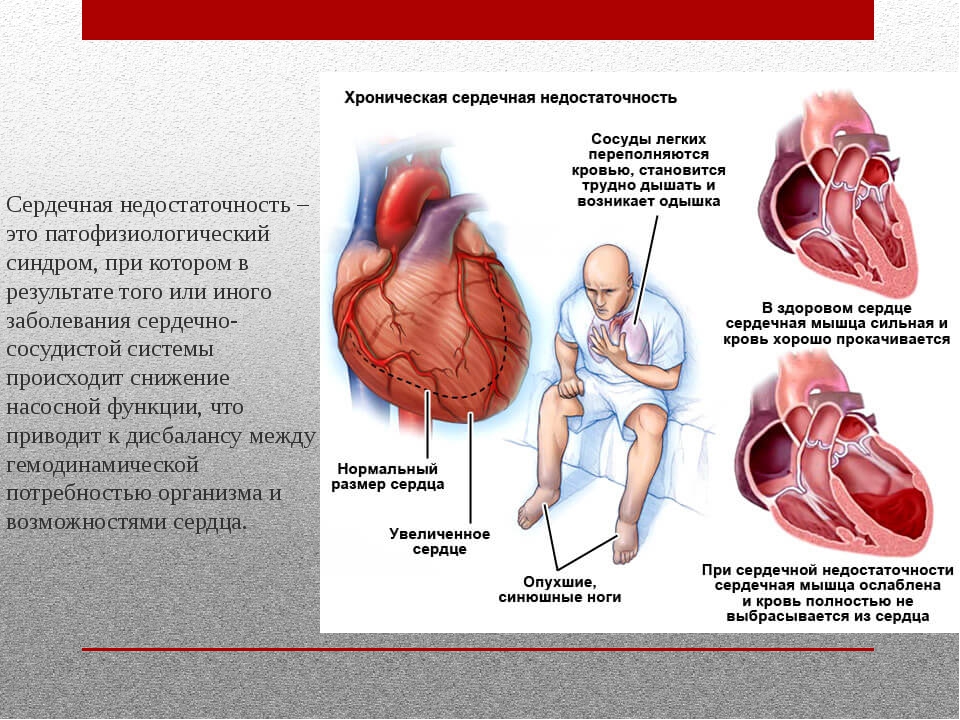
Хроническая сердечная недостаточность
методы коррекции нейрогуморальной дизрегуляции миокарда, уменьшающие ишемию (антиишемические методы лечения застойной сердечной недостаточности),повышающие сократительную способность миокарда,модулирующие нарушения сердечного ритма и проводимости (антиаритмические, кардиотонические методы),коррекции коагуляционного гемостаза (гипокоагулирующие методы лечения застойной сердечной недостаточности)и метаболизма миокарда (катаболические методы лечения застойной сердечной недостаточности).Антиишемические методы лечения
- оксигенотерапия,
- оксигенобаротерапия,
- нормобарическая гипокситерапия,
- кислородные ванны,
- озоновые ванны,
- воздушные ванны.
Методы коррекции нейрогуморалъной регуляции миокардаВегетокорригирующие методы включают:
- электросонтерапия,
- транскраниальная электроаналгезия,
- гальванизация и лекарственный электрофорез,
- трансцеребральная УВЧ-терапия,
- гелиотерапия,
- талассотерапия.
Катаболические методы лечения застойной сердечной недостаточностиЛекарственный электрофорез с использованием:
- калия,
- магния,
- марганца,
- Панангина,
- Гепарина,
- Эуфиллина,
- Никотиновой кислоты,
- витамина B12 и витамина B1.
- низкочастотная магнитотерапия,
- инфракрасная лазеротерапия,
- лекарственный электрофорез антикоагулянтов и дезагрегантов.
Кардиоадаптивные методы лечения застойной сердечной недостаточностиСанаторно-курортный метод терапии застойной сердечной недостаточностиСанаторно-курортное лечение производят по ведущей нозологической форме, определяющей ее развитие. Оно проводится на курортах, рекомендованных пациентам с этими формами.Физиопрофилактика больных с застойной сердечной недостаточностью осуществляется по программам, определяющим этиопатогенез нозологической формы.
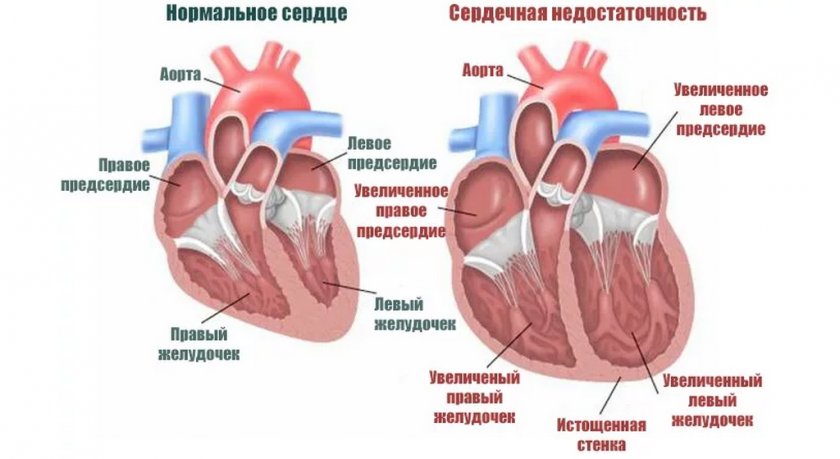
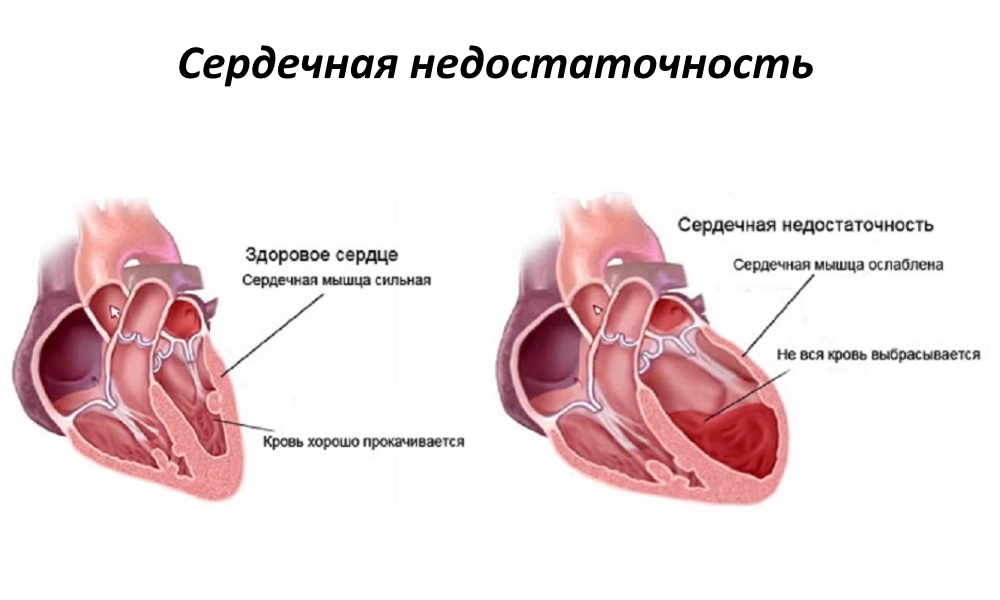
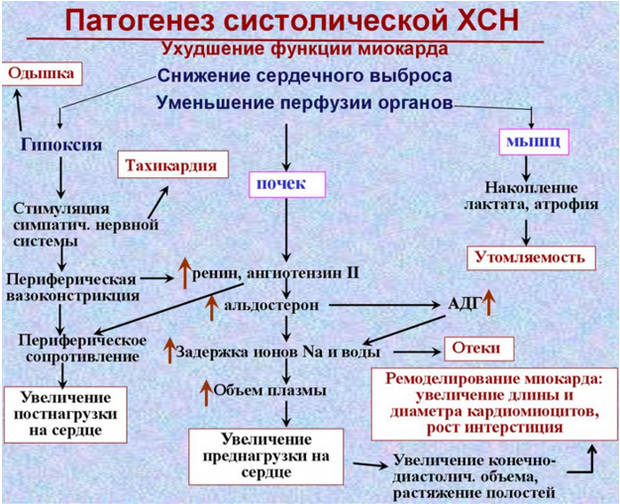
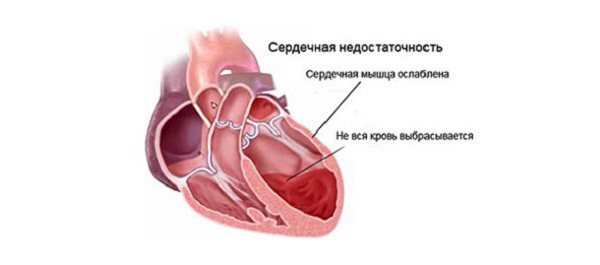
Хроническая сердечная недостаточность развивается постепенно благодаря компенсаторным механизмам. Начинается с учащения ритма сердечных сокращений и возрастания их силы, расширяются артериолы и капилляры, что облегчает опорожнение камер и улучшает перфузию тканей. По мере прогрессирования основного заболевания и истощения компенсаторных механизмов объем сердечного выброса неуклонно уменьшается.
Желудочки не могут полностью опорожниться и во время диастолы оказываются переполненными кровью. Мышца сердца стремится протолкнуть скопившуюся в желудочках кровь в артериальную систему и обеспечить достаточный уровень кровообращения, формируется компенсаторная гипертрофия миокарда. Тем не менее, со временем миокард ослабевает.
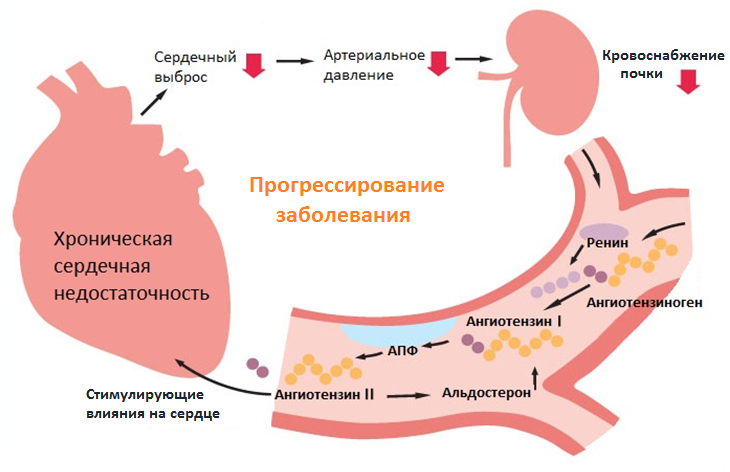
В нем происходят дистрофические и склеротические процессы, связанные с недостатком кровоснабжения и обеспечения кислородом, питательными веществами и энергией. Наступает стадия декомпенсации. На этой стадии для поддержания гемодинамики организм задействует нейрогуморальные механизмы. Поддержание стабильного уровня артериального давления при значительно уменьшенном сердечном выбросе обеспечивается за счет активации механизмов симпатико-адреналовой системы.
При этом происходит спазм почечных сосудов (вазоконстрикция) и развивается ишемия почек, что сопровождается уменьшением их выделительной функции и задержкой внутритканевой жидкости. Усиливается секреция гипофизом антидиуретического гормона, увеличивающего задержку воды в организме. За счет этого возрастает объем циркулирующей крови, повышается давление в венах и капиллярах, усиливается пропотевание жидкости в межтканевое пространство.
Хроническая сердечная недостаточность по данным разных авторов наблюдается у 0,5–2% населения. С возрастом заболеваемость увеличивается, после 75 лет патология встречается уже у 10% людей.
Сердечная недостаточность представляет собой серьезную медико-социальную проблему, так как она сопровождается высокими показателями инвалидности и летальности.
Острая коронарная недостаточность
При полном прекращении кровотока в коронарных сосудах, миокард недополучает питательные вещества и ему не хватает кислорода. Развивается коронарная недостаточность. Она может иметь острое (с внезапным началом) и хроническое течение. Острая коронарная недостаточность может быть вызвана сильным волнением (радостью, стрессом или негативными эмоциями). Нередко ее вызывает усиленная физическая нагрузка.
Причиной этой патологии чаще всего служит спазм сосудов, вызванный тем, что в миокарде вследствие нарушения гемодинамики и обменных процессов, начинают накапливаться продукты с частичным окислением, которые приводят к раздражению рецепторов сердечной мышцы. Механизм развития коронарной недостаточности заключается в следующем:
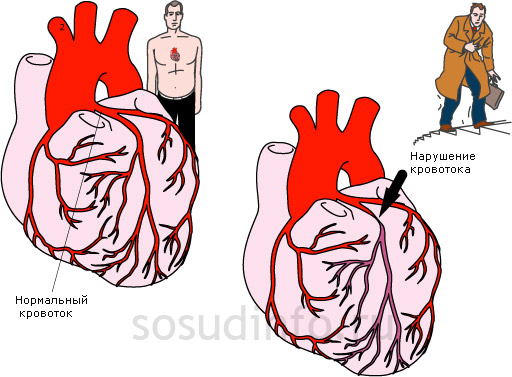
- Сердце со всех сторон окружено кровеносными сосудами. Они напоминают корону (венец). Отсюда и их название — коронарные (венечные). Они полностью обеспечивают потребность сердечной мышцы в питательных веществах и кислороде, создавая благоприятные условия его работы.
- Когда человек занимается физической работой или просто двигается, происходит усиление сердечной деятельности. Одновременно повышается потребность миокарда в кислороде и питательных веществах.
- В норме коронарные артерии при этом расширяются, увеличивая кровоток и обеспечивая сердце всем необходимым в полном объеме.
- Во время спазма русло коронарных сосудов остается прежних размеров. Количество крови, поступающей в сердце, также остается на прежнем уровне, и оно начинает испытывать кислородное голодание (гипоксию). Это и есть острая недостаточность коронарных сосудов.
Признаки сердечной недостаточности, вызванной коронароспазмом, проявляются появлением стенокардических симптомов (грудной жабы). Резкая боль сжимает сердце, не давая пошевелиться. Она может отдавать в шею, лопатку или руку с левой стороны. Приступ чаще всего возникает внезапно во время двигательной активности. Но иногда он может наступить и в состоянии покоя. Человек при этом инстинктивно старается принять максимально удобное положение, для снятия боли. Приступ обычно продолжается не более 20 минут (иногда он длится всего одну-две минуты). Если приступ стенокардии продолжается дольше, возникает вероятность того, что коронарная недостаточность перешла в одну из форм инфаркта миокарда: переходную (очаговая дистрофия), инфаркт мелкоочаговый или некроз миокарда.
В ряде случаев острая коронарная недостаточность считается разновидностью клинического проявления ИБС (ишемической болезни сердца), которая может протекать без выраженных симптомов. Они могут повторяться неоднократно, а человек даже не догадывается о том, что у него тяжелая патология. Соответственно необходимого лечения не проводится. А это приводит к тому, что состояние коронарных сосудов постепенно ухудшается, и в определенный момент очередной приступ принимает тяжелую форму острой коронарной недостаточности. Если при этом больному не будет оказана медицинская помощь, в считанные часы может развиться инфаркт миокарда и наступить скоропостижная смерть.

атеросклероз – одна из основных причин коронарной недостаточности
Лечение острой коронарной недостаточности заключается в купировании приступов стенокардии. Для этого используются:
- Нитроглицерин. Принимать его можно часто, так как это препарат быстрого, но короткого действия. (При инфаркте миокарда Нитроглицерин не оказывает необходимого воздействия).
- Быстрому снятию приступа способствует внутривенное введение Эуфиллина (Синтофиллина, Диафиллина).
- Аналогичное воздействие оказывает Но-шпа и хлористоводородный Папаверин (подкожные или внутривенные инъекции).
- Купировать приступы можно и внутримышечной инъекцией Гепарина.
Лечение застойной сердечной недостаточности
Дигоксин призван снизить давление в венах
Важно понимать, что застойная недостаточность не может быть вылечена народными средствами, зарядкой, обливаниями холодной водой и прочими «универсальными» методами. В первую очередь – необходимо устранить причину, влияющую на сердечную деятельность, уменьшить отёки и восстановить нормальную работу внутренних органов
В первую очередь – необходимо устранить причину, влияющую на сердечную деятельность, уменьшить отёки и восстановить нормальную работу внутренних органов.
Снижение массы тела как способ преодолеть застойную сердечную недостаточность
Как правило, таким больным назначают сердечные гликозиды для нормализации сократимости, ингибиторы агиотензинпревращающего фермента (эналаприл, лизиноприл) или сартаны (лозартан и т.п.) для снижения артериального давления и корведилол (кориол и аналоги) для нормализации ритма и восстановления периферического кровообращения.
Гликозиды особенно часто актуальны у больных с мерцательной аритмией, лечение этой группой препаратов продолжается и после нормализации состояния больного.
Для устранения жидкости назначаются калийсберегающие диуретики (гидрохлортиазид и пр).
Вторым важным элементом остаётся снижение массы тела. Это значительно разгружает сердце и позволяет перевести пациента в стабильное состояние. Достигается это исключительно диетой, поскольку физические нагрузки при застойных явлениях категорически противопоказаны.
Видео: лечение сердечной недостаточности
Цель диеты № 10 — восстановить функции почек и печени, а также уменьшить воздействие на сердечно-сосудистую систему
За основу взят стол № 10. Основная задача – нормализация функции печени и почек, щадящее воздействие на органы пищеварения и сердечнососудистую систему.
Поваренная соль ограничивается до 6-8 г в сутки, происходит контроль калорий (до 2600 ккал в сутки), общая масса рациона (до 2х кг), воды.
Исключаются все возбуждающие нервную систему вещества – какао, кофе, бульоны (мясо, рыба, грибы). Нельзя давать продукты, вызывающие метеоризм — бобовые, редька, газированные напитки, капуста, лук и чеснок.
Все блюда готовятся без соли – варятся, парятся и запекаются.
Овощи можно в сыром и варёном виде. Употребление яиц ограничивается 3 шт. в неделю (лучше в виде паровых омлетов).
Сладкие блюда показаны до 100 г в сутки. Лучше всего употреблять мёд, мармелад и фруктовые соки, а также варенье.
Диета № 10 может быть назначена длительно.
1 Описание, классификация
При описании патологии принято пользоваться классификацией, разработанной в 50-х годах XX века группой советских ученых-кардиологов в составе В. Х. Василенко, Н. Д. Стражеско и Г. Ф. Лан. В ней выделены 3 формы развития острой сердечной недостаточности:
- острая правожелудочковая недостаточность, вызывающая застой крови в большом круге кровообращения и такие распространенные у сердечников явления, как одышка и быстро наступающая усталость;
- острая левожелудочковая недостаточность, способная провоцировать такие состояния, как отек легких, сердечная астма и цианоз (посинение);
- острая сосудистая недостаточность (коллапс) — это стадия необратимых изменений, на которой ни медикаментозное лечение, ни хирургическое вмешательство не приносят эффекта.
ХСН также бывает право- или левожелудочковой, от острой ее отличает постепенное развитие. Поступательное нарастание симптоматики неуклонно ухудшает качество жизни больного, сводит к нулю его активность. Своевременное выявление и грамотное лечение дают пациенту более высокие шансы, чем при остром течении.
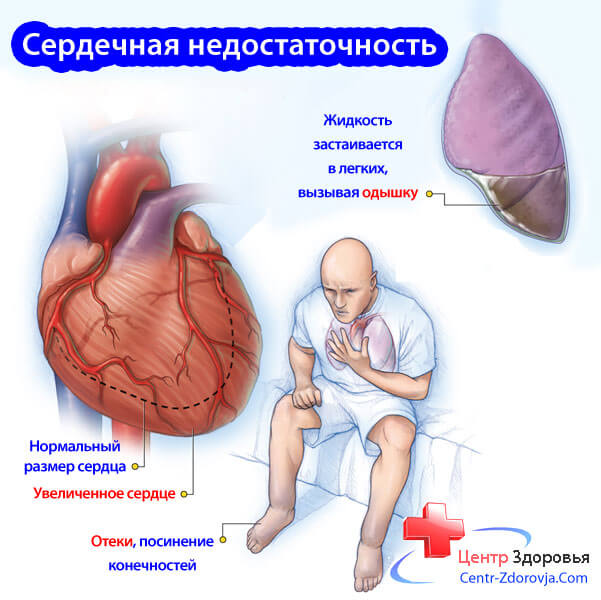
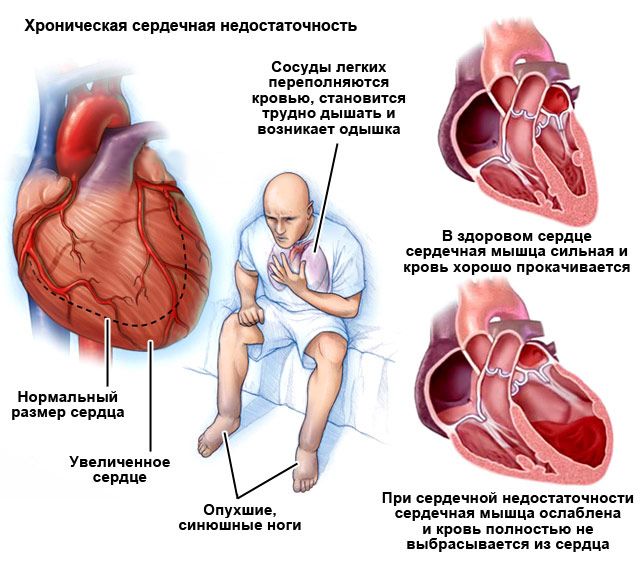
Острая сердечная недостаточность, к которой обычно приводят патологии сердца, травмы или мощная токсическая нагрузка, без действенного лечения может в короткий срок спровоцировать летальный исход, а хроническая развивается длительное время. Постепенно человек начинает отмечать у себя такие показатели, как одышка, повышенная утомляемость, отеки и другие симптомы, являющиеся признаками неадекватной перфузии органов и тканей.
Одышка при физических усилиях возникает как компенсация нехватки кислорода, которую испытывает организм, и представляет собой самый очевидный показатель недостаточно активной насосной функции сердечной мышцы. Наряду с одышкой, в организме пациента начинают действовать и другие защитные механизмы как попытка восстановить дефицит кислорода на клеточном уровне и активизировать работу сердца: это укрепление сердечной мышцы, нарастание адреналина, увеличение объема крови, вызванное задержкой жидкости в организме. В дальнейшем клиническая картина усугубляется.
В развитии патологии выделяют три стадии:
- Первая характеризуется как начальная или скрытая. Ее распознают по одышке и сердцебиению при физических нагрузках, ранее такой реакции не вызывавших. При отсутствии интенсивного напряжения функциональные показатели организма пребывают в норме. На этой стадии возможно снижение общей трудоспособности.
- На второй состояние усугубляется на фоне устоявшегося недостатка кровоснабжения: нарушение гемодинамики провоцирует застой в малом круге кровообращения. Одышка и утомляемость нарастают уже при нагрузке невысокой интенсивности, а в дальнейшем – при отсутствии какой-либо деятельности. Эта стадия наблюдается в двух периодах:
- В первом – одышка и усиленное сердцебиение возникают при малых дозах высокой физической активности и могут сопровождаться нерезким цианозом, периодическим присоединением сухого кашля (в редких случаях – кровохарканья), показателями застоя в легких, ощущаемыми сбоями в работе сердца. В этот момент заметно начальное проявление застоя в обоих кругах кровообращения: отеки стоп и голеней, увеличение размера печени, причем эти проявления в утренний период могут быть менее заметными. Резко снижается трудоспособность.
- Второй период отличает появление одышки уже при отсутствии любых кардионагрузок. Более заметен цианоз, нарастает застой в легких и длительные ноющие сердечные боли наряду с другими ощутимыми сбоями работы органа. Симптомы нарушения кровообращения по большому кругу становятся гораздо показательнее. Хронически фиксируются отеки ног и туловища, увеличение плотности и объема печени (кардиальный цирроз), гидроторакс (скопление жидкости в плевральной области), асцит (жидкость в брюшной полости), олигурия (уменьшение мочи) в тяжелом течении. Утрата трудоспособности практически полная.
- Третья стадия развития хронической сердечной недостаточности – дистрофическая. В этот период на фоне стойких тяжелых гемодинамических нарушений развиваются несовместимые с жизнью патологии в «органах-мишенях»: цирроз печени, диффузный пневмосклероз, застойная почка и т. д. Сбой обмена веществ приводит к истощению резервов организма. Отсюда необратимые изменения, не поддающиеся медикаментозной или хирургической коррекции.
Синдром ХСН классифицируют и по-другому.
В соответствии с фазой сердечной деятельности определяются:
- систолическая сердечная – в фазе сокращения желудочков (систола);
- диастолическая сердечная недостаточность – во время расслабления желудочков (диастола);
- смешанная, когда патологический процесс охватил систолу и диастолу.