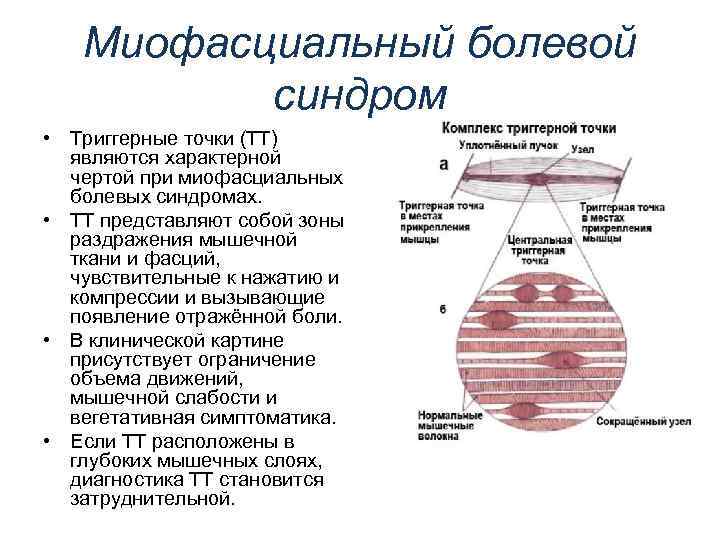
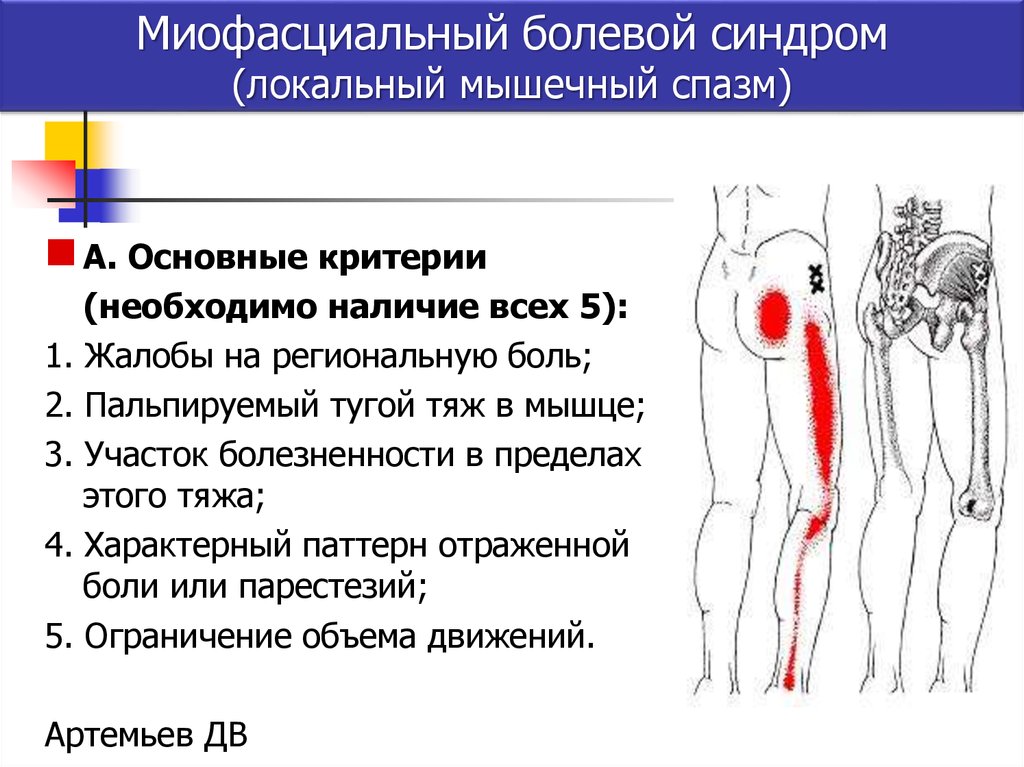
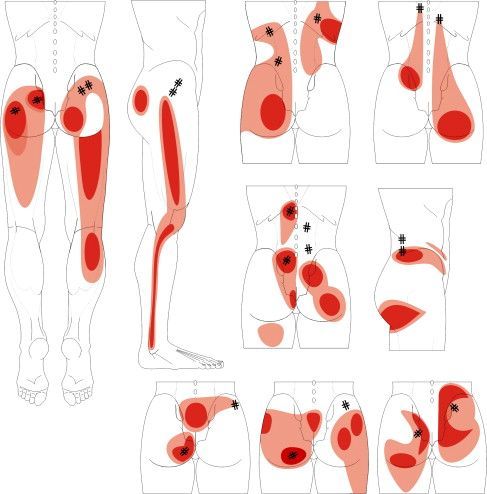
Диагностика
Миофасциальная диагностика осложняется наличием отраженных болей. Это позволяет подозревать поражение других органов и систем. Диагноз устанавливается на основании жалоб и осмотра пациента. В ходе опроса выявляется зависимость усиления боли при воздействии холода, после выполнения тяжелого физического труда, занятий спортом, нервной перегрузкой. В ходе осмотра проводится пальпация (прощупывание пораженной мышцы) для обнаружения участка уплотнения:
осторожное растягивание пораженной мышцы и пальпация всех ее участков, напряженная ткань определяется в форме плотного жгута; прокатывание пальцами по мышце; прокатывание мышцы между указательным и большим пальцами; выявляется отсутствие гипертрофии или гипотрофии мышечной ткани; отмечается сниженная чувствительность над очагом поражения, изменение цвета кожи; в ходе проведения пальпации обнаруживается максимально чувствительная точка, после нажатия на которую возникает резкая боль и судорожный ответ — сокращение пораженной мышцы. Методы инструментальной и лабораторной диагностики не способны выявить наличие миофасциального синдрома
Триггерные точки не обнаруживаются при ультразвуковых, рентгенологических методах исследования и томографии. Лабораторное обследование не помогает в установке диагноза: показатели анализа крови и мочи не изменяются даже в период обострения заболевания. Эти методы применяются для исключения патологии, дающей подобную симптоматику: нарушения мозгового кровообращения, инсульта, тромбоза, гипогликемии и других заболеваний
Методы инструментальной и лабораторной диагностики не способны выявить наличие миофасциального синдрома. Триггерные точки не обнаруживаются при ультразвуковых, рентгенологических методах исследования и томографии. Лабораторное обследование не помогает в установке диагноза: показатели анализа крови и мочи не изменяются даже в период обострения заболевания. Эти методы применяются для исключения патологии, дающей подобную симптоматику: нарушения мозгового кровообращения, инсульта, тромбоза, гипогликемии и других заболеваний.

Виды МФБС
В зависимости от места локализации болезненных триггерных точек различают такие виды МС:
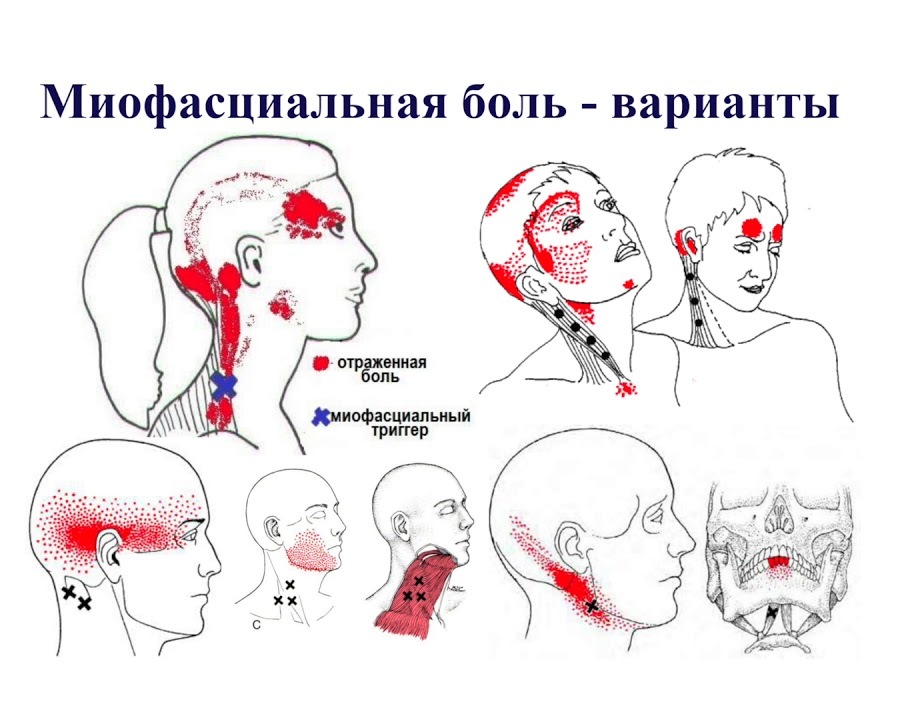
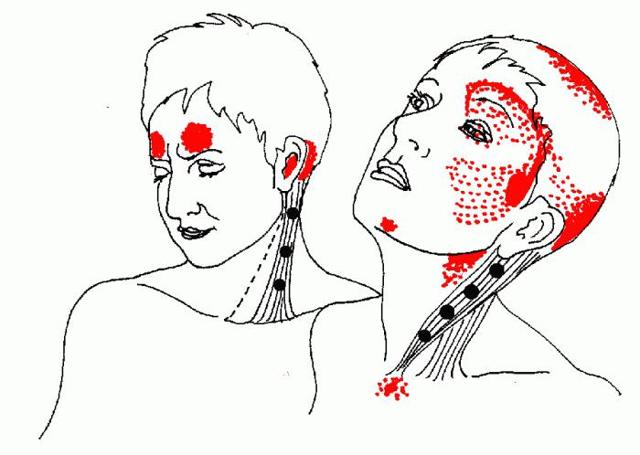
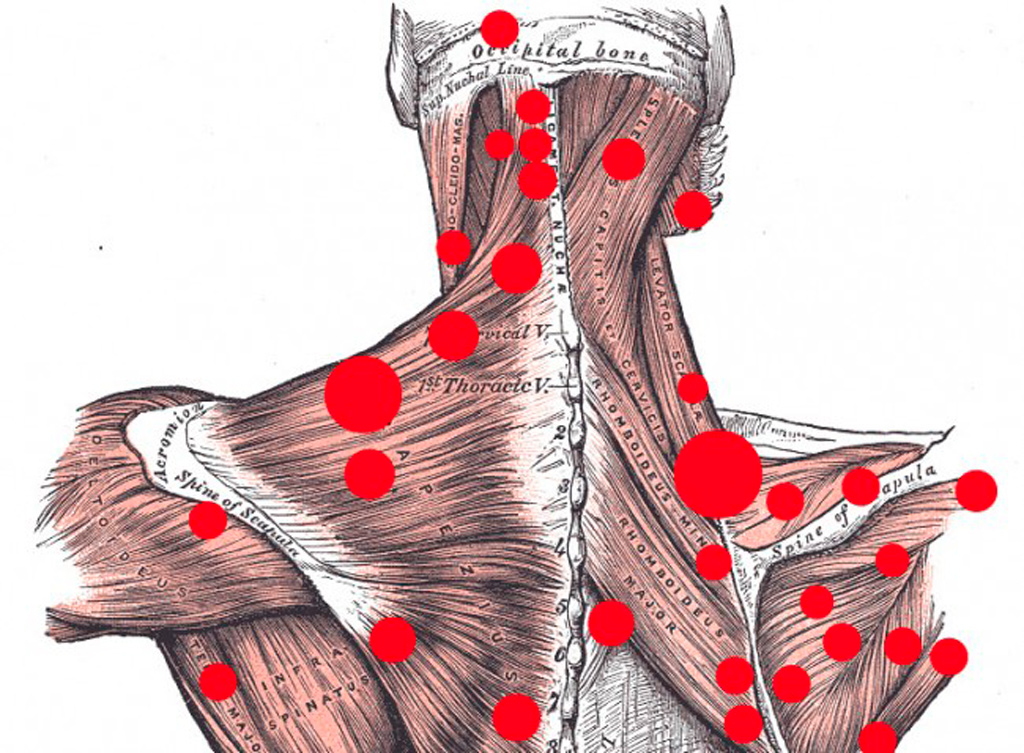
- Мышечно-фасциальный синдром лица и головы. Появляется боль в мышцах, которые отвечают за пережевывание пищи и открытие рта. Ограничивается подвижность, слышится хруст в ВНЧС (височно-нижнечелюстной сустав). Больной страдает от повышенной усталости, расстройств сна. Если ТТ образуются в мышцах лица, шеи, плеч, то появляется головная боль. Цефалгия (боль в голове) сосредоточенная на участке лба и висков может указывать на болевые точки в верхней части трапециевидной мышцы. При поражении мышечных волокон на шее болит затылок и орбитальная зона головы.
- Миофасциальный синдром шейного отдела сопровождается выраженной болью на участке затылка, шеи, плечах. Кроме того, может возникнуть головокружение, расстройства слуха, зрения, насморк без симптомов простуды, чрезмерное выделение слюны, дрожание конечностей, частые обмороки. Болезненные уплотнения располагаются на участке позвоночного столба от шеи до плеч. И также могут поражаться мышцы груди, лопаток, ключиц, головы.
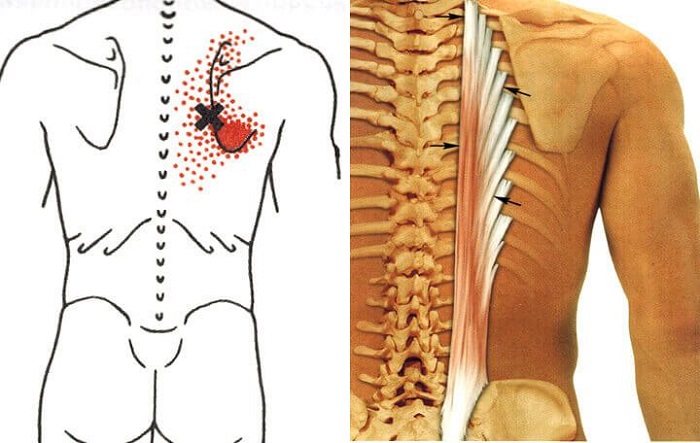
- Для миофасцита грудного отдела характерно ощущение жжения, покалывания. Часто больные считают, что так проявляются заболевания сердца, например, инфаркт. Медики называют это состояние синдромом передней грудной стенки. Дискомфорт обычно проявляется с левой стороны грудной клетки, он усиливается при повороте туловища, наклоне, кашле, смехе. При поражении малой грудной мышцы боль локализуется на подключичном участке, она может иррадировать на плечи, руки. Во время приступа появляется «гусиная кожа», время от времени ощущается онемение кожи.
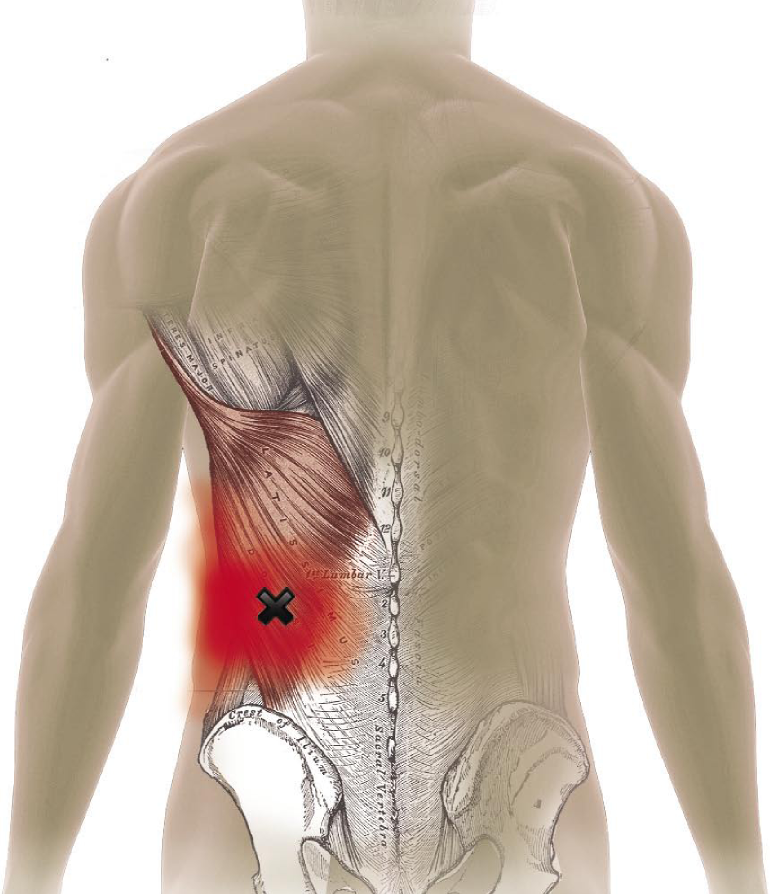
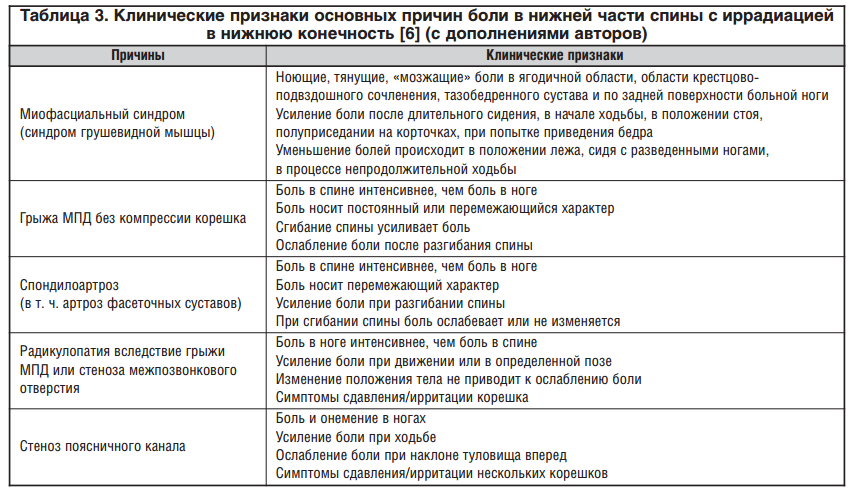
- МФБС пояснично-крестцового отдела позвоночника проявляется внезапной острой болью после физической нагрузки или переохлаждения. Болевая реакция может возникать на верхней или средней части спины, а также в плечах. При поражении поясничных мышц или крестца болевой синдром может распространяться в паховую область или седалищный нерв. Вертеброгенный мышечно-тонический синдром чаще всего связан с остеохондрозом позвоночника, грыжей диска, опухолью спинного мозга, травмами.
- Миофасциальный тазовый синдром чаще диагностирую у женщин. Тогда появляется ноющая боль в области поясницы и таза. Часто девушки путают симптомы МФС с послеродовыми болями или ПМС. При миофасците появляются частые позывы к мочеиспусканию, боль после длительной ходьбы или сидения, дискомфорт в промежности. И также может появиться ощущение чужеродного тела в заднем проходе. По этой причине МФС напоминает заболевания кишечника или мочеполовой системы. При поражении ягодичной мышцы появляется болезненность, которая может распространяться на заднюю поверхность бедра. Дискомфорт усиливается после ходьбы, приседания, полового контакта.
Справка. Примерно половина больных с шейным МС страдают от бессонницы, снижения работоспособности, раздражительности. Около 30% пациентов жалуются на панические атаки.
Как видите, клиническая картина при миофасците разнообразна, поэтому не пытайтесь установить диагноз самостоятельно. При появлении подозрительных симптомов отправляйтесь к врачу.
Справка. При появлении триггерных точек в мышцах живота появляются симптомы, которые напоминают признаки заболеваний желчного пузыря или мочеполовых органов. Иногда патология возникает на фоне некоторых болезней органов брюшного пространства или грудной клетки
В таком случае важно провести тщательную дифференциальную диагностику
Патофизиология
Первоначальное изменение мышц, связанное с
миофасциальной болью, похоже, приводит к дальнейшему развитию зоны напряжения,
которая, в свою очередь, является двигательной аномалией. Для объяснения этой
моторной аномалии было выдвинуто несколько механизмов, наиболее приемлемым из
которых является «Интегрированная гипотеза», впервые разработанная Simmons, а
затем расширенная Gerwin.
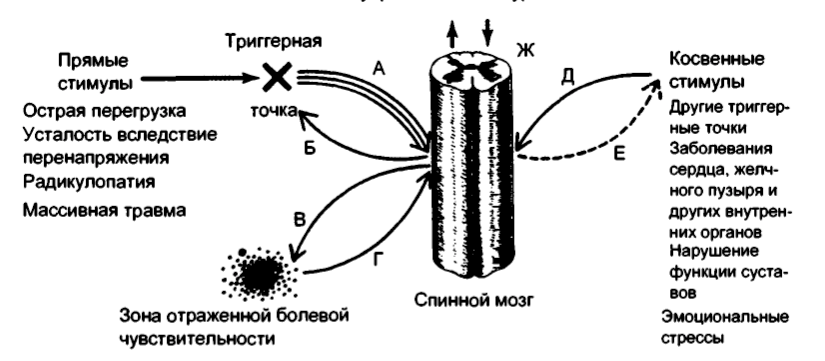
Интегрированная гипотеза Simmons – это шестизвенная цепь, которая начинается с ненормального выделения ацетилхолина. Это вызывает увеличение напряжения мышечных волокон (образование зоны напряжения). Считается, что зона напряжения снижает кровоток, что приводит к локальной гипоксии. Снижение содержания кислорода нарушает митохондриальный энергетический метаболизм, снижая АТФ, и приводит к дистрессу тканей и выделению сенсибилизирующих веществ. Эти сенсибилизирующие вещества приводят к боли при активации ноцицепторов, а также приводят к вегетативной модуляции, которая затем усиливает первый шаг: аномальное высвобождение ацетилхолина.
Gerwin расширил эту гипотезу, добавив более конкретные
детали. Он заявил, что активность симпатической нервной системы увеличивает
высвобождение ацетилхолина и что локальная гипоперфузия, вызванная сокращением
мышц (тугой ободок), приводит к мышечной ишемии или гипоксии, приводящей, в
свою очередь, к снижению pH («закислению»
среды).
Длительная ишемия также приводит к повреждению мышц,
что способствует выделению калия, брадикининов, цитокинов, АТФ и вещества Р,
которые могут стимулировать ноцицепторы в мышцах. Конечным результатом является
болезненность и боль, наблюдаемые в МФТТ.
Деполяризация ноцицептивных нейронов вызывает
высвобождение пептида, связанного с геном кальцитонина (CGRP).
CGRP
ингибирует ацетилхолинэстеразу, повышает чувствительность рецепторов
ацетилхолина и высвобождение ацетилхолина, что приводит к СЭА.
В недавних исследованиях Shah и соавт. подтвердили присутствие этих веществ с использованием методов микродиализа в триггерных точках. Повышение уровня вещества Р, протонов (Н+), CGRP, брадикинина, серотонина, норэпинэфрина, TNF (фактор некроза опухоли), интерлейкинов и цитокинов было обнаружено в активных триггерных точках по сравнению с нормальными мышечными или даже латентными триггерными точками. pH активной области триггерной точки уменьшался до 4 (нормальное значение – 7,4), вызывая мышечную боль и болезненность, а также снижение активности ацетилхолинэстеразы, что приводило к длительным сокращениям мышц.
Факторы хронизации
В некоторых случаях могут существовать «факторы хронизации», которые оказывают прямое влияние на миофасциальную боль. Эти факторы могут хронизировать боль и болезненность, играя важную роль в широком распространении патологической симптоматики с помощью центральных сенсибилизирующих механизмов.
Другие факторы хронизации
- Инфекционные
заболевания. - Паразитарные заболевания (например, болезнь Лайма).
- Ревматическая полимиалгия.
- Использование препаратов из класса статинов.
В некоторых случаях коррекция выявленного фактора хронизации могут привести к полному устранению боли и могут быть единственным терапевтическим подходом, необходимым для облегчения симптомов пациента.
Лечение
Лечение миофасциального синдрома проводится неврологом при участии массажиста, инструктора ЛФК, мануального и иглорефлексотерапевта. Основная задача – купировать болевой синдром и перевести триггерные точки в латентное состояние.
Если причиной МБС стало системное заболевание, осуществляется его коррекция. В острой стадии обязательно назначаются медикаментозные препараты для снятия боли:
- нестероидные противовоспалительные средства (НПВС) – Диклофенак, Кетопрофен, Найз;
- миорелаксанты – Толперизон, Баклофен;
- антидепрессанты – Амитриптиллин, Флуоксетин;
- лечебные блокады с гормональными, противовоспалительными средствами из группы НПВС и/или местными анестетиками (Лидокаин, Новокаин).
СПРАВКА: при острых болях больному назначается постельный или щадящий режим.
Чтобы достичь стойкой ремиссии и предотвратить возможные рецидивы, лечить МБС необходимо с применением физических методов. Одним из наиболее эффективных из них является массаж.
Массаж
Сначала делают специальный миофасциальный массаж, расслабляющий мышцы. В период реабилитации, когда сильных болей уже нет, выполняется классический массаж с целью укрепления мышц и улучшения их питания.
 Давление, которое оказывает массажист, ориентировано на мышечные фасции (оболочки) и делает их более гибкими, живыми, способствует нормализации функций
Давление, которое оказывает массажист, ориентировано на мышечные фасции (оболочки) и делает их более гибкими, живыми, способствует нормализации функций
Методика миофасциального массажа направлена именно на ликвидацию патологической напряженности мышц. Движения осуществляются вдоль мышечных волокон и по краям сухожилий, на участках прикрепления мышц и фасций.
Перед сеансом специалист пальпаторно выявляет болевые точки, напряженные области и локальные уплотнения. Массаж начинается с воздействия на здоровые места с постепенным переходом на измененные ткани и наращиванием интенсивности движений.
В результате уходит чрезмерное напряжение мышц, которое стало причиной сдавления нервов и сосудов; исчезает болезненность, улучшается кровоснабжение, увеличивается амплитуда движений, уменьшается отечность.
Иглорефлексотерапия и акупрессура
Купировать болевой синдром помогают процедуры иглоукалывания и точечного массажа. Прокалывание триггерной точки убирает спастику, идентичным эффектом обладает акупрессура.
Постизометрическая релаксация
Хорошие результаты дает постизометрическая релаксация – комплекс упражнений, при выполнении которых человек напрягает определенные группы мышц, а врач создает мягкое сопротивление движениям. В итоге мышца напрягается, но при этом не сокращается, и длина мышечных волокон под нагрузкой не увеличивается. Зато растягиваются окружающие мягкие ткани, спадает напряженность, проходит боль.
Миофасциальный релизинг
Миофасциальный релизинг – это еще одна техника мануального воздействия, используемая для расслабления мышц, повышения гибкости и двигательной амплитуды, снятия напряжения и болевого синдрома. Она предусматривает легкое и несильное давление на мышцы с одновременным скручиванием и растяжением.
Миофасциальный релизинг обеспечивает продолжительную релаксацию конкретной мышцы или нескольких мышечных групп. Проводится курсами, включающими 10 сеансов.
 Лечебная физкультура при МБС – неотъемлемая и очень действенная часть лечения
Лечебная физкультура при МБС – неотъемлемая и очень действенная часть лечения
ЛФК начинают только после снятия острой симптоматики. Упражнения гимнастического комплекса разработаны специально для укрепления поврежденной мышцы и повышение ее стойкости к нагрузкам. Пациентам с МБС рекомендовано плавание в бассейне или открытом водоеме.
Симптоматика

Симптомы МФС весьма разнообразны. Клиническая картина патологии определяется местом локализации триггерной точки. Основным признаком недуга является болевой синдром, интенсивность которого может варьироваться от неприятных, дискомфортных ощущений до мучительной и нестерпимой боли. Она сначала локализуется в триггерной точке — плотном узле, затем проходит по мышечному волокну, распространяется на соседнюю мышцу и даже кость. Постепенно количество уплотнений в мышце увеличивается. Одна точка симметрична другой, расположенной на противоположной части тела. Боль первоначально возникает только при движении и физическом напряжении, а затем и в покое.
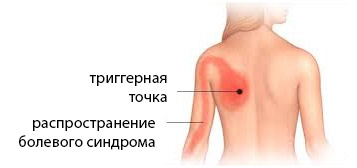
- Активная триггерная точка реагирует острой болью при надавливании на уплотнение. Для данного недуга характерен симптом «прыжка» — особая реакция организма, заставляющая человека подпрыгнуть от внезапной боли при ощупывании тяжа. Гипергидроз, гипертрихоз, сужение капилляров, бледность кожи сопровождают болевой синдром. Напряженная мышца ограничена в движении, скована и плохо растяжима. Она не в состоянии максимально растягиваться и полноценно сокращаться. При попытки разогнуть пораженную конечность больные ощущают резкую боль и судорожные сокращения мышц. По ходу моторного нервного волокна появляется боль, дискомфортные ощущения, парестезии, жжение, онемение.
- Латентная триггерная точка в покое не определяется. Она болезненна только при механическом воздействии. Боль локализованная, не отражающаяся на другие части тела. Возможна активация латентных точек при воздействии негативных факторов. У больных отсутствует симптом «прыжка».
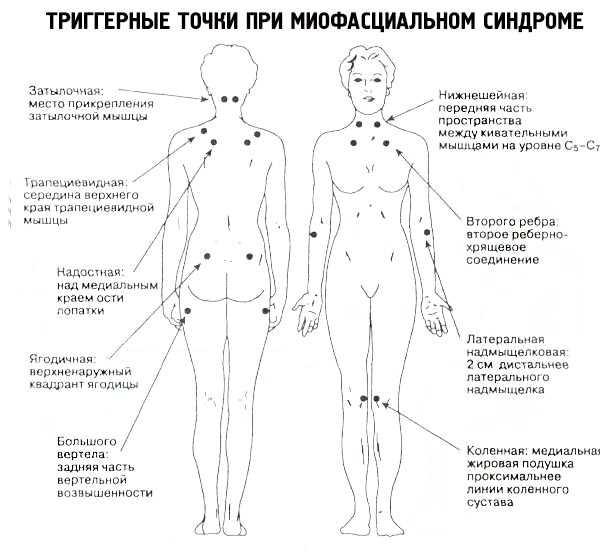
При МФС боль возникает где угодно — в шее, голове, грудино-ключичном сочленении, спине, пояснице, груди, животе, ногах и руках, тазовом дне.
Основные виды патологии:
- МФС поясницы характеризуется болью в нижней части спины, иррадиирующей в пах и промежность.
- Шейный МФС проявляется головокружением, предобморочным состоянием, зрительными расстройствами, шумом в ушах, гиперсаливацией, насморком. Головная боль сопровождается спазмом затылочных мышц и орбитальной части головы.
- При расположении триггерной точки в грудных мышцах возникает острая боль, напоминающая таковую при инфаркте миокарда.
- Тазовый МФС проявляется дискомфортом в кишечнике, болью во влагалище и промежности, полиурией, затрудненной и мучительной дефекацией, неприятными ощущениями во время коитуса.
- Клиническими признаками лицевого МФС являются: боль в мышцах, возникающая во время еды и при разговоре; невозможность открыть рот или выдвинуть нижнюю челюсть вперед; хруст в суставах челюсти; напряжение мышц лица и шеи; сильное стискивание зубов. Тупая и ноющая боль иррадиирует в зубы, горло, уши. Жевательные мышцы быстро утомляются, их пальпация резко болезненная. К сопутствующим симптомам относятся: гиперчувствительность зубной эмали, нервные тики.
Лечение
Существует два разных подхода к лечению МФТТ: неинвазивные методы, такие как ультразвуковая терапия, низкоуровневая лазерная терапия, чрескожная электронейростимуляция (ЧЭНС), лекарственная терапия (например, миорелаксанты) и несколько методов физической и мануальной терапии.
К ним относятся:
- Техники растяжения.
- Мышечно-энергетические техники.
- Постизометрическая релаксация.
- Миофасциальный релиз.
- Компрессия триггреных точек.
- Массаж.
В недавнем исследовании Bron и соавт. провели контролируемое исследование при лечении МФТТ у пациентов с болью в плече. Они решили использовать только мануальные техники, связанные с домашними упражнениями и эргономическими рекомендациями. Через 12 недель лечения в группе испытуемых наблюдалось статистически значимое улучшение по сравнению с контрольной группой.
С другой стороны, существуют различные инвазивные
методы, которые преследуют общую цель: инактивация активных локусов в
центральной триггерной точке с помощью введения иглы.
Существуют разные способы:
- Сухая
игла. - Анестезирующие
инъекции. - Инъекция
ботулинического токсина А.

Диагностика
Пальпация является золотым стандартом в определении
наличия зоны напряжения в мышцах. Это включает в себя обучение и выработку
точных навыков специалистов, чтобы идентифицировать эти зоны напряжения.
Пальпация зон напряжения требует точного знания
анатомии мышц, направления специфических мышечных волокон и функции мышц.
Пальпация мышц должна соответствовать нескольким основным критериям и подтверждающим наблюдениям для выявления наличия триггерных точек.
Основные критерии
- Зона напряжения (где мышцы доступны).
- Наличие места болезненности в зоне напряжения.
- Воспроизведение симптомов при пальпации.
- Возникновение боли при растяжении мышцы (ограничение амплитуды движений).
Подтверждающие наблюдения
- Визуальная или тактильная реакция на местное
подергивание. - Пациент говорит о болевом ощущении при нажатии в зоне
напряжения. - СЭА подтверждена электромиографией.
В течение последних лет надежность пальпации является
предметом научных дискуссий. В недавних исследованиях наблюдалось улучшение
методологического качества, но основная проблема заключается в отсутствии
слепой оценки. Это проблема, которую трудно решить, потому что надежность
пальпации зависит от уровня компетентности специалиста.
Недавние исследования показали интересные результаты с
использованием магнитно-резонансной эластографии. Техника включает в себя
введение циклических волн в мышцу, а затем использование фазово-контрастной
визуализации для выявления искажений ткани. Скорость волн определяется по
графическим изображениям. Поперечные волны распространяются быстрее в более
жестких тканях. И тогда зону напряжения можно отличить от окружающих нормальных
мышц.
Другой недавний метод, используемый для подтверждения
расширения участков МФТТ, — соноэластография в сочетании с доплеровской
визуализацией.
Он использует клиническую ультразвуковую систему
визуализации с линейным разрешением 12-5 МГц, связанную с внешним источником
вибрации (ручной вибромассажер), работающим циклами приблизительно 92 Гц.
Допплеровская визуализация используется для идентификации окружающих
кровотоков.
Ballyns и др. показали, что соноэластография может
быть полезным инструментом для классификации МФТТ по областям. Большие области
соответствуют активным триггерным точкам, а меньшие — латентным триггерным
точкам.
Отмечается, что этот метод требует предварительного ручного пальпирования триггерных точек.
Диагностика миофасциального синдрома
Диагностика миофасциального синдрома начинается со сбора анамнеза и жалоб больного. Точно диагностировать патологию может только грамотный и хорошо подготовленный специалист. Считается, что правильно собранный анамнез – это 80% диагноза. Анализируя рассказ пациента о том, как и где у него болит, врач задаёт вопросы, детализирует его жалобы, уточняет и проясняет для себя многие моменты. Это формирует у врача первичное представление и общую картину. В дальнейшем эта информация послужит ориентиром во время осмотра пациента и проведения ему клинической диагностики и мышечного тестирования. Для точной и правильной диагностики миофасциального синдрома не требуется ни сложная аппаратура, ни лабораторные анализы. Как бы странно это не звучало, но это, действительно так.
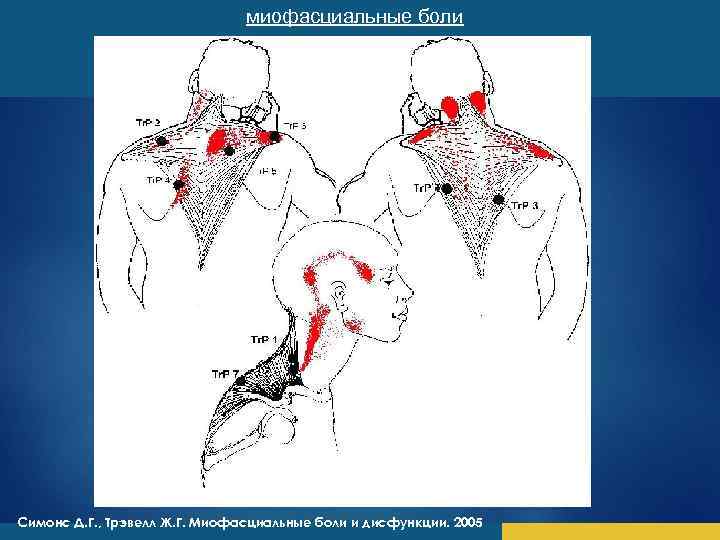
Давайте вновь обратимся к Дж. Трэвелл и Д. Симонс. На стр. 150 первого тома своей монографии они пишут: «По характеру отражённой боли можно определить, какая мышца породила миофасциальные триггерные точки, ответственные за возникновение у пациента боли».
На практике это реализуется следующим образом (для простоты восприятия опустим ряд сложных медицинских моментов). Подготовленный врач прекрасно знает, куда отражается боль от той или иной мышцы. Опираясь на эти знания, а также на описание пациентом своих болевых зон, врач быстро находит поражённую мышцу. Это – первый этап диагностики — по симптому отражённой боли. Но, как мы помним, у миофасциального синдрома есть ещё один характерный симптом — ослабление поражённых мышц. Для выявления ослабленных мышц существует целая система сложных мышечных тестов. Когда мышце, выявленной первым способом, проводим вторую – тестовую — проверку и получаем положительную реакцию, то остаётся провести третью — завершающую проверку, с помощью пальпаторной диагностики. Дж. Трэвелл и Д. Симонс считают, что для выявления миофасциальных триггерных точек может использоваться три вида пальпации: поверхностная, щипковая и глубокая .
Таким образом, проводится тройная проверка:
- по зонам отражённой боли;
- по мышечным тестам;
- пальпаторная.
Такой подход даёт 100% уверенность в правильности диагноза.
На первый взгляд, всё просто. Но, следует знать, что мышц у нас около 750. Следовательно, врачу нужно держать в голове все зоны отражённой боли от всех мышц. А ещё — специальные мышечные тесты, для проверки силы и сократительной способности мышц. Добавьте к этому умение отличать сходные симптомы различных патологий, а также особенности течения миофасциального синдрома на фоне других многочисленных болезней: гипертонии, гормональных нарушений, ожирения, сахарного диабета, болезней внутренних органов и т.д. Вот почему, чтобы стать грамотным мануальным терапевтом потребуется 8-9 лет подготовки: институт, клиническая ординатура… И это только, чтобы начать работать.
Одним словом, успешная диагностика миофасциального синдрома требуют от врача весьма обширных знаний.
Миофасциальный синдром – причины
Независимо от того, какой локализации миофасциальный синдром, – шейный, поясничный, лицевой или др., патология носит неврологический характер, т.к. все мышцы в нашем организме управляются центральной нервной системой. Импульсы-сигналы проводятся от головного мозга к мышцам и в обратном направлении, что способствует регулярному корректному сокращению и расслаблению мышечных волокон.
При возникновении некоторых нарушений в работе нервной системы, связанных с разными патологическими факторами, импульсы становятся хаотичными либо не могут проводиться нормально. Поэтому некоторые мышцы перестают подчиняться головному мозгу, длительно задерживаясь в одном положении, независимо от воли человека и потребностей его организма. Из-за долгого расслабленного состояния не выполняются необходимые двигательные функции, а при длительном напряжении (спазме) возникает болевой синдром.
Причинами могут являться следующие патологии, заставляющие человека принимать вынужденное неправильное положение тела или при которых сдавливаются, повреждаются нервные волокна:
- остеохондроз позвоночника и его осложнения;
- дистрофические или воспалительные трансформации в суставах;
- дефекты позвоночника, костных структур (сколиоз, плоскостопие, укорочение конечностей, асимметрия тазовых костей и пр.);
- отечный синдром при некоторых болезнях;
- заболевания внутренних органов, расположенных в грудной, брюшной полости, малом тазу;
- ревматические заболевания;
- лекарственные интоксикации организма;
- механические воздействия на нервы (например, вследствие травм, физических нагрузок) и т.д.
Кроме того, можно выделить ряд факторов риска, при которых повышается вероятность развития миофасциального синдрома:
- ношение неудобной обуви, сдавливающей одежды и аксессуаров;
- малоподвижность;
- лишний вес;
- подверженность стрессам;
- тяжелый физический труд, интенсивные тренировки;
- переохлаждения;
- нарушения осанки и др.
Миофасциальный синдром пояснично-крестцового отдела позвоночника
Если возникает миофасциальный синдром поясничного отдела и зоны крестца, то причиной зачастую выступают избыточные динамические нагрузки (к примеру, поднятие тяжестей, рывки) и продолжительное статическое напряжение (долгая работа за компьютером, езда за рулем). Кроме того, причинными факторами могут быть дисковые грыжи, остеомиелит, болезни пищеварительной системы, раковые опухоли с метастазами в данной области.
Миофасциальный синдром шейного отдела позвоночника
Миофасциальный синдром шейного отдела характеризуется образованием триггерных точек в мышцах шеи вдоль позвоночника и по краю трапециевидной мышцы, располагаемой в задней области шеи и в верхнем отделе спины. При этом спазмы могут возникать в затылочной части и орбитальной зоне головы, а при прогрессировании патологии присоединяются вегетососудистые расстройства.
Миофасциальный синдром грудного отдела
При появлении болезненных очагов в мышечных тканях передней части грудной клетки, в малой грудной мышце может диагностироваться миофасциальный синдром позвоночника в грудном отделе. Вызывать его могут как заболевания позвоночника, локализирующиеся в этой зоне, так и болезни органов грудной полости, вызывая в том числе подключичные боли, отдающие в плечи и руки.
Миофасциальный синдром лица
Когда выявляется миофасциальный болевой синдром лица, триггерные точки могут быть обнаружены в области жевательных мышц, в мышечных тканях области височно-нижнечелюстного сустава, крыловидных отростков клиновидной кости. Мышечные дисфункции в данном случае нередко обуславливаются длительно существующими вредными поведенческими привычками: подпиранием ладонью подбородка, сжиманием челюстей в стрессовых ситуациях, выдвижением нижней челюсти вбок или вперед.
Миофасциальный синдром малого таза
У женщин нередко встречается миофасциальный синдром тазового дна с возможным поражением следующих мышц: грушевидная, внутренняя обтураторная, мышца, поднимающая задний проход, поверхностные мышцы промежности. Причинами могут являться разные травмы тазовой области, искривления позвоночника, разная длина нижних конечностей, переохлаждения, ношение тугой одежды.
Симптомы миофасциального синдрома поясничного отдела
Первые симптомы миофасциального синдрома можно заметить при физической активности. Внезапно возникающая боль в определённой части поясницы или ноги свидетельствует о том, что у вас присутствует триггерная точка. Для того, чтобы её обнаружить и удалить, необходимо записаться на прием к неврологу. В Москве можно посетить совершенно бесплатно прием невролога в клинике «Свободное движение». Там ведут прием опытные доктора. Они проведут тщательный осмотр и разработают индивидуальный план терапии.
Клинические симптомы миофасциального синдрома поясничного отдела не присутствуют постоянно. В течение болезни наблюдается ремиссия и период обострения. Чаще всего обострение начинается с воздействия негативного фактора. Появляются следующие клинические признаки:
- острая боль в определённой мышце, усиливающаяся при движениях;
- спазм мышцы, переходящий в судорожное состояние;
- слабость нижней конечности на стороне поражения;
- дискомфорт после приступа в течение 2-3 дней.
Затем боль стихает, восстанавливается видимое благополучие здоровья. Однако при следующем воздействии провокационного фактора все повторяется. Часто пациенты отмечают у себя развитие миофасциального синдрома после определённой работы, посещения бани, испуга, переохлаждения и т.д.
При внешнем осмотре можно заметить, что кожные покровы над триггерной точки гиперемированы. Пальпация этого места резко болезненная. Кожа вокруг триггерной точки утрачивает частично свою чувствительность.
Этиология
Несколько возможных механизмов могут привести к развитию МФТТ, включая низкоуровневые мышечные сокращения, мышечные контрактуры, прямые травмы, мышечную перегрузку, постуральное напряжение, непривычные эксцентрические сокращения, эксцентрические сокращения в неконтролируемых мышцах и максимальные или субмаксимальные концентрические сокращения.
Сокращения мышц на низком уровне
Низкоуровневые сокращения мышц связаны с избирательной перегрузкой самых ранних рекрутированных и последних дерекрутированных двигательных единиц («принцип размера Хеннемана»). Маленькие моторные единицы включаются до и выключаются после больших. В результате, меньшие волокна типа I непрерывно активируются во время длительного выполнения двигательных задач, что, в свою очередь, может привести к метаболической перегрузке двигательных единиц с последующей активацией аутогенных деструктивных процессов и мышечной боли, что также известно как «гипотеза Золушки».
Мышечные контрактуры
Длительные контрактуры могут привести к образованию областей натяжения внутри мышечных волокон. Зона натяжения является первым признаком мышечной реакции на биомеханический стресс. Это может сопровождаться образованием скрытых триггерных точек, которые в конечном итоге могут превратиться в активные триггерные точки.
Прямая травма
Прямая травма может создать порочный круг событий, в которых повреждение саркоплазматического ретикулума или мембраны мышечных клеток может привести к увеличению концентрации кальция, последующей активации актина и миозина относительной нехватке аденозинтрифосфата (АТФ) и нарушению работы кальциевой помпы, которая, в свою очередь, увеличит внутриклеточную концентрацию кальция еще больше, завершив цикл. В результате внутри мышц могут развиться зоны напряжения, что будет приводить к образованию активных или скрытых МФТТ.
Максимальные или субмаксимальные концентрические сокращения
При максимальных или субмаксимальных концентрических сокращениях требуется большое количество энергии (АТФ). Когда потребности в физической нагрузке начинают превышать способность мышечных клеток продуцировать АТФ, анаэробный гликолиз начинает потреблять все больше и больше доступной внутриклеточной АТФ. Мышца в конечном итоге исчерпает АТФ, и могут возникнуть устойчивые сокращения мышц, запуская развитие триггерных точек.
Причины вертеброгенного миофасциального синдрома
Самый распространенный тип патологии – это вертеброгенный миофасциальный синдром, который формируется при нарушении процесса прохождения нервного импульса за счет компрессии корешковых нервов в пояснично-крестцовом и поясничном отделе позвоночного столба.
Другие причины возникновения причины миофасциального синдрома включают в себя:
- нарушение процесса развития тела на внутриутробном периоде и после рождения (различные аномалии прохождения нервного волокна, образование рубцовой и соединительной ткани в избыточном количестве, пороки и нарушения);
- синдром короткой ноги;
- нарушение постановки стопы (плоскостопие, полая стопа, конская стопа, косолапость и т.д.);
- искривление позвоночника в виде гиперкифоза, гиперлордоза или сколиоза;
- разрушение крупных суставов нижней конечности (тазобедренный, коленный и голеностопный) – при разнице в длине между ногами в 1 см и более возникает избыточный гипертонус мышц на стороне поражения, что неизбежно приводит к образованию активной или латентной триггерной точки в области бедренных и поясничных мышц;
- длительное статическое напряжение тела, например, при выполнении определённой работы, пребывание в вынужденной позе, неправильно выбранная позиция для ночного сна;
- обездвиженность мышцы при иммобилизации, травме, тракции или во время хирургической операции;
- разрастание соединительной и рубцовой ткани после растяжения и разрывов связочного и сухожильного аппарата;
- гематомы в толще мышц после ушибов и проникающих ранений;
- аутоиммунные нарушения, приводящие к неправильной работе миоцитов;
- нарушение проводимости на уровне спинного мозга, например, при стенозе спинномозгового канала;
- отравление некоторыми лекарственными препаратами или солями тяжелых металлов;
- диабетическая нейропатия;
- отечность мягких тканей при других заболеваниях;
- рост новообразований в месте выхода нерва;
- дегенеративная атрофия нервного волокна на фоне сосудистой несостоятельности (недостаточность кровообращения, в том числе вызванная заболеваниями сердца);
- ревматоидные процессы в области пояснично-крестцового отдела позвоночника и крупных суставов нижних конечностей (системная красная волчанка, склеродермия, болезнь Бехтерева и т.д.);
- гинекологические заболевания у женщин;
- патологии представительной железы у мужчин.
Примерно в половине клинически подтвержденных случаев у пациентов обнаруживается острый дефицит минералов в составе периферической крови. Недостаточное употребление хлора, кальция, фосфора, натрия, калия, марганца с продуктами повседневного питания может нарушать процесс эффективной передачи нервного импульса от структур головного мозга к миоцитам.
Народная медицина
Народная медицина при данном заболевании имеет исключительно симптоматический характер. Она снимает только боль и спазмы, и только временно. Но никогда не вылечивает саму патологию. Для того, чтобы получить стойкие результаты, необходимо использование препаратов и методов физического лечения на ТТ.
Парафиновые укутывания. Парафин расплавить, чтобы стал жидким. Нанести в два слоя на больное место. Покрыть это самое место пленкой, после чего тепло укутать на тридцать минут.
«Солевой» компресс. Крупную соль подогреть, чтобы стала горячей, но не настолько, чтобы нельзя было терпеть. Наложить на место локализации боли. Укутать одеялом. Остынет — можно будет убрать. После этого йодом нарисовать сеточку на коже. Поверх нее наклеить перцовый пластырь. Затем больной должен лечь в кровать до утра.
 Использование рецептов народной медицины ускорят процесс выздоровления
Использование рецептов народной медицины ускорят процесс выздоровления
Сульфат натрия. Также его называют магнезией, английской солью. Этот препарат продается в аптеках. Его можно применять, чтобы снимать в мышцах спазмы и боль. Это можно сделать, приняв соленую ванну. Теплая вода сама по себе делает боль слабее. Однако сульфат натрия еще и убирает напряжение, что обусловлено тем, что в нем есть магний, а этот элемент словно специально создан природой для того, чтобы расслаблять напряженные мышцы. Для эффекта достаточно растворить в ванне стакан-другой магнезии, а затем полежать в такой воде четверть часа.
Однако тепло вовсе не единственный фактор, помогающий унять МФБС. Этому способствует также массаж с применением эфирных масел. Его допускается делать и дома. Снять спазмы мышц можно при помощи массажа со взятыми поровну маслами следующих растений:
- мята;
- лимонник;
- майоран.
Для снятия или ослабления боли можно использовать при массаже такие масла:
- бессмертник;
- ромашка;
- лаванда;
- базилик.
При этом масла рекомендуется смешивать между собой, добавляя к какому-либо базовому. Причем наилучший вариант базового масла — кокосовое.
Для терапии травами во время МФБС используют полевой хвощ. Это растение представляет собой ингредиент для мази. В процессе приготовления траву измельчают и смешивают со сливочным маслом из расчета: одна часть травы на две части масла.
Также делают настойку из цветов донника лекарственного.