Причина назначения анализа и факторы, влияющие на результат

Как выше сказано, поиск АНФ в первую очередь находится в зоне внимания иммунолога и ревматолога, правда, врачи других специальностей тоже иной раз проявляют интерес к данному исследованию, однако он уже не столь велик, поскольку назначается тест, прежде всего, в случаях:
- Появления симптомов, указывающих на развитие аутоиммунного процесса, затрагивающего соединительную ткань (лихорадка в течение длительного периода, не отступающие суставные боли, снижение работоспособности, похудение, изменения со стороны кожи);
- Необъяснимого повышения показателей общего и биохимического анализа крови (увеличения СОЭ, концентрации СРБ – C-реактивного белка, и ЦИК – циркулирующих иммунных комплексов).
Врачи, занятые в области иммунологии и ревматологии используют исследование для:
- Диагностики системной патологии соединительной ткани;
- Дифдиагностики ряда ревматологических заболеваний, симптомы которых, как правило, схожи, но лечение – отличается;
- Оценки эффективности проводимого лечения системных заболеваний соединительной ткани;
- Мониторинга течения аутоиммунных процессов.
В иных случаях могут «выскакивать» ложноположительные или ложноотрицательные результаты.
Ложный плюс можно ожидать у пациентов:
- После 60-летнего возраста (до 35% случаев);
- Принимающих фармацевтические средства, которые при длительном применении сами по себе способны дать старт развитию системной красной волчанки. К ним относятся: некоторые антибиотики, сульфаниламиды, мочегонные группы тиазидов, гормональные противозачаточные средства, соли золота и лития, отдельные гипотензивные и многие другие препараты.
Наоборот, ложный минус можно получить при использовании таких гормонов, как дексаметазон, преднизолон, метипред (метилпреднизолон).
Следует заметить, что:
- Разновидность болезни (системной красной волчанки) может быть АНФ-негативной (5%), поэтому при наличии симптомов данной патологии и отрицательном АНФ требуется дополнительное исследование – выявление АТ к SS-антигенам;
- Нельзя воспринимать положительный результат, как неопровержимое доказательство заболевания – в сыворотке 5 – 10% здоровых людей описываемый показатель может быть повышен;
- Полученные в ходе исследования результаты рекомендуется сопоставлять с данными клинической симптоматики и других лабораторных тестов – только комплексный подход способен установить точный диагноз;
- В случае позитивного результата, полученного любым методом, необходимо подтверждение специфичности антинуклеарных антител иммуноблоттингом.
Хотя не особо мнительные люди, случайно пройдя подобное тестирование, могут не придавать своим результатам большого значения, продолжая жить полноценной активной жизнью. Конечно, если не жалуются на свое здоровье. А вот мнительные… Они – наоборот, могут даже и симптомы у себя найти, поэтому подобный анализ крови должен осуществляться только по назначению иммунолога, а не по собственной инициативе пациента.
Нормальные значения
Геморрой в 79% случаев убивает пациента
В норме результат исследования антинуклеарного фактора отрицательный. Титр не выше 1:160 для взрослых и детей. При интерпретации итогового значения учитываются замечания:
- Низкие титры ANA уменьшают вероятность аутоиммунной патологии, но не исключают ее. При СКВ в 5% случаев результат отрицательный, производится тест на антитела к SS-антигенам.
- Получение нормального результата после курса иммуносупрессивной терапии подтверждает ее успешность.
- Отрицательный результат на фоне симптомов аутоиммунной патологии требует проведения дополнительных анализов (NCA, ANA методом ИФА).
Стоимость
Сдать анализ АНФ можно в независимой лаборатории, частной клинике или государственном медицинском учреждении
Важно знать о том, что не во всех бюджетных поликлиниках подобная услуга предоставляется. Относительно ее наличия необходимо уточнять в регистратуре
Исследование является платным даже в государственных медицинских учреждениях. Стоимость анализа напрямую зависит от ценовой политики клиники, складывающейся из множества факторов. Минимальная цена составляет 1000 рублей, максимальная не превышает 1700 рублей. Кроме того, необходимо дополнительно оплатить забор крови. Стоимость данной услуги, как правило, не превышает 200 рублей.

Изучение полученных результатов
После проведения всех необходимых процедур – взятия биоматериала и его лабораторной подготовке к исследованию, проводится оценка и интерпретация результатов. Сюда входит определение титра (концентрации) антител и типа свечения. Значимым параметром для диагностики является показатель концентрации свыше 1:160. К примеру, при обострении ревматизма он может превышать отметку 1:640, тогда как в ремиссионном периоде наблюдается понижение до 1:160–1:320.
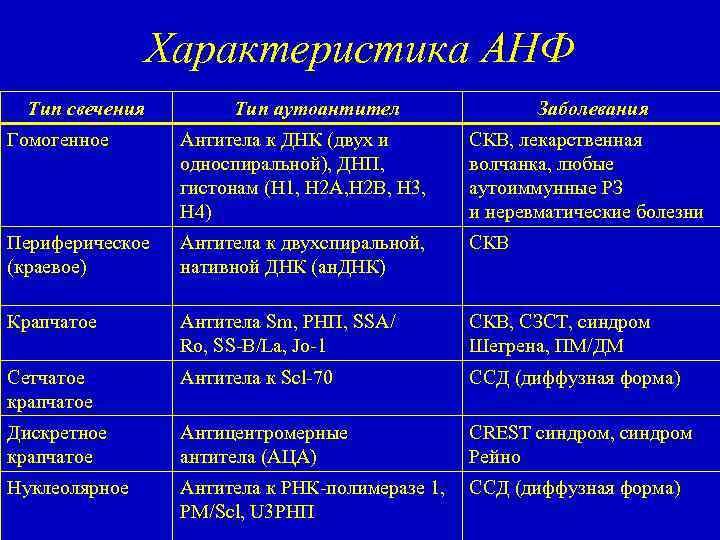
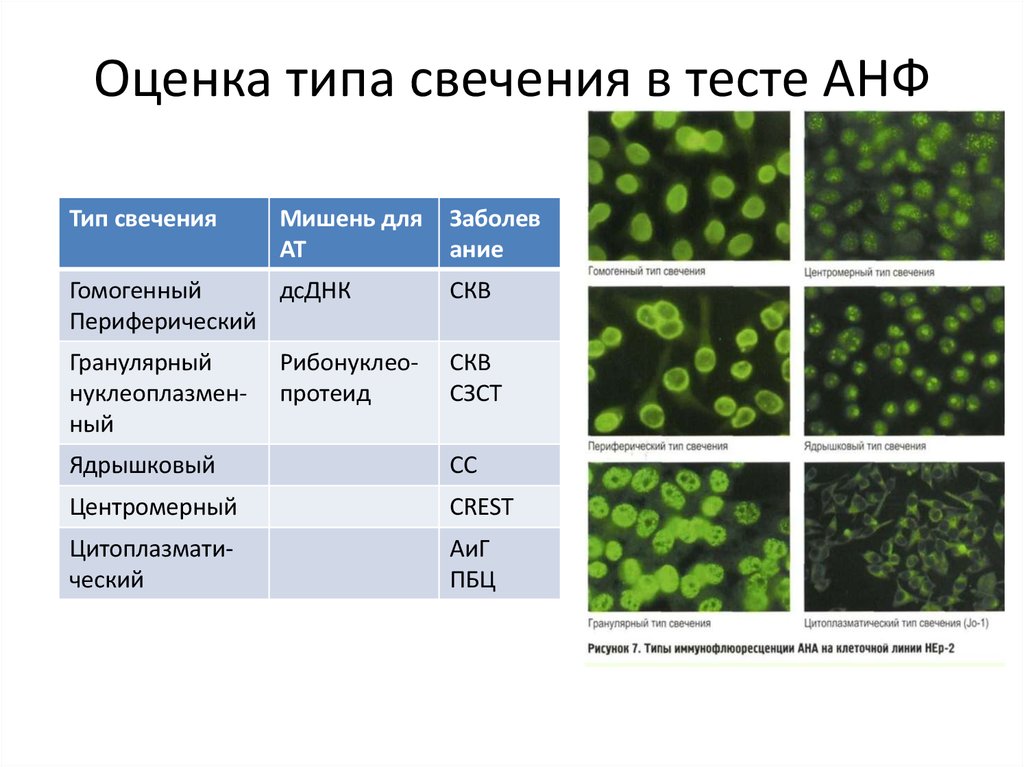
Тип свечения показывает мишени АНА, что является особо важным клиническим моментом, направляющим последующие действия врача в назначении диагностических мероприятий. По характеру свечения ядер при использовании НЕр-2 определится свыше 20 вариантов ядерного окрашивания, в зависимости от видов присутствующих антител в биоматериале. К основным из них относятся следующие типы свечения.
- Периферическое. Свечение свидетельствует о наличии анти-ДНК-антител, что подтверждает СКВ. Основным видом антигенов для периферического типа являются гистоновые белки и ДНК.
- Диффузное (гомогенное). Такое свечение наблюдается при СКВ, сопровождающейся поражением структуры почек и похожих ЗСТ, нефрите, склеродермии, а также лекарственно-индуцированной СКВ. Антигены при данном типе представлены дсДНК, гистонатами и нуклеосомами.
- Ядрышковое (нуклеарное). Данный тип характерен для системной формы склеродермии, и определяется при присутствии у пациентов антител – PHК полимераза 1, PM/Scl, NOR, U3RNP.
- Цитоплазматическое. Подобный тип подсвечивания указывает на наличие АНА к тРНК–синтетазам, а именно Jo-1, и наблюдается при полимиозите.
- Гранулярное. Определяется при синдроме Шегрена, инфекционном мононуклеозе, смешанном ЗСТ (Sharp-синдром, MCTD) и лекарственном волчаночном синдроме. Преимущественно присутствующие антигены для этого типа – SS-A, SS-B, Sm, U1-RNP, и PCNA.
- Крупногранулярное. Характерно для смешанных ЗСТ и, по мнению многих ученых, связано с наличием антигена RNP.
- Мелкогранулярное. Определяется присутствие антител, образующихся против рибонуклеиновых белков – АSSP (АЦЦП), SS-A, SS-B и других. Такие антитела характерны для СКВ, также ее специфических кожных формах, ревматоидном артрите, склеродермии, полимиозите, синдроме Шегрена.
- Центромерное. Данный тип в основном отмечается при склеродермии. Хотя в одном образце крови, особенно у обследуемых с диффузными ЗСТ, в отделенной плазме могут определяться антитела к различным ядерным компонентам.
- Точечные вкрапления в ядре. Этот тип преимущественно выявляется при болезнях печени аутоиммунного характера. При нем могут сочетаться несколько флюоресцентных типов, к примеру, ядрышковый и мелкогранулярный, что обусловлено антителами к Scl-70.

Справка! Отмечено, что при увеличении разведения плазменного биоматериала параметры свечения могут видоизменяться, так как для многих антител характерна смена активности при разной степени концентрации.
Нормальные значения АНА

Отсутствие антител — вариант нормы
Нормальным значением является полное отсутствие антинуклеарных антител. При скрининговом ИФА-исследовании отрицательный ответ чаще всего записывается с указанием титра (разведения), пример: «Отрицательно, < 1:160». При развернутом иммуноблот-исследовании на антитела к разным компонентам ядра клетки, ответ зачастую записывается для каждого вида антител по отдельности. Например: «АТ к двуспиральной ДНК — отрицательно; АТ к PCNA — отрицательно; АТ к Scl-70 – отрицательно».
Иногда у здоровых лиц обнаруживаются AHA в небольших количествах (слабоположительный результат), что может свидетельствовать о генетической предрасположенности к аутоиммунным заболеваниям. Результат анализа «Сомнительно» может быть вызван наличием антител в очень низкой концентрации, которая находится около пороговых значений чувствительности медицинской тест-системы для анализа. Чаще всего после получения результата «Сомнительно» анализ рекомендуется повторить через 4-5 недель.
Методы выявления АНА
Иммунологическая наука к изучению антинуклеарного фактора вплотную подошла к середине прошлого века, а с 1982 года, когда впервые была использована перевиваемая клеточная линия человека HEp-2, ставшая золотым стандартом обнаружения АНА, стали активно дорабатываться и добавляться другие методы. Сейчас иммунология и КДЛ используют несколько методик.
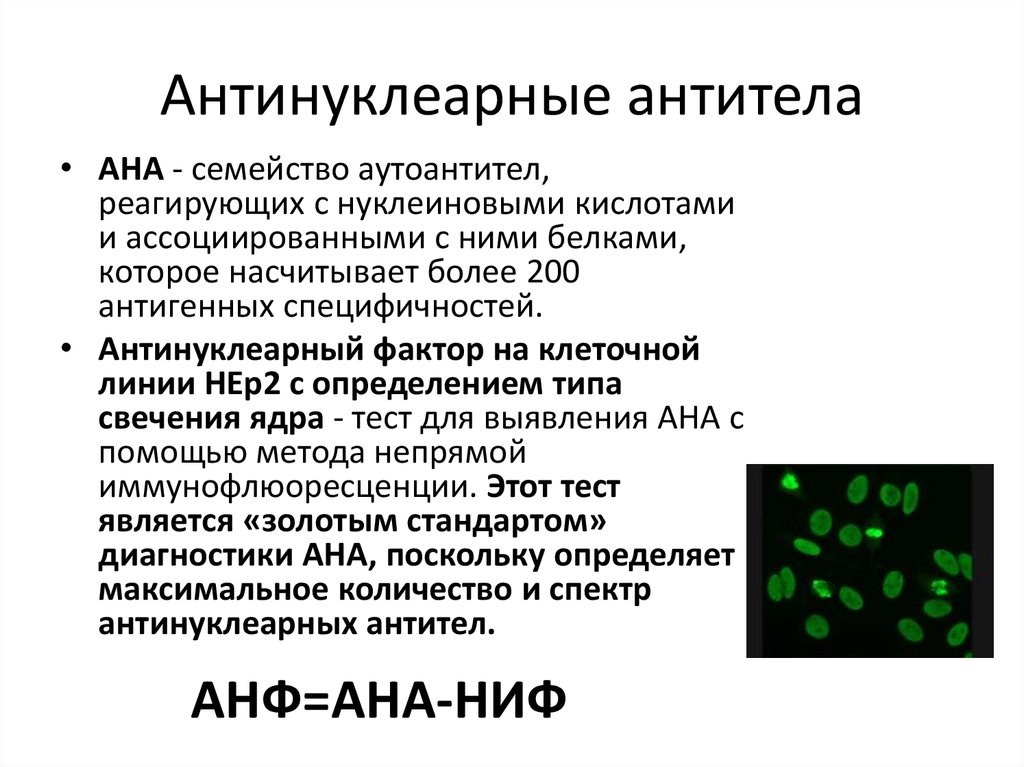
Метод непрямой иммунофлюоресценции, разработанный в самом начале 80-х (1982), на сей день считается наиболее популярным и доступным. Он предполагает участие HEp-2-клеток, извлеченных из опухоли гортани человека. Для определения АНФ выявляются иммуноглобулины класса G (IgG), ибо представители иных классов особой роли не играют. Основа метода – соединение АНА с конкретными ядерными мишенями. Исследование проходит под люминесцентным микроскопом. Расшифровка анализа проводится на основании полученных данных – тип свечения, титр АНА (норма – титр менее 1:160).

Рисунок: типы свечения и диагностические выводы
Метод двойной иммунодиффузии (качественный анализ) требует большой концентрации АНА, поэтому он менее чувствительный, нежели предыдущий метод. Однако данный недостаток с лихвой компенсируется высокой специфичностью. К тому же, он простой, в какой-то специальной аппаратуре не нуждается, как и в применении антигенов высокой очистки. Разновидность иммунодиффузии – контрэлектрофорез также является качественным методом, позволяющим увеличить чувствительность и сократить время проведения исследования.
Иммуноферментный анализ (ИФА) обладает высокой чувствительностью, обеспечивая быстрый и надежный количественный результат в лабораториях небольших медицинских учреждений. Но при всех достоинствах у иммуноферментного анализа тоже есть свои недостатки: он требует контроля качества, поскольку стандартизация тест-систем и отображаемость результатов основаны на качестве данного исследования.
Возможности иммуноблоттинга в плане чувствительности и специфичности превосходят способности всех предыдущих методов. Он отличается умением выявлять сывороточные АТ к антигенам определенного молекулярного веса, что позволяет не только найти редко встречающиеся антинуклеарные антитела, но и дать им полную характеристику. И еще чем хорош иммуноблоттинг: он не нуждается в высокоочищенных антигенах и не требует контрольных и референсных реагентов. Но и этот метод, не глядя на свое превосходство над остальными, рекомендуется использовать не в изолированном виде, а вместе с другими методами (с целью повышения чувствительности).
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
1
Анализ крови на уровень мочевой кислоты
2
анализ крови на антинуклеарные антитела
3
Исследование крови на ревматоидный фактор
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Общие сведения
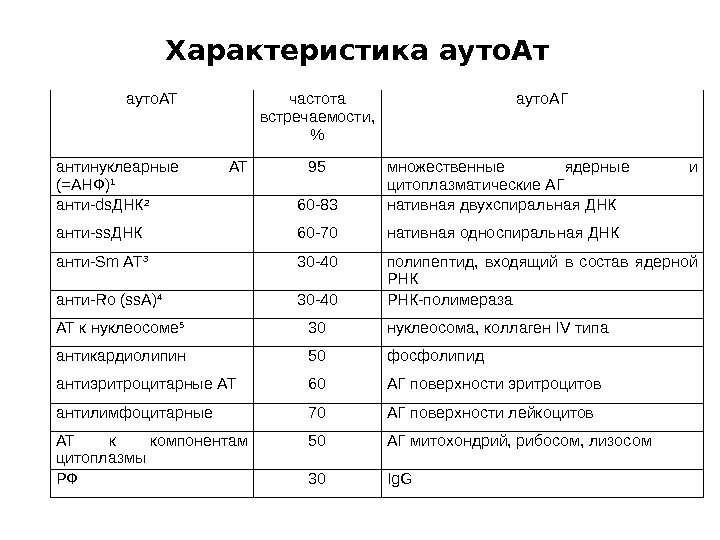
Антинуклеарные (антиядерные) антитела представляют собой группу аутоантител, которые, вступая в реакцию с ядрами собственных клеток организма, разрушают их. Поэтому анализ на АНА считается достаточно чувствительным маркером в диагностике именно аутоиммунных нарушений, большая часть из которых сопровождается поражением соединительной ткани. Однако некоторые из видов антинуклеарных антител обнаруживаются и при заболеваниях не иммунной этиологии: воспалительных, инфекционных, злокачественных и пр.
Наиболее специфичны антинуклеарные антитела к следующим заболеваниям:
- системная красная волчанка (СКВ) – заболевание кожи и соединительной ткани;
- дерматомиозит – поражение кожи, мышц, скелетной ткани и т.д.;
- узелковый периартериит – воспаление артериальной сосудистой стенки;
- склеродермия – уплотнение и затвердение соединительной ткани;
- ревматоидный артрит – поражение соединительной ткани суставов;
- болезнь Шегрена – поражение ткани с железистыми проявлениями (снижение секрета слезных и слюнных желез).
Антинуклеарные антитела могут обнаруживаться более чем у 1/3 больных хроническим рецидивирующим гепатитом. Также уровень АНА может возрастать в случае:
- инфекционного мононуклеоза (вирусное заболевание, сопровождается массовым поражением внутренних органов);
- лейкоза (злокачественное заболевание крови) в острой и хронической форме;
- гемолитической анемии (малокровие в результате разрушения эритроцитов);
- болезни Вальденстрема (поражение костного мозга);
- цирроза печени (хроническое заболевание, связанное с изменением структуры печеночной ткани);
- малярии;
- лепры (инфекционное поражение кожи);
- хронической почечной недостаточности;
- тромбоцитопении (снижение выработки тромбоцитов);
- лимфопролиферативных патологий (опухоли лимфатической системы);
- миастении (патологическая утомляемость мышц);
- тимомы (опухоль из вилочковой железы).
Одновременно с определением антинуклеарных антител в процессе иммуноферментного анализа оценивается концентрация иммуноглобулинов: IgA, IgM, IgG. Обнаружение этих компонентов в крови может свидетельствовать о высокой вероятности развития ревматических заболеваний и коллагенозов.
В случае, когда связь между концентрацией антител и симптоматикой у больного не обнаруживается, само присутствие антиядерных антител в крови является диагностическим критерием и может повлиять на выбор лечения. Сохранение высокого уровня антинуклеарных антител при продолжительном курсе терапии свидетельствует о неблагоприятном прогнозе заболевания. Снижение значений АНА на фоне проводимого лечения может указывать на ремиссию (чаще) или приближающийся летальный исход (реже).
Также антинуклеарные антитела могут быть обнаружены у здоровых людей до 65 лет (3-5% случаев), после 65 (до 37%).
Подготовка к анализу и методика проведения исследования

Определение антител может быть выполнено в нескольких вариантах
Анализ сдается утром натощак либо в другое время, однако не ранее 5-6 часов после последнего приема пищи. Также желательно не принимать никакие лекарственные средства до взятия крови на исследование.
Существует несколько вариантов проведения анализа, отличающихся по своей точности и возможности количественной оценки концентрации антител.
Скрининговое ИФА-исследование (иммуноферментный анализ) позволяет выявить наличие суммарных антинуклеарных антител и их титра. К плюсам метода относится его относительная дешевизна и возможность выяснить, необходимы ли расширенные исследования. При отрицательном результате анализа дальнейшие исследования чаще не показаны.
Непрямая флуоресцентная микроскопия — это метод, основанный на окрашивании антител специальными веществами, дающими под ультрафиолетовым светом зеленое свечение. Тип и характер свечения позволяет врачу лабораторной диагностики определить, с какими компонентами клетки связались антитела, а также примерно узнать их количество.
Иммуноблот-исследование позволяет определить наличие каждого типа антинуклеарных антител по отдельности. Чаще всего этот анализ назначается после положительного результата другого исследования для уточнения диагноза.
Трактовка результатов
При качественном исследовании могут быть получены такие результаты:
- ниже 0,9 —отрицательный, норма,
- значения от 0,9 до 1,1 — сомнительный,
- свыше 1,1 — позитивный.
Пациенты часто задают вопрос: антинуклеарный фактор 1:160 норма или нет? Все, что выше этого показателя, выходит за пределы нормы.
Стоит также учитывать, что неправильная подготовка и некоторые нюансы могут повлиять на результаты:
- Нарушение принципов подготовки.
- Несоблюдение правил алгоритма инъекции медицинским специалистом.
- Прием определенных фармацевтических средств.
- Диагноз уремия может также исказить результаты.
Положительный скрининг на антиядерные антитела может говорить о наличии таких недугов, как красная волчанка, патология поджелудочной железы, наличие нарушений функциональности щитовидной железы, патологии печени, синдром Шегрена, поражение тканей легких, суставов и многое другое. Только доктор может интерпретировать результаты и назначать дальнейшее лечение.
Как применять крем Алезан для суставов подробно описано тут
Если скрининг на данные антитела положительный без сопровождающейся симптоматики, необходимо пройти более тщательное обследование.
Показания
Исследование антинуклеарного фактора показано при системных патологиях соединительной ткани. Основанием для назначения теста служат:
- Симптомы ревматического заболевания. Характерные проявления – лихорадка, усталость, слабость, снижение массы тела, мышечные и суставные боли, кожные высыпания. Тест используется для выявления и дифференциации СКВ, склеродермии, синдрома Шегрена, Шарпа, ревматоидного артрита, воспалительных миопатий.
- Результаты лабораторных тестов. Подозрение на ревматическую патологию возникает при повышении СОЭ, уровня С-реактивного белка и ЦИК. Тест назначается для подтверждения диагноза.
- Диагноз ревматической болезни. Анализ производится несколько раз в год (частота определяется индивидуально) с целью контроля течения патологии, после курса применения иммуносупрессоров – для оценки эффективности терапии.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
1
Ревматологическое обследование
2
Ревматологическое обследование
3
Ревматологическое обследование
Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые)
Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
АНА ИЛИ АНТИЦИТОПЛАЗМАТИЧЕСКИЕ АНТИТЕЛА
— системная красная волчанка (СКВ), — ревматоидный артрит,- синдром Шегрена, — склеродермия,- дерматомиозит,- узелковый периартериит и др.;
- Инфекции (туберкулез, инфекционный мононуклеоз, острый и особенно хронический вирусный гепатит, подострый инфекционный эндокардит, ВИЧ-инфекция и др.);
- Хронический аутоиммунный гепатит, первичный билиарный цирроз печени;
- Сахарный диабет (инсулинзависимый);
- Множественный склероз;
- Легочной фиброз;
- Системные васкулиты.
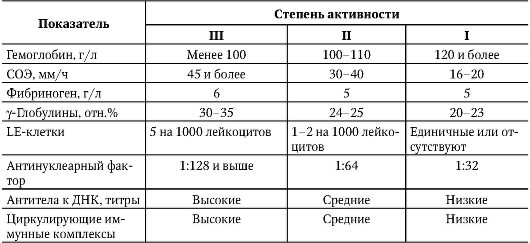
Антинуклеарные антитела также могут выявляться при острых и хронических лейкозах, приобретенной гемолитической анемии, болезни Вальденстрема, малярии, хронической почечной недостаточности, тромбоцитопениях, лимфопролиферативных заболеваниях, миастении и тимомах.Титры антинуклеарных антител при узелковом периартериите могут достигать 1:100, при дерматомиозите — 1:500, СКВ — 1:1000 и выше. При СКВ тест на выявление антинуклеарных антител методом непрямой иммунофлюоресценции обладает высокой степенью чувствительности (до 98% по данным разных авторов), но умеренной специфичностью (78%), так как антинуклеарные антитела могут встречаться и при других, указанных выше, заболеваниях. Для сравнения, тест определения антител к нативной ДНК с помощью ИФА в диагностике СКВ обладает значительно меньшей чувствительностью — 38% (т.к. патогенетическую роль в развитии СКВ могут играть не только антитела к ДНК, но и антитела к гистонам, дезоксирибонуклеопротеину и многим другим ядерным антигенам); однако специфичность определения антител к нативной ДНК для диагноза СКВ является почти абсолютной (98%). Клиническая интерпретация этих различий в чувствительности и специфичности разных лабораторных тестов в диагностике СКВ выглядит следующим образом: отрицательный результат обнаружения антител к нативной ДНК с помощью ИФА не исключает диагноз СКВ, обнаружение же этих антител практически со 100% вероятностью подтверждает диагноз. Другая ситуация имеется в отношении АНФ: отрицательный (особенно многократный) результат обнаружения антинуклеарных антител методом непрямой иммунофлюоресценции делает диагноз СКВ (во всяком случае, активной формы) весьма сомнительным (т.к. метод обнаруживает практически все аутоантитела, встречающиеся при СКВ), обнаружение же антинуклеарных антител не всегда будет достаточным основанием для постановки диагноза СКВ, оно подтверждает наличие феномена аутоиммунитета и обычно требует для установления окончательного диагноза дальнейшей клинико-лабораторной дифференциации с учетом типа свечения, титра антител, проведения дополнительных уточняющих или подтверждающих тестов, рекомендованных лабораторией, сопоставления результатов с клинической картиной.При СКВ корреляция между величиной титра ANA и клиническим состоянием обычно отсутствует, хотя сохранение высоких титров в течение длительного времени является неблагоприятным прогностическим признаком. Снижение уровня антител предвещает ремиссию, но иногда — летальный исход (феномен потребления антител: при нарастающем аутоиммунном повреждении тканей темп высвобождения ядерных антигенов, с которыми связываются наработанные антиядерные антитела, превышает скорость синтеза новых аутоантител).При склеродермии частота выявления антител к ядерным антигенам составляет 60-80%, их титр обычно ниже, чем при СКВ. При ревматоидном артрите часто встречаются СКВ-подобные формы течения, поэтому довольно часто выявляются ANA. При дерматомиозите антитела к ядерным антигенам в крови встречаются в 20-60% случаев, при узелковом периартериите — в 17% (титр до 1:100), при болезни Шегрена — в 56% в сочетании с артритом и в 88% случаев — при комбинации с синдромом Гужеро-Шегрена. При дискоидной (кожной) красной волчанке антинуклеарный фактор выявляется у 50% больных.Частота обнаружения антинуклеарных антител при ревматическихзаболеваниях и у здоровых лиц (Насонова В.А. и др., 1997)
| Заболевание | Частота выявления ANA, % | Титры |
| СКВ — активная форма | 98-100 | +++ |
| Дискоидная красная волчанка | 40 | ++, +++ |
| Лекарственная волчанка | 100 | ++ |
| Системная склеродермия | 70 | ++, +++ |
| Синдром Шегрена | 60 | ++, +++ |
| Смешанное заболевание соединительной ткани | 100 | ++, +++ |
| Болезнь Рейно | 60 | ++, +++ |
| Ревматоидный артрит | 40 | +, ++ |
| Ювенильный хронический артрит | 20 | +, ++ |
| Полимиозит и дерматомиозит | 30 | + |
| Узелковый периартериит | 17 | + |
| Здоровые лица до 40 лет | 3 | + |
| Здоровые лица после 40 лет | 25 | + |
Виды обследования

Обнаружить антитела в крови удается двумя способами. Первая методика называется непрямая иммунофлуоресцентная микроскопия. При наличии антител они будут связываться со специфическими ядерными антигенами. Используются элементы, которые светятся в отдельном световом спектре. Под микроскопом появляется возможность выявления типа свечения.
Этот способ признан самым лучшим для определения значения антинуклеарных антител. Также методика получила второе название — волчаночные тест-полосы. Вторым методом диагностирования выступает ферментный иммунный анализ. Его смысл заключается в том, что антитела, находящиеся в крови, попадают во взаимосвязь с антигеном и в итоге раствор меняет свой оттенок.
Обязательно назначается дополнительное исследование, с помощью которого удается определить недуг на ранней стадии. В случае отрицательного скрининга можно предполагать полное отсутствие нарушений. Однако и это вовсе не исключает наличия у пациента аутоиммунного заболевания.
Сдается кровь на антинуклеарный фактор совместно с другими анализами. Но на конечный результат оказывает влияние прием некоторых медикаментов и наличие у пациента патологий хронического и острого течения. Разобрать все эти моменты поможет специалист, затем установит верный диагноз и посоветует, как поступить дальше.
Как правильно подготовиться к исследованию
Материалом для анализа выступает венозная кровь.
Особенности подготовки:
Материал берут на голодный желудок. После последней трапезы должно пройти, как минимум, 8 часов. Допустимо пить качественную фильтрованную воду без газа. Предварительно за два часа перед забором крови исключается курение и использование никотиновых продуктов.
За несколько дней до совершения манипуляции исключается потребление спиртных напитков и энергетиков, запрещено заниматься тяжелым физическим трудом.
За две недели должен полностью исключаться прием фармацевтических средств, в частности, гормонов, антибиотиков и прочих медикаментов
В целях подтверждения исследования важно повторить скрининг через две недели.

Ожидайте результатов в течение 48 часов после процедуры. Возможно получение данных в экстренном порядке в течение 3 часов.