Симптомы
Признаки резидуально органических поражений головного мозга могут быть разнообразными.
У детей
У детей симптомы обнаруживаются через некоторый период после определения первоначальной патологии, нередко они прогрессируют после перенесенных заболеваний или травм. Проявляются в виде ряда синдромов:
- гидроцефальным;
- гипертензионным;
- менингиальным;
- судорожным;
- психовегетативным;
- очагово-рассеянным;
- эпилептическим.
Вначале ребенка беспокоят общемозговые признаки:
- головокружение;
- приступообразные боли в голове, позже они приобретают постоянный характер;
- появляется беспокойство;
- тошнота и рвота;
- повышение артериального давления.
Дети становятся капризными, раздражительными, у половины развиваются психовегетативные расстройства, утрачивается интерес к окружающему, снижается память. Преобладают дистрофические признаки, проявляются аллергические реакции. При усугублении процесса симптомы выражаются ярче. Тип проявления связан с локализацией мозгового поражения:
- состояние негативно отражается на слухе или зрении;
- может сопровождаться параличом черепных нервов;
- наблюдается асимметрия рефлекса сухожилий.
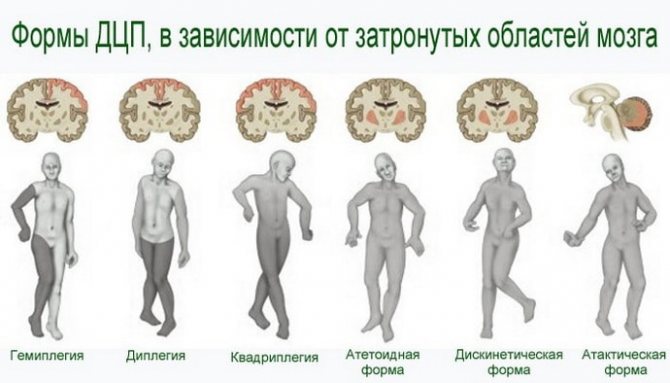
К тяжелым осложнениям относят развитие ДЦП и эпилептических припадков.
У взрослых
При приобретенном рецидиве энцелофапатии изменения прогрессируют постепенно, а проявления связаны с участком расположения и степенью неврологических повреждений. К основным признакам можно отнести:
цефалгический синдром (головная боль) разной интенсивности, плохо купирующийся медикаментозными препаратами;
неустойчивое психоэмоциональное состояние;
вестибуло-координаторные нарушения наблюдаются у 50% пациентов;
когнитивные изменения: утрата способности концентрировать внимание, потеря памяти;
общая слабость, утомляемость;
нарушения сна (диссомния),
гипертонус мышц;
нистагм.
При прогрессировании заболевания возможно снижение интеллектуальных способностей, расстройство в сфере эмоций и воли.
Какая бывает?

Энцефалопатия может быть врожденной и приобретенной.
В первом случае патология развивается в результате негативного воздействия факторов различной этиологии на головной ребенка в период его внутриутробного развития.
Приобретенные формы заболевания начинают прогрессировать после рождения (в том числе по причине родовых травм). Дополнительно энцефалопатия подразделяется на несколько типов в зависимости от причины, спровоцировавшей развитие недуга.
Классификация энцефалопатии:
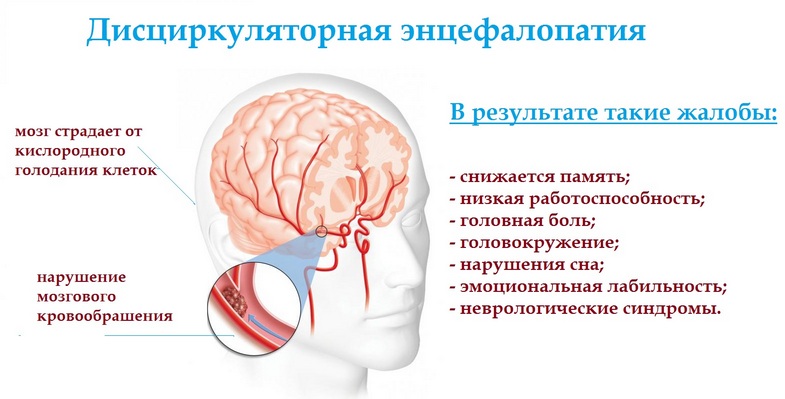
- Дисциркуляторная (возникает на фоне нарушений оттока венозной крови).
- Сосудистая (является осложнением патологий сосудистых заболеваний).
- Перинатальная (развивается на фоне поражения плода при внутриутробном развитии).
- Метаболическая (возникает на фоне осложнений хронических заболеваний внутренних органов).
- Токсическая (провоцирующим фактором является поражение головного мозга токсинами).
- Посттравматическая (главным провоцирующим фактором являются травмы головы).
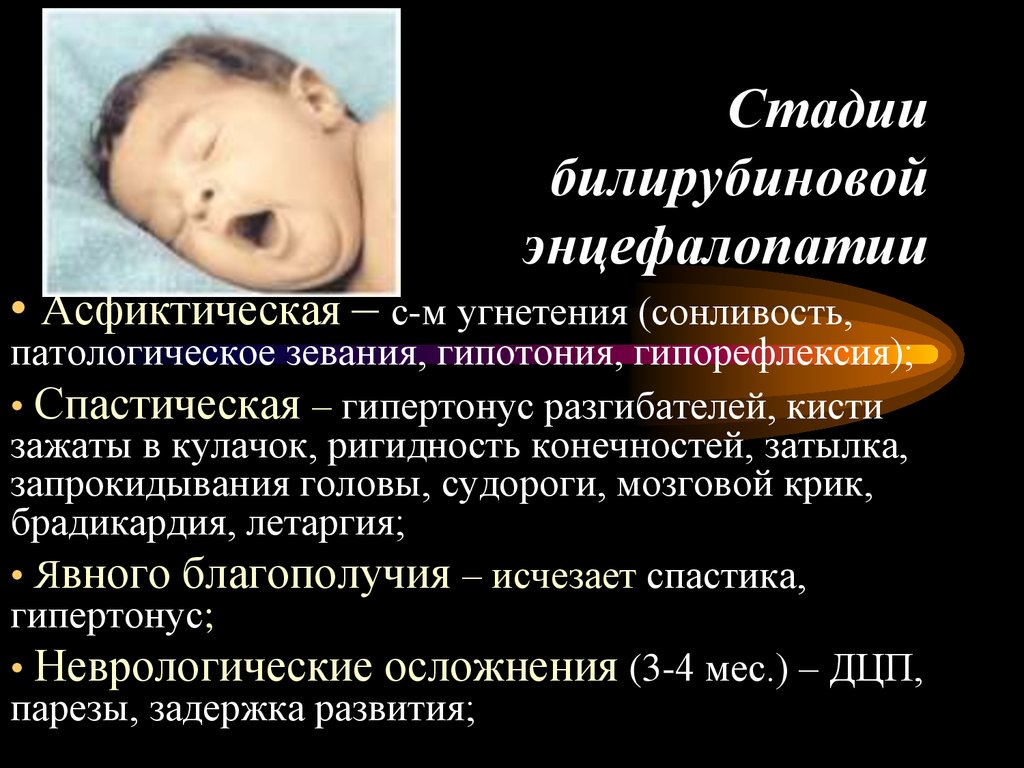
- Билирубиновая (развивается на фоне поражения центральной нервной системы свободным билирубином).
- Резидуальная (является осложнением нейроинфекций).
- Гипертензивная (может развиваться на фоне артериальной гипертензии).
- Лейкоэнцефалопатия (основной причиной заболевания является рассеянный склероз).
- Энцефалопатия Вернике (развивается на фоне критичного недостатка витамина В в организме).
- Неуточненная (выяснить точные причины патологии не удается).
В медицинской практике выделяется три степени прогрессирования энцефалопатии. На начальном этапе развития клинические проявления недуга могут быть стертыми. Вторая степень болезни характеризуется обострением симптоматики.
Третий этап прогрессирования заболевания сопровождается развитием у ребенка необратимых процессов, которые могут стать причиной инвалидности и появлению стойких неврологических расстройств.
Последствия энцефалопатии у малышей
Возможные осложнения энцефалопатии у детей:
- торможение речевого, двигательного или психического развития;
- гидроцефалия;
- мигрени;
- ВСД, астенический синдром;
- различные формы неврозов;
- ДЦП;
- психические отклонения;
- умственная отсталость.
Риск перечисленных негативных последствий высок при невозможности ликвидации раздражителя, его длительном воздействии или большом объеме пораженных болезнью тканей. Даже в этих случаях начало профильной терапии повышает шансы пациента на возвращение к настолько полноценной жизни, насколько это возможно.
Энцефалопатия, перенесенная в детском возрасте, способна существенно осложнить жизнь ребенка и его родителей. Чем раньше будет выявлена проблема, тем выше шансы на предупреждение серьезных патологических процессов. При появлении любых тревожных признаков в состоянии или поведении малыша необходимо обратиться к врачу и провести тщательную диагностику.
Энцефалопатия является патологией головного мозга, возникшей из-за гибели нервных клеток. При наличии энцефалопатии у детей и взрослых наблюдается нарушение кровоснабжения, а также проявляется кислородная недостаточность мозга. Энцефалопатия – это не отдельное заболевание. Под этим понятием принято подразумевать общие патологические состояния и заболевания головного мозга. Энцефалопатия может быть врождённой и приобретённой. Врождённая патология возникает при получении черепно-мозговой травмы во время родов, из-за отклонений в развитии головного мозга и при нарушении обмена веществ в эмбриональном периоде. Приобретённая энцефалопатия возникает по разным причинам:
- Из-за воздействия токсических средств;
- При получении травмы головы;
- Из-за нарушения обмена веществ в организме;
- По причине воздействия ионизирующего излучения;
- При нарушениях кровоснабжения головного мозга.
В зависимости, отчего может быть патологическое нарушение головного мозга, различаются несколько видов энцефалопатии у детей.
- Недостаточное кровоснабжение головного мозга из-за сосудистых заболеваний.
- Застой крови в сосудах.
- Черепно-мозговая травма с повреждением нейронов, которая также могла быть получена при осложнённых родах.
- Перинатальная или врождённая энцефалопатия происходит в период беременности или во время родов. Патология возникает из-за перенесённых мамой заболеваний и другого негативного влияния.
- Нейроинфекция, травма и другие причины повреждения мозга в период новорождённости.
- Недостаточное питание головного мозга из-за нарушения нейроцитной связи и повреждения нервных оболочек.
- Нарушение работы иммунной системы.
- Воздействие токсических веществ на головной мозг.
- Повышенное артериальное давление.
- Дефицит витаминов группы В в детском организме.
Независимо от причины развития патологии мозга у ребёнка, проявляются схожие признаки:
- Сильная головная боль;
- Дети до одного года ведут себя беспокойно, часто плачут, плохо едят и имеют проблемы со сном;
- Развитие бессонницы в ночное время и повышенная сонливость днём;
- Ухудшение памяти;
- Снижение интереса ребёнка к окружающим предметам и играм;
- Возникновение фобий.
В зависимости от степени патологии и причины её возникновения, проявление симптомов может наблюдаться в комплексе или по отдельности.
Диагностика энцефалопатии у ребёнка
Предварительно диагностировать патологию головного мозга у ребёнка врач сможет после первичного осмотра и составления анамнеза. Доктор может измерить артериальное давление. Для постановки точного диагноза и определения причины энцефалопатии, ребёнок может направляется на обследование с помощью магнитно-резонансной или компьютерной томографии, УЗИ, ультразвуковую доплеографию, энцефалограмму головного мозга. Диагностировать энцефалопатию точно врач сможет после получения результатов анализов. Ребёнок должен сдать общий анализ крови, а также кровь на креатинин, аутоантитела и метаболические тесты. Не все методы обследований и анализы необходимы для постановки диагноза. Врач самостоятельно назначает нужные обследования, учитывая индивидуальные симптомы энцефалопатии ребёнка.
Классификация

Энцефалопатию, развивающуюся в детском возрасте, разделяют на
- Перинатальную. Проявляется в младенчестве.
- Резидуальную. Признаки и симптомы данной формы энцефалопатии головного мозга у детей выявляются после 3 лет.
В зависимости от провоцирующих факторов заболевания выделяют такие формы:
- Сосудистая, вызванная прогрессирующими заболеваниями артерий и вен, которые нарушают кровоснабжение мозга.
- Дисциркуляторная, связанная с застоем крови и нарушенным оттоком. Зачастую наблюдается у детей, страдающих врожденными патологиями церебральных сосудов, вирусными болезнями, осложненными сепсисом, эндокринными нарушениями со стойкими изменениями сосудистого строения. В группу риска входят дети, чьи мамы при беременности употребляли алкоголь или наркотические средства.
- Посттравматическая, развивающаяся после перенесенной травмы головы, включая родовую. Тяжесть данного заболевания напрямую зависит от интенсивности симптомов патологии, возраста ребенка, проблем с сосудами. В основном проявляется головокружениями и головными болями. Характеризуется нарушениями сна, слабостью, перепадами настроения.
- Токсическая, вызванная отравляющими веществами, в огромном количестве накопленными в крови с поражением клеток мозга. Например, при возникновении патологической желтухи у новорожденных, когда билирубин, образующийся при распаде фетального гемоглобина, не расщепляется ферментами печени, а преобразуется в ядовитые элементы и попадает в мозг, разрушая клетки нервной системы. Зачастую желтуха в такой форме возникает из-за прогрессирующей болезни крови, несовпадения групп крови мамы и малыша, аномального строения печени и желчных протоков, заражения гепатитом или токсоплазмозом.
- Гипертензивная, при которой нарушение функций почек и надпочечников, а также устойчивое высокое кровяное давление приводит к диффузным изменениям, повреждающим клетки нервной системы.
- Энцефалопатия Вернике. Развивается вследствие дефицита витаминов группы B, что служит причиной недостаточного питания нейронов и их неминуемого разрушения.
- Эпилептическая энцефалопатия развивается при эписиндроме прогрессирующего типа. На фоне учащения судорожных приступов погибают нейроны, формируя дополнительные очаги эпиактивности, которые фиксируются электроэнцефалограммой.
ДЦП: причины возникновения, патогенез
Детский церебральный паралич является заболеванием, в развитии которого принимает участие много факторов, способных привести к асфиксии плода и внутричерепным кровоизлияниям во внутриутробном периоде и во время родов.
Пренатальные (внутриутробные) причины
Во внутриутробном периоде причины ДЦП это:
- инфекционные заболевания матери, которые развились в период беременности (цитомегаловирус, краснуха, ветрянка, токсоплазмоз, грипп и др.);
- тяжёлые некомпенсированные соматические заболевания матери, приводящие к длительной гипоксии плода (сахарный диабет, заболевания сердечно-сосудистой системы, болезни почек и т.д.);
- действие токсических веществ на плод (отравления ртутью, свинцом);
- алкогольная и никотиновая зависимость матери;
- влияние некоторых видов лекарственных средств (противосудорожные препараты, нейролептики и т.п.);
- нарушение эмбрионального развития плода неясного генеза;
- фетоплацентарная недостаточность;
- травмы живота во время беременности;
- влияние ионизирующего излучения;
- длительный тяжёлый токсикоз;
- преэклампсия и эклампсия у беременной;
- угроза преждевременных родов.
Интранатальные причины
Во время родов спровоцировать развитие заболевания способны гипоксия/асфиксия плода или травматические кровоизлияния в головной мозг, возникающие вследствие:
- преждевременной отслойки плаценты;
- длительного безводного периода;
- затяжных или стремительных родов;
- узкого таза матери, крупного плода;
- плотного обвития пуповиной в родах;
- слабости родовой деятельности у женщины;
- преждевременных родов (до 36-й недели).
Период новорожденности
В постнатальном периоде частыми причинами повреждения нормальной структуры головного мозга, приводящими к ДЦП являются:
- гемолитическая болезнь новорождённых, возникающая при резус-конфликтах плода и матери или при АВ0 несовместимости, которая сопровождается билирубиновой энцефалопатией;
- инфекционные заболевания, перенесённые в первые недели жизни ребенка;
- черепно-мозговые травмы в возрасте до 1 месяца;
- патология органов дыхательной системы;
- низкий вес при рождении.
У больных ДЦП детей с рождения происходит нарушение развития постуральных рефлексов, что приводит к гипертонусу в мышцах, контрактурам в суставах, формированию различных стойких патологических поз. Вследствие этих механизмов возникает основной симптом заболевания – двигательный дефицит.
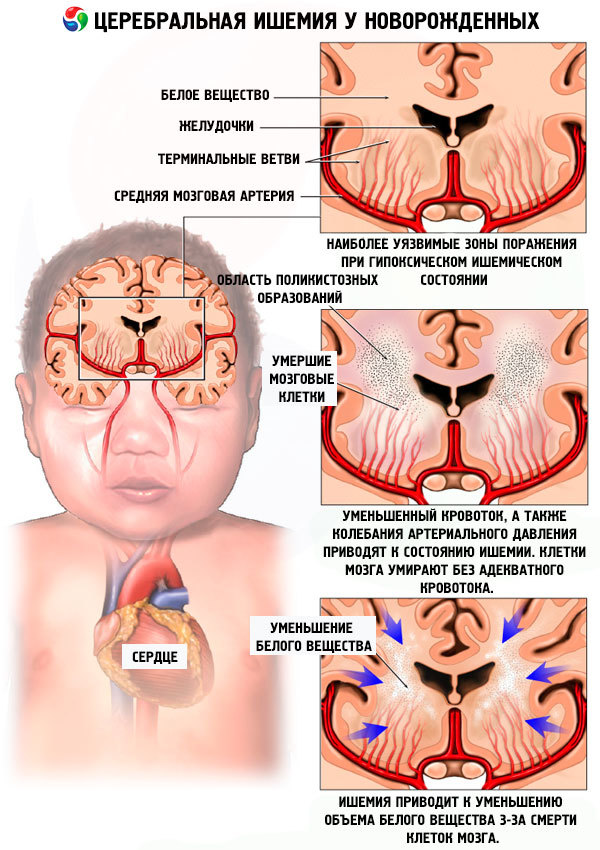
Развивающаяся во внутриутробный и послеродовый период гипоксия, кислотно-щелочной дисбаланс в крови (в основном ацидоз), гипогликемия, гипербилирубинемия и другие изменения метаболизма, приводят к ухудшению циркуляции крови, спинномозговой жидкости и, в итоге, к отёку вещества головного мозга.
Неблагоприятные факторы, влияющие на течение беременности, приводят к замедлению миелинизации (покрытию нервных волокон специфической оболочкой), неправильной дифференцировке клеток нервной ткани, нарушению формирования нормальной синаптической передачи и связей между нейронами, дисплазии сосудов головного мозга.
При несовместимости матери и ребёнка по резус-фактору или АВ0-системе, когда происходит нарушение проницаемости плацентарного барьера, в организме женщины вырабатываются антитела, поражающие эритроциты плода и вызывающие их гибель. В результате этого образуется непрямой билирубин, который повреждает клетки мозга. Особенно чувствительны к токсичному действию билирубина подкорковые структуры.
При детском церебральном параличе атрофические изменения в мозге чаще всего затрагивают кору, базальные ганглии, полушария мозжечка. В результате ишемии вещества мозга возникает уменьшение размера больших полушарий с атрофическими процессами в них, поражение подкорковых узлов, дисплазия мозжечка, глиоз (замещение очагов ишемии клетками нейроглии), образование посттравматических и постишемических кист. Вследствие нарушения ликвородинамики развивается гидроцефалия. Патологические процессы затрагивают и сосуды мозга – развиваются периваскулярный склероз, периартериит.
Причины возникновения перинатальной патологии
К факторам риска возникновения перинатальной патологии головного мозга относятся:
- Различные хронические заболевания матери.
- Острые инфекционные заболевания или обострения хронических очагов инфекции в организме матери в период беременности.
- Нарушения питания.
- Слишком молодой возраст беременной.
- Наследственные заболевания и нарушения обмена веществ.
- Патологическое течение беременности (ранние и поздние токсикозы, угроза прерывания беременности и пр.).
- Патологическое течение родов (стремительные роды, слабость родовой деятельности и пр.) и травмы при оказании помощи во время родов.
- Вредные воздействия окружающей среды, неблагоприятная экологическая обстановка (ионизирующее излучение, токсические воздействия, в том числе при применении различных лекарственных веществ, загрязнение окружающей среды солями тяжелых металлов и промышленными отходами и пр.).
- Недоношенность и незрелость плода с различными нарушениями его жизнедеятельности в первые дни жизни.
Следует отметить, что наиболее часто встречаются гипоксически-ишемические (их причина — недостаточность кислорода, возникающая во время внутриутробной жизни малыша) и смешанные поражения центральной нервной системы, что объясняется тем, что практически любое неблагополучие в период беременности и родов приводит к нарушению снабжения кислородом тканей плода и в первую очередь головного мозга. Во многих случаях причины возникновения ПЭП установить не удается.
Составить объективное представление о состоянии ребенка в момент рождения помогает 10-балльная шкала Апгар. При этом учитывается активность ребенка, цвет кожных покровов, выраженность физиологических рефлексов новорожденного, состояние дыхательной и сердечно-сосудистой систем. Каждый из показателей оценивается от 0 до 2 баллов. Шкала Апгар позволяет уже в родзале оценить адаптацию ребенка к внеутробным условиям существования в течение первых минут после рождения. Сумма баллов от 1 до 3 указывает на тяжелое состояние, от 4 до 6 — на состояние средней тяжести, от 7 до 10 — на удовлетворительное. Низкие баллы относят к факторам риска для жизни ребенка и развития неврологических нарушений и диктуют необходимость применения экстренной интенсивной терапии.
К сожалению, высокие баллы по шкале Апгар полностью не исключают риск возникновения неврологических нарушений, ряд симптомов возникает уже после 7-го дня жизни, и очень важно как можно раньше выявить возможные проявления ПЭП. Пластичность мозга ребенка необычайно велика, своевременно проводимые лечебные мероприятия помогают в большинстве случаев избежать развития неврологического дефицита, предупредить нарушения в эмоционально-волевой сфере и познавательной деятельности
Диагностические меры
Запоздалость проявления симптомов затрудняет диагностику. Некоторые из вышеперечисленных признаков характерны и для других заболеваний. Это еще больше осложняет процесс постановки точного диагноза и может привести к неправильной терапии. В случае проявления вышеописанных симптомов, необходимо обратиться детскому неврологу. Постановкой диагноза занимается специалист данного профиля.
В первую очередь невролог соберет анамнез и расспросит больного или его родителей о проявляемой симптоматике. В ходе диагностики недостаточно сведений, предоставленных больным.
Чтобы поставить точный диагноз, врач должен назначить следующие исследования:
- Электроэнцефалографию. В ходе проведения анализируется функциональность мозга и его клеток. Метод позволяет выявить патологические изменения.
- Компьютерную томографию. Исследование дает возможность изучить состояние внутренних органов больного.
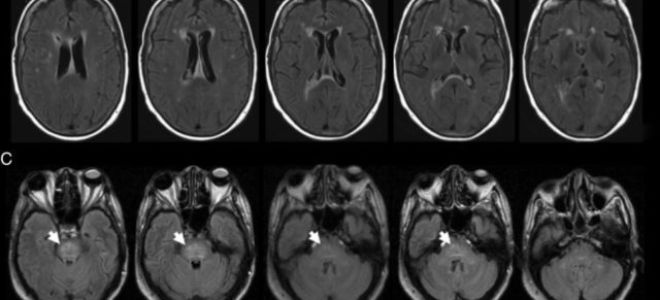
- Ядерно-магнитный резонанс. Результаты процедуры позволяют проанализировать биохимические процессы, проходящие в клетках и тканях организма ребенка.
- Магнитно-резонансную томографию. Как и в предыдущем случае, процедура дает возможность проследить за процессами, проходящими на клеточном уровне.
Кроме того, специалист может прибегнуть к использованию допплерографии, нейросонографии, УЗИ. После проведения инструментальных исследований проводятся лабораторные анализы. В качестве материала для их проведения может использоваться:
- кровь;
- моча;
- спинномозговая жидкость.
Лабораторные исследования дадут возможность сформировать остаточную картину болезни и поставить точный диагноз. После определения заболевания начинается его терапия.
Причины
Энцефалопатия формируется в результате любой причины, которая каким-либо образом приводит к раннему или позднему органическому поражению головного мозга. Выделяют следующие причины заболевания:
- Черепно-мозговые травмы. Приводит к посттравматической энцефалопатии. Эта форма заболевания чаще всего встречается у спортсменов боевых искусств, которые часто пропускают удары по голове (бокс, тхэквондо, муай-тай, американский футбол).
Пропущенный удар и его результат – нокаут и нокдаун – приводит к сотрясению мозга. Такие частые травмы повреждают мозг, в котором нарушается белковый обмен. В нервных тканях нарушается обмен белка и постепенно накапливается патологический белок – амилоид. - Перинатальные причины. Перинатальная энцефалопатия у детей – результат проблемных родов. Это результат совокупности факторов, таких как нарушение питания, несоответствие размеров родильных путей и размеров головки плода, токсикозы во время беременности, стремительные роды, недоношенность ребенка, незрелость.
- Атеросклероз и артериальная гипертензия. Эти заболевания характеризуются снижением мозгового кровотока из-за бляшек, которые уменьшают просвет сосуда, и из-за повышенного давления. Снижение мозгового кровотока приводит к ишемии нервных клеток. Им недостает кислорода и питательных веществ, отчего нейроны погибают.
- Хроническая интоксикация наркотиками, алкоголем, никотином, лекарственными средствами и ядами. Эти факторы приводят к накоплению токсических веществ в клетках мозга, отчего те разрушаются и погибают.
- Заболевания внутренних органов, например, печени, поджелудочной железы или почек. Из-за серьезных заболеваний печенки нарушается фильтрация ядов. Последние накапливаются в крови и попадают в центральную нервную систему. Клетки мозга погибают. Развивается энцефалопатия.
- Острая или хроническая лучевая болезнь. Возникает форма лучевой болезни – церебральная энцефалопатия. Возникает после облучения головы в дозе 50 Гр и большей. Из-за прямого влияние радиации клетки мозга умирают.
- Сахарный диабет (диабетическая энцефалопатия). Из-за сахарного диабета нарушается обмен всех веществ в организме. Это приводит к образованию атеросклеротических бляшек в сосудах мозга, ишемии нейронов и повышению артериального давления. Комбинация этих трех факторов приводит к разрушению клеток мозга и энцефалопатии.
- Гипертензионный синдром. Энцефалопатия возникает из-за нарушения оттока венозной крови, отека мозга и застоя цереброспинальной жидкости. В результате чего токсические продукты обмена веществ не утилизируются и не выводятся из центральной нервной системы и начинают разрушать клетки мозга. Гидроэнцефалопатия – результат постоянного внутричерепного повышенного давления.
- Воспаление сосудов мозга. Приводит к нарушению целостности артерий и вен и повышает вероятность образования тромба. Последний перекрывает ток сосуда – нарушается мозговое кровообращение. Нервная ткань погибает из-за недостатка кислорода и питательных элементов.
Как не пропустить тревожные сигналы
Лечение энцефалопатии у детей – это сложный и длительный процесс. Но при условии ранней постановки правильного диагноза с болезнью можно справиться намного быстрей.
Клиническая картина этого заболевания зависит от того, какая часть мозга и насколько пострадала, каков был повреждающий фактор и его длительность. Не обязательно наличие всех симптомов сразу, но некоторые из них непременно будут проявляться в том или ином сочетании.
Возможны и такие случаи, в которых будет проявляться только один, но очень ярко выраженный признак. Также симптомы могут периодически исчезать, а затем появляться снова. Так что не спешите ставить своему малышу диагноз, если заметили один-два перечисленных ниже симптома. Лучше доверьте это опытному педиатру.
Наиболее типичными считаются следующие проявления:
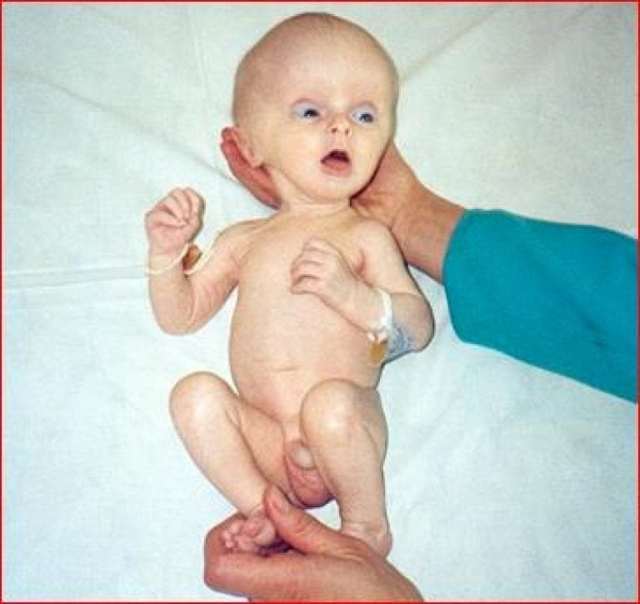
- Слабый крик после рождения.
- Отсутствие сосательного рефлекса.
- Отставание в развитии.
- Вялость либо гипертонус мышц.
- Частое срыгивание после еды.
- Беспокойное поведение ребенка, проблемы со сном.
- Косоглазие.
- Аритмия.
- Запрокидывание головы.
- Неадекватная реакция на звуковые и световые раздражители.
- Судороги.
В более старшем возрасте дети, пострадавшие от энцефалопатии, могут жаловаться на головные боли, являющиеся причиной плохого аппетита, беспокойного поведения, проблем со сном. Иногда такие дети «путают день с ночью»: страдают от бессонницы ночью, а спят днем.
Страдает у этих детей и когнитивная способность, ухудшается память (они с трудом запоминают предметы и слова). Нередко впоследствии ребенок может страдать от различного рода страхов.
Распространенными последствиями также являются вегетососудистая дистония, нарушения зрения, быстрая утомляемость, частые смены настроения, поражения кожи (стрептодермия, экзема).
Детям, перенесшим энцефалопатию, часто сложно адаптироваться в коллективе. Многие из них страдают слабоумием. Нередко наблюдается гиперактивность. Ребенку, пострадавшему от энцефалопатии, может понадобиться применение методов педагогической коррекции или работа с психологом для облегчения адаптации в коллективе, стабилизации психологического состояния.
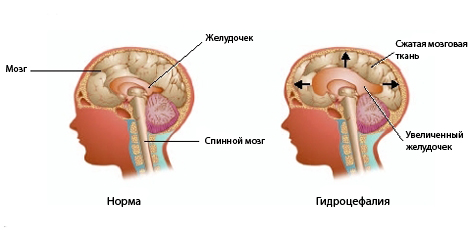
Гидроцефалия (увеличение головного мозга в результате задержки оттока крови и лимфы) тоже может быть спровоцирована энцефалопатией головного мозга у детей.
Нередко на фоне перенесенной в младенчестве энцефалопатии возникает депрессия, суицидальные наклонности.
Симптомы заболевания
Выраженность симптомов данной патологии и их комбинации зависят:
- от возраста ребенка и степени созревания нервной системы;
- от локализации и объема поражения ткани мозга и его глиальных структур;
- от причинного фактора и длительности его воздействия на клетки мозга;
- от наличия сопутствующих заболеваний, способных отягощать патологическое действие главных этиологических факторов (интоксикации, метаболические или сосудистые нарушения).
Общими признаками и симптомами энцефалопатии у детей являются:
- частые головные боли, беспокойство, капризность, постоянный крик (у детей раннего возраста);
- гиперактивность, неуправляемость, расторможенность, навязчивые состояния;
- нарушения сна, которые проявляются сонливостью днем и бессонницей ночью;
- неврозы в виде нарушения поведения или фобии в виде панической боязни каких-либо объектов явных или придуманных, а также явлений окружающей среды;
- снижение памяти (чаще нарушения краткосрочной памяти по запоминанию слов, цифр или названий предметов), познавательной активности и интеллекта ребенка;
- нарушения слуха и зрения;
- развитие гидроцефального синдрома (у детей первого года жизни).
В этом случае симптомы приобретают постоянный характер с усугублением признаков энцефалопатии и у детей, отмечаются:
- частые обмороки;
- головокружения;
- астения;
- ухудшение внимания и памяти;
- изменения координации движений;
- нарушения движений (вялые параличи, парезы);
- психические и вегетативные нарушения;
- значительное снижение интеллекта;
- расстройства поведения;
- задержка развития.
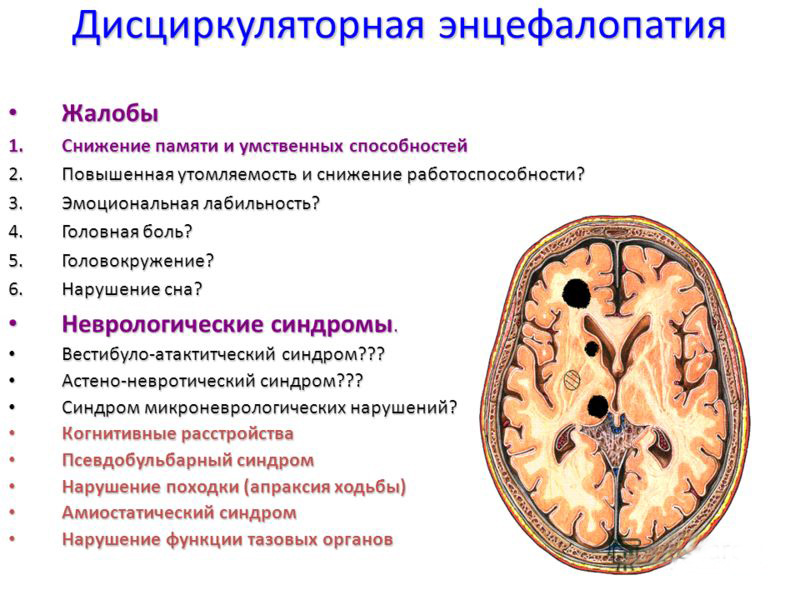
Дисциркуляторная или токсическая
При этой форме заболевания органические изменения в нейронах развиваются в связи с развитием и прогрессированием сосудистых заболеваний, врожденных аномалий церебральных сосудов или токсического воздействия на нейроны ядов, токсинов микроорганизмов, лекарственных или химических средств.
Эту патологию может спровоцировать воздействие на головной мозг ребенка следующих факторов:
- системные или инфекционные васкулиты, эмболии, наследственные ангиопатии, стойкая гипотония, аритмии;
- врожденные аномалии церебральных сосудов (аневризмы, атриовенозные мальформации, врожденные стенозы);
- заболевания крови (лейкоз, тромбоцитопеническая пурпура, нарушения свертывания);
- вирусные и инфекционные заболевания со стойким и длительным нейротоксикозом, осложненные септическими процессами;
- прогрессирующие соматические и эндокринные патологии, вызывающие стойкие изменения сосудов микроангиопатии (сахарный диабет, патология надпочечников и щитовидной железы);
- злоупотребление алкоголем, никотином, наркотическими и токсическими лекарственными препаратами (матерью в период беременности или в подростковом возрасте).
Эпилептическая
Эпилептическая энцефалопатия развивается на фоне учащения судорожных или бессудорожных припадков, приводящих к прогрессирующей гибели нервных клеток в очаге, формировании новых очагов эпилептифомной активности и в нарушении связей между нейронами.
Нарушение функции головного мозга проявляется в прогрессирующих когнитивных расстройствах, снижении памяти и интеллекта, расстройствах поведения, выраженной астении, нарушениях сна.
Выделяют две формы эпилептической энцефалопатии:
- эпилептическая энцефалопатия I или разрушительная эпилептическая энцефалопатия — развивается на фоне прогрессирующей установленной эпилепсии у ребенка при частых, длительных припадках, повторяющихся эпилептических статусах;
- эпилептформная энцефалопатия II проявляется типичными психическими нарушениями, изменениями поведения, социальной дезадаптацией и когнитивными расстройствами, характерными для разрушительной эпилептической энцефалопатии при полном отсутствии характерных эпиприступов.
Перинатальная или резидуальная энцефалопатия перинатально обусловленная
Эта форма заболевания — от латинского резидуальный – значит «остаточный».
Таким образом, данный вид энцефалопатии может быть остаточным явлением перенесенных ранее патологических процессов в головном мозге.
Достаточно часто это заболевание наблюдается после перинатальной энцефалопатии.
Подробнее об этой патологии можно прочитать в этой статье:
Резидуальная энцефалопатия может никак себя не проявлять на протяжении долгого времени, чаще всего до 3-5 лет и только спустя этого периода начинают появляться симптомы. Эффективность лечения детской энцефалопатии при ранней диагностике, полном и комплексном лечении, выполнении всех рекомендаций специалистов в большинстве случаев полностью излечивается до года и практически не имеет последствий во взрослой жизни.
Причины
Резидуальная энцефалопатия – нарушение нормальной активности головного мозга, развивающееся под влиянием различных факторов, вызвавших гибель нервных клеток. Основные причины:
- Гипербилирубинемия: желтуха, гемолитическая болезнь новорожденных, синдром Жильбера.
- Родовые, черепно-мозговые травмы в анамнезе.
- Внутриутробные, нейроинфекции и больничные инфекции.
- Тяжелые роды, гипоксия в перинатальный период, ДЦП, осложнения во время вынашивания (резус-конфликт, гестоз).
- Употребление матерью во время беременности наркотиков, табака, алкоголя.
- Интоксикации эндо- и экзогенные: отравление ядами, а также продуктами жизнедеятельности организма при заболевании почек, печени (преэклампсия).
- Сосудистые нарушения при ВСД, инсульты (при гемофилии, лейкозе), васкулиты, диэнцефальный синдром.
- Болезнь Вильсона-Коновалова (накопление меди в тканях).
- Врожденные дефекты ликвороносных путей, приводящие к гидроцефалии.
Желтуха новорожденных
У детей при рождении меняется форма гемоглобина, железосодержащего белка эритроцитов для адаптации к атмосферному дыханию. При этом кровяные клетки активно разрушаются, продуктом их разложения является билирубин. Вещество зелено-желтого цвета окрашивает кожные покровы, белки глаз, откладывается в головном мозге, оказывая токсичное действие на нервные клетки. Это провоцирует нарушение, называемое ядерной желтухой.
 У здоровых новорожденных это состояние быстро проходит, а у детей с несовершенными ферментами печени возникает легкое расстройство центральной нервной системы. Для его лечения применяют ультрафиолетовое излучение – специальные камеры для ребенка, а также прогулки на свежем воздухе. Солнечный свет усиливает распад токсичного непрямого билирубина в тканях.
У здоровых новорожденных это состояние быстро проходит, а у детей с несовершенными ферментами печени возникает легкое расстройство центральной нервной системы. Для его лечения применяют ультрафиолетовое излучение – специальные камеры для ребенка, а также прогулки на свежем воздухе. Солнечный свет усиливает распад токсичного непрямого билирубина в тканях.
Иногда накопление этого вещества является признаком генетического заболевания – синдрома Жильбера. Дети, страдающие этим расстройством, могут ощущать переутомление. В таком случае показано правильное питание для здоровья печени, а также прогулки в солнечную погоду, прием желчегонных средств. У взрослых проводится терапия Фенобарбиталом (Валокордин), который ускоряет работу печеночных ферментов.
Травмы ЦНС
Родовые травмы могут быть результатом халатности или непрофессионализма врачей-акушеров либо соматической патологии роженицы: узким тазом, неправильным положением плода (тазовым предлежанием). В ряде случаев естественные роды могут быть противопоказаны и заменены кесаревым сечением. Если необходимая операция не выполнена, возможны повреждения – резидуальная энцефалопатия перинатального генеза у ребенка. Черепно-мозговые травмы в детстве также могут отразиться на деятельности головного мозга в дальнейшей жизни.
Инфекции и интоксикации
Внутриутробные инфекции – герпес, хламидиоз, краснуха, корь могут привести к поражению ЦНС и ее недоразвитию. Менингит, перенесенный в детстве, сказывается на умственном потенциале, психике.
Отравление свинцом, кадмием, наркотическими веществами в период формирования плода, а также в детстве, негативно влияет на функции головного мозга. У ребенка появляются психические, когнитивные расстройства. Эндогенные интоксикации при почечной, печеночной недостаточности могут привести к поражению базальных ядер, гипоталамуса.
Сосудистые проблемы
Нарушение кровообращения, снабжения кислородом, а также нормального венозного оттока может приводить к синдрому внутричерепной гипертензии, отеку головного мозга (водянке), резидуальной энцефалопатии.
Вегето-сосудистая дистония, приводящая к таким проблемам, обычно является результатом травм, инфекций, неправильного образа жизни (недостатка сна, несбалансированного питания). Инсульт геморрагический или ишемический также приводят к мозговой дисфункции. Кровоизлияние в мозг у детей иногда вызвано гемофилией, лейкозом.
Как лечат резидуальную энцефалопатию?
Чтобы лечение болезни увенчалось успехом, оно должно быть комплексным.
Выбор способа терапии зависит от причины и тяжести заболевания.
Медикаментозное лечение включает применение:
- гормональных и нестероидных противовоспалительных препаратов;
- лекарств, улучшающих мозговое кровообращение;
- противосудорожных и мочегонных средств;
- гипотензивных и ноотропных лекарств;
- иммуномодуляторов;
- липотропных соединений;
- седативных медикаментов, антидепрессантов и транквилизаторов;
- аминокислот;
- витаминных и минеральных комплексов –укрепляют организм.
Для восстановления двигательных нарушений и устранения чрезмерной возбудимости назначают:
- лечебную физкультуру – повышает мышечный тонус, улучшает циркуляцию крови, восстанавливает двигательные функции и координацию движений;
- массаж – обеспечивает прилив крови к головному мозга, чем улучшает поступление к нему питательных веществ и кислорода, а также стимулирует его деятельность;
- остеопатию;
- консультацию психотерапевта;
- контрастный душ;
- фитотерапию;
- физиотерапевтические процедуры (рефлексотерапию) – активизируют защитные функции организма и направляют их на борьбу с болезнью.

Существенный прогресс способно дать санаторно-курортное лечение.
В тяжелых случаях врач может порекомендовать гемодиализ, гемоперфузию, вентиляцию легких.
Дополнить медикаментозное лечение можно народными средствами. Они помогут улучшить общее состояние больного, избавят от головокружений, нормализуют кровообращение, очистят сосуды головного мозга, успокоят нервы.
Результаты будут более ощутимыми, будет ежедневно совершать прогулки, высыпаться, отдыхать и полностью откажется от вредных привычек.
Оперативное лечение назначается только тогда, когда риск от него меньше, чем бездействие. Обычно оно необходимо при черепно-мозговых травмах, чтобы восстановить кровоснабжение мозга, и при образовании опухолей.