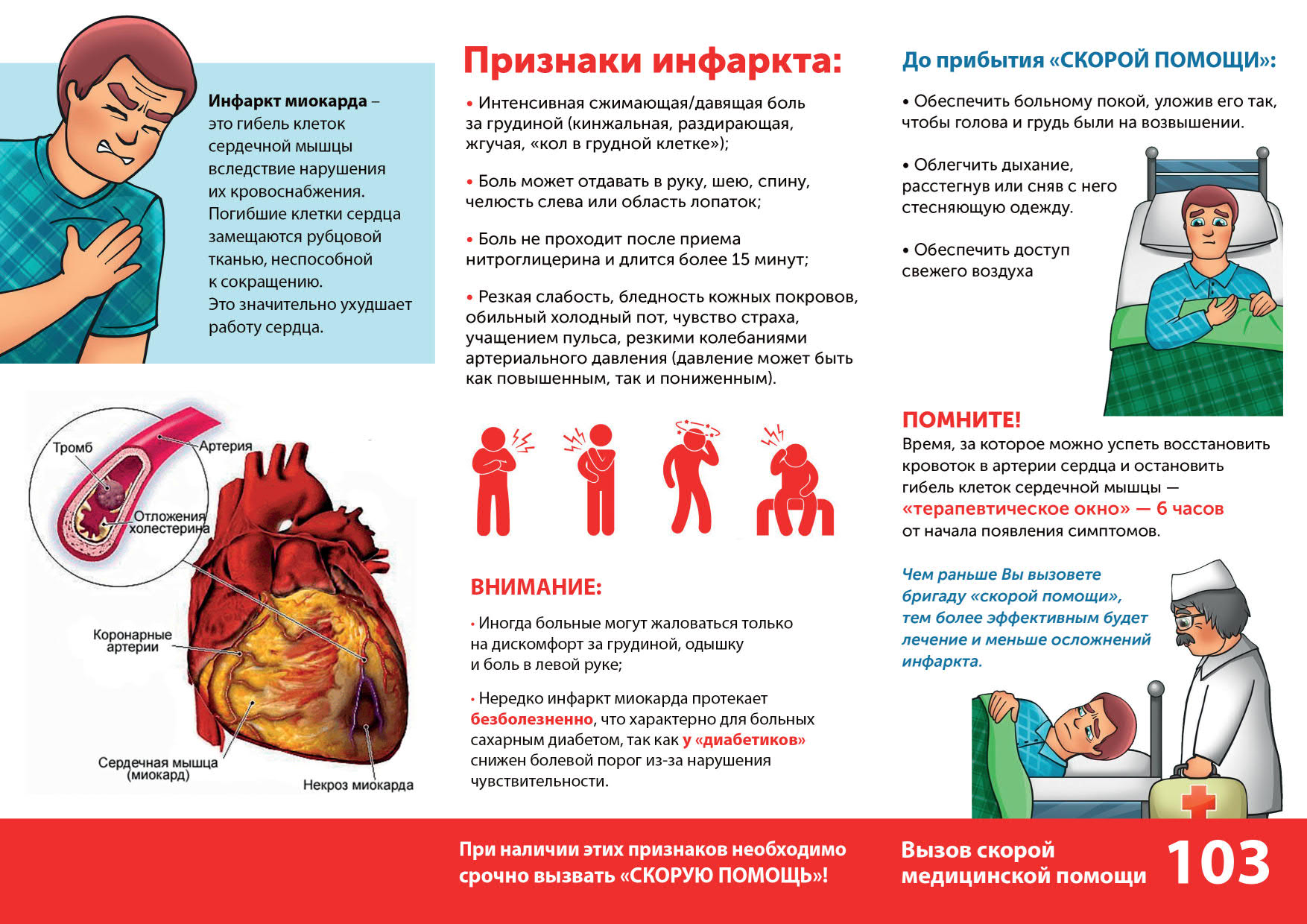
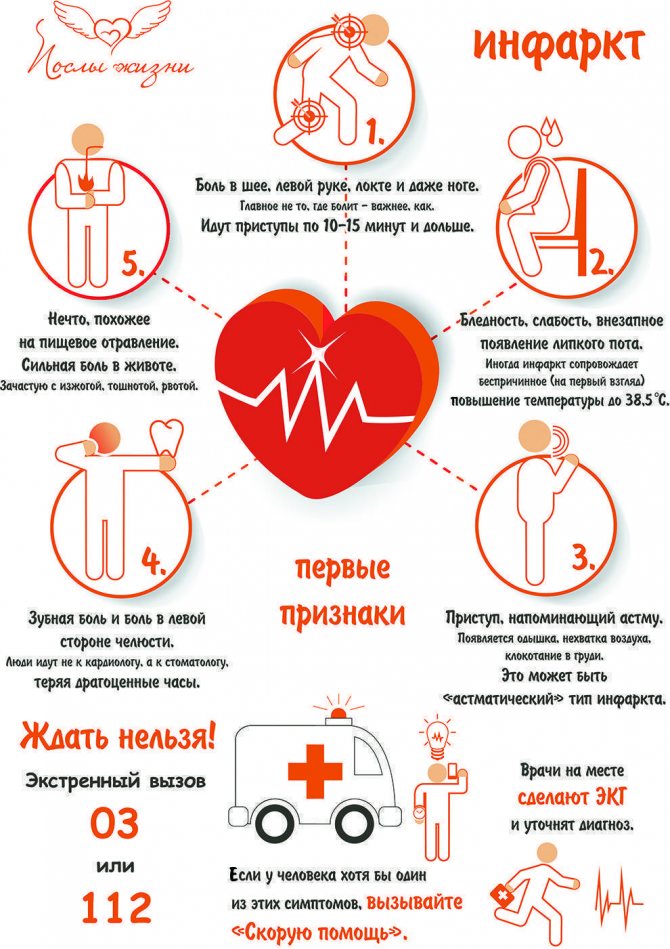
Реанимировать должен уметь каждый
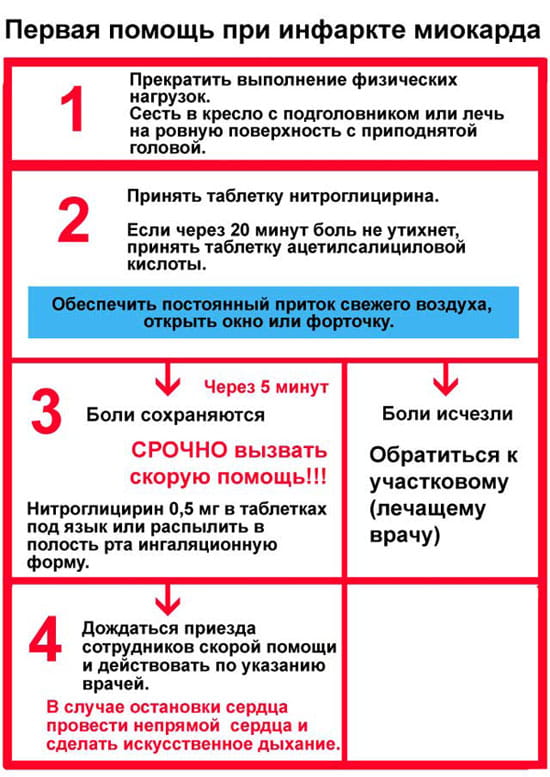
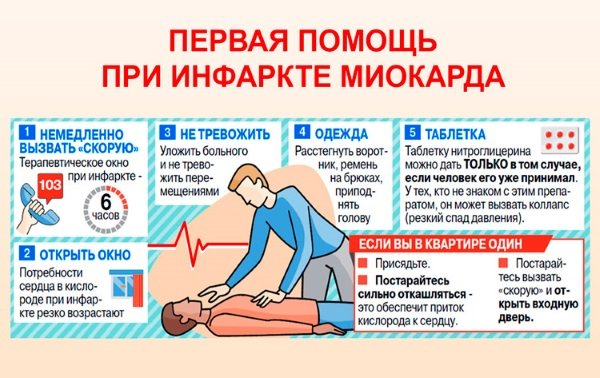
Шансы больного выжить тем выше, чем раньше начаты реанимационные мероприятия (их нужно начинать не позднее, чем через одну минуту от момента начала сердечной катастрофы). Правила проведения основных реанимационных мероприятий:
Если у больного отсутствуют реакции на внешние раздражители, немедленно переходите к пункту 1 настоящих Правил.
Попросите кого-нибудь, например, соседей вызвать «Скорую помощь».
Правильно уложите реанимируемого, обеспечив проходимость дыхательных путей. Для этого:
- больного нужно уложить на ровную твердую поверхность и максимально запрокинуть ему голову.
- для улучшения проходимости дыхательных путей из ротовой полости нужно извлечь съемные зубные протезы или иные инородные тела. В случае рвоты, голову больного поверните набок, а содержимое из полости рта и глотки удалите при помощи тампона (или подручных средств).
- Проверьте наличие самостоятельного дыхания.
- Если самостоятельного дыхания нет, начните искусственную вентиляцию легких. Больной должен лежать в описанной ранее позе на спине с резко запрокинутой кзади головой. Позу можно обеспечить подкладыванием под плечи валика. Можно удерживать голову руками. Нижняя челюсть должна быть выдвинута вперед. Оказывающий помощь делает глубокий вдох, раскрывает рот, быстро приближает его ко рту больного и, плотно прижав губы ко рту, делает глубокий выдох, т.е. как бы вдувает воздух в его легкие и раздувает их. Чтобы воздух не выходил через нос реанимируемого, зажмите его нос пальцами. Затем оказывающий помощь откидывается назад и вновь делает глубокий вдох. За это время грудная клетка больного спадается – происходит пассивный выдох. Затем оказывающий помощь вновь вдувает воздух в рот больного. Из гигиенических соображений, лицо больного перед вдуванием воздуха можно прикрыть платком.
- Если на сонной артерии отсутствует пульс, искусственную вентиляцию легких обязательно нужно сочетать с проведением непрямого массажа сердца. Для проведения непрямого массажа расположите руки одну на другой так, чтобы основание ладони, лежащей на грудине, находилось строго на срединной линии и на 2 пальца выше мечевидного отростка. Не сгибая рук и используя собственную массу тела, на 4-5 см плавно смещайте грудину к позвоночнику. При этом смещении происходит сдавление (компрессия) грудной клетки. Проводите массаж так, чтобы продолжительность компрессий была равной интервалу между ними. Частота компрессий должна составлять около 80 в минуту. В паузах руки оставляйте на грудине больного. Если Вы проводите реанимацию в одиночестве, проделав 15 компрессий грудной клетки, сделайте подряд два вдувания воздуха. Затем повторите непрямой массаж в сочетании с искусственной вентиляцией легких.
- Не забывайте постоянно контролировать эффективность Ваших реанимационных мероприятий. Реанимация эффективна, если у больного розовеет кожа и слизистые оболочки, сузились зрачки и появилась реакция на свет, возобновилось или улучшилось спонтанное дыхание, появился пульс на сонной артерии.
- Продолжайте реанимационные мероприятия до прибытия бригады скорой помощи.
Инфаркт миокарда у женщин причины, особенности и методы профилактики
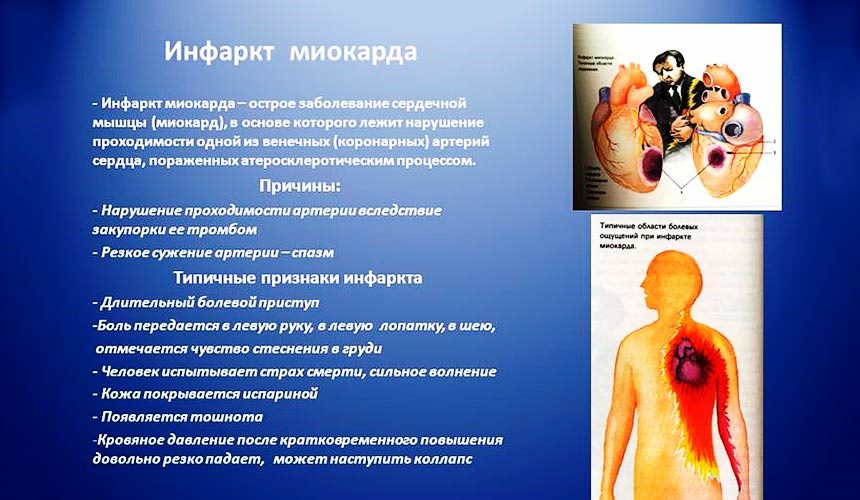
Что такое инфаркт миокарда?
%img src=»file:///C:/DOCUME%3C/p%3E%0D%0A%0D%0A%3Cp%3E1/bashekim/LOCALS%3C/p%3E%0D%0A%0D%0A%3Cp%3E1/Temp/msohtmlclip1/01/clip_image001.jpg» /%
Инфаркт миокарда – одна из форм ишемической болезни сердца. Заболевание протекает с развитием ишемического некроза участка миокарда, сопровождающиеся полной или частичной недостаточностью кровоснабжения. За прошедшие 20 лет смертность от этого заболевания среди мужчин возросла на 60%. Инфаркт за это время очень помолодел.
Сегодня инфаркт у тридцатилетнего человека никого уже не удивляет. Женщин до 50 лет это заболевание раньше не трогало, хотя, перешагнув этот возрастной рубеж, заболеваемость у женщин сравнивалась с заболеваемостью у мужчин. Человек, перенёсший инфаркт получает инвалидность, причём летальный исход среди всех заболевших составляет около 10-12%.
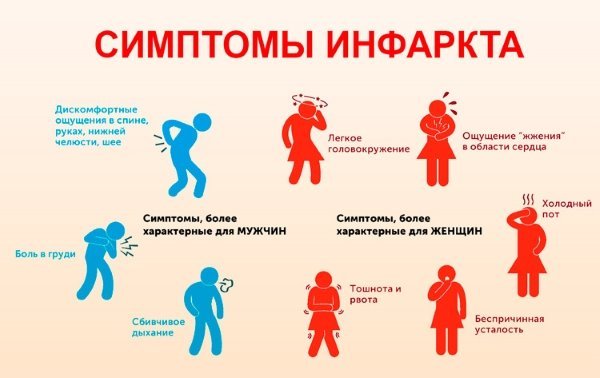
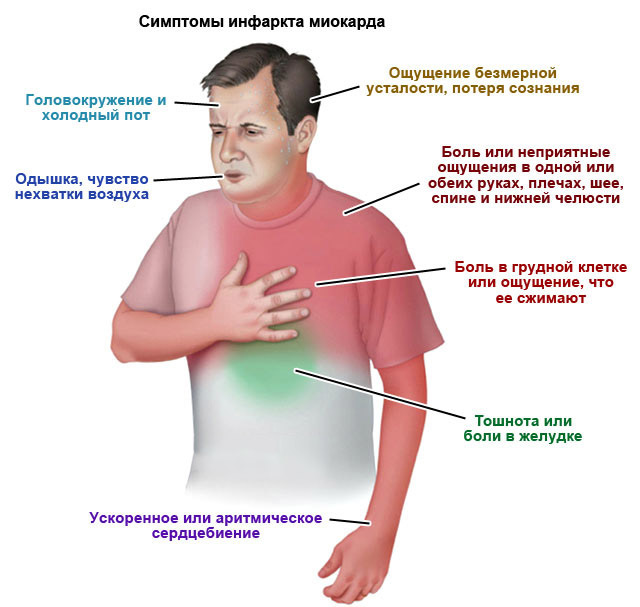
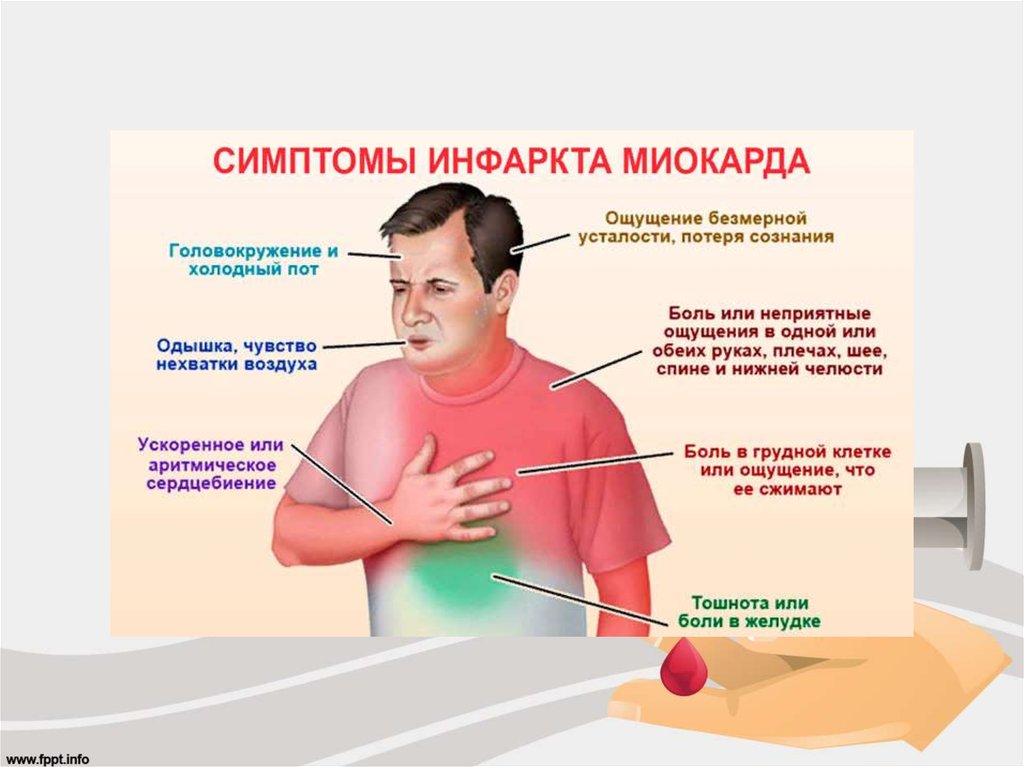
Симптомы инфаркта миокарда
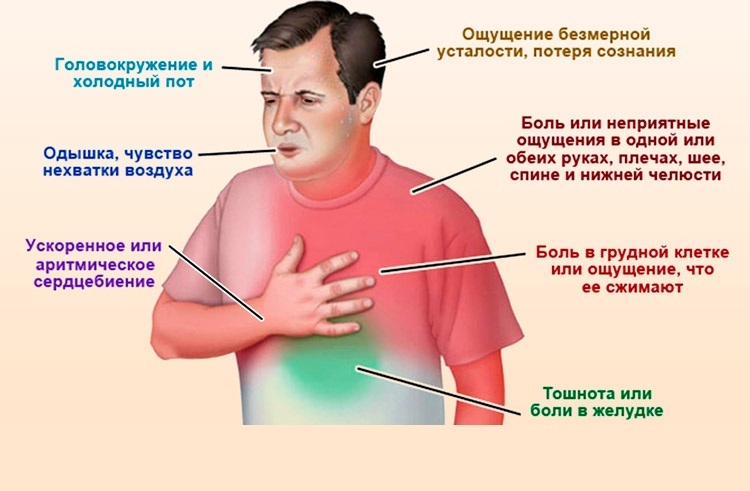
Те люди, которые перенесли сердечный приступ, говорят о нём как о очень тяжёлом и ужасном приступе. Основным симптомом инфаркта миокарда является сильная боль в груди. Боль до того сильная, что воля пациента полностью парализуется. У человека возникает мысль о близкой смерти. Боль беспокоит постоянно, не зависимо от физической нагрузки, нередко распространяется в плечо и руку, в шею, в челюсть. Опять же боль может быть не только постоянной, но и перемежающейся.
%img src=»file:///C:/DOCUME%3C/p%3E%0D%0A%0D%0A%3Cp%3E1/bashekim/LOCALS%3C/p%3E%0D%0A%0D%0A%3Cp%3E1/Temp/msohtmlclip1/01/clip_image002.jpg» /%
Как показывает медицинская практика, практически у 25% пациентов сердечный приступ протекает без особых симптомов, иначе называется «немая ишемия» или «немой сердечный приступ». Однако отсутствие симптомов, ещё не говорит о том, что сердечная мышца не повреждена.
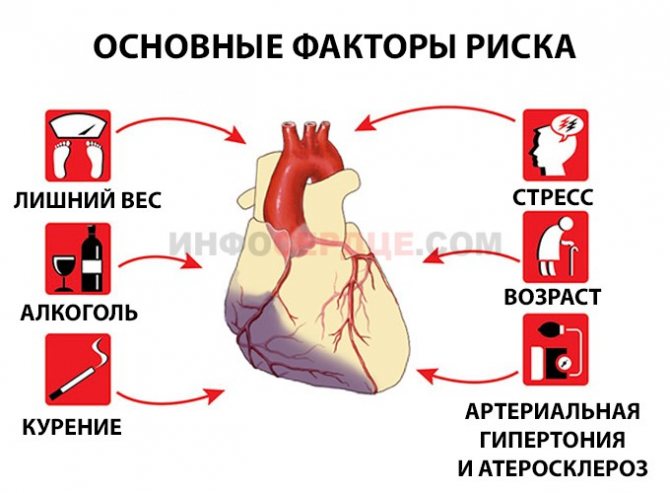
Причины инфаркта миокарда
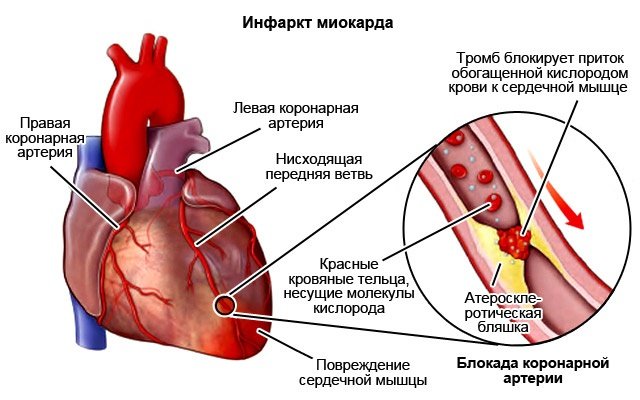
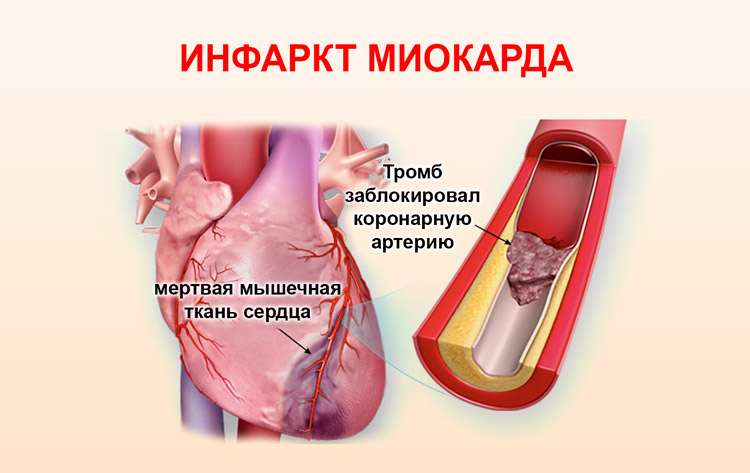
Очень часто, а точнее в 95% случаев, причиной инфаркта миокарда является тромбоз коронарной артерии в области атеросклеротической бляшки. Как только происходит разрыв атеросклеротической бляшки, её эрозии (образовании язвы на поверхности бляшки), или трещине внутренней оболочки сосуда под ней к месту повреждения налипают тромбоциты и прочие клетки крови. Образуется «тромбоцитарная пробка».
Далее она становится более плотной, разрастается в объёме, в конце концов, совсем перекрывает просвет артерии. Это носит название окклюзии. Перекрытая артерия питала кислородом клетки сердечной мышцы и запаса этого кислорода хватит примерно на 10 секунд. После чего, ещё 30 минут сердечная мышца остаётся жизнеспособной. Далее происходит ряд необратимых изменений сердечной мышцы, по истечению третьего – шестого часа от начала окклюзии мышца сердца на данном участке погибает.
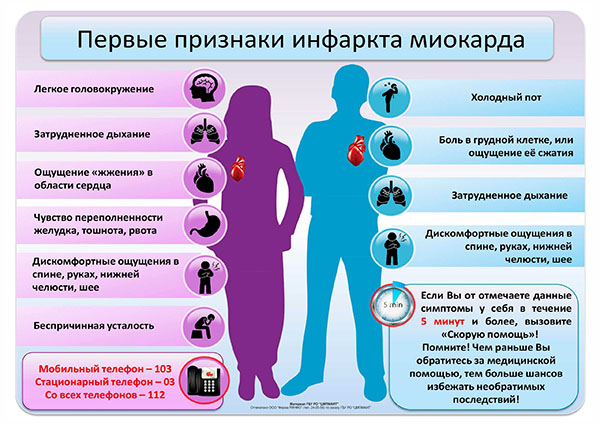
Признаки инфаркта миокарда
Помимо боли за грудиной сердечный приступ проявляется такими симптомами:
-Частое прерывистое дыхание
-Учащённое неритмическое сердцебиение
-Слабый учащённый пульс в конечностях
-Обморок (синкопе) или потеря сознания
Причины
Факторы развития состояния всегда патологические. Возможны случайные моменты, но они не часто встречаются в практике врачей.
Атеросклероз коронарных артерий
Существует в двух самостоятельных формах. Первая — сужение или стеноз. Возникает преимущественно, у гипертоников и хронических курильщиков. Как начинающих, так и с приличным стажем. Обратить вспять явление возможно.


Основной контингент пациентов с инфарктом, лица, имеющие стенокардию в анамнезе или же курильщики, люди со значительным ожирением, сахарным диабетом. За этими группами больных наблюдают особенно тщательно.
Возможно рефлекторное сужение сосудов. Формально это все тот же атеросклероз, но протекающий сию минуту в результате непатологических факторов. Подавляющее большинство случаев связано со вхождением в холодную воду при купании. Итог — остановка сердца или инфаркт.
Дополнительную угрозу представляет нахождение в реке/озере. После резкого нарушения гемодинамики падает трофика (питание) головного мозга. Организм отвечает на это потерей сознания. Возможно утопление. Находящимся поблизости людям нужно быть настороже.
Стрессовая ситуация
Интенсивная психоэмоциональная нагрузка приводит к выбросу в кровеносное русло избыточного количества кортизола, норадреналина, гормонов гипофиза и коры надпочечников.
Возникает рефлекторное сужение коронарных артерий (спазм) с развитием гемодинамического нарушения, что может стать причиной обширного инфаркта.

Физическая перегрузка
Оказывает идентичное влияние на тело. Выброс гормонов приводит к сужению сосудов. Картина дополняется учащенным сердцебиением, более высокой кардиальной активностью.
Растет давление, артерии стенозируются дальше. Особенно рискуют недостаточно тренированные пациенты и с заболеваниями сердечнососудистой системы в анамнезе. Необходимо соизмерять свои возможности и физические потребности.
Высокие показатели АД
Инфаркт обширный развивается в результате резкого скачка артериального давления. Механизм опять идентичен. Возникает стеноз, падает интенсивность кровообращения.
Дополнительный фактор — нарушение выброса жидкой соединительной ткани в большой круг. Аортальный клапан перекрыт или же спадается недостаточно после систолы (толчка). Соответственно, кислород и питательные вещества в миокард поступают в неадекватной мере.
Ожирение
Считать значительную массу тела непосредственной причиной инфаркта неправильно. Практика давно пересмотрена в странах Европы, такие суждения сохраняют приверженцы советской школы и иже с ними.
Высокий вес действительно оказывает некоторое влияние на сердце. Развивается повышенная нагрузка, частота сокращений растет, поскольку человек постоянно переносит интенсивную физическую активность.
Этиологический (первопричинный) момент — нарушение липидного обмена. Жирные соединения откладываются на стенках сосудов, вызывают их закупорку. При перемещении и отрыве бляшки возможно полное перекрытие кровотока и стремительный летальный исход.

Нарушения со стороны церебральных структур
Центральная нервная система руководит кардиальной деятельностью, в частности выработкой электрического импульса в синусовом узле.
Как только сигналы от ЦНС ослабевают, частота сокращений падает. Отсюда недостаточный выброс крови в большой круг, а значит и поступление в кардиальные структуры окажется малым.
Причины развития такой дисфункции головного мозга представляют собой значительный пласт проблем. От вирусных инфекций, опухолей злокачественных и доброкачественных, до врожденных поражений гипоталамуса, прочих синдромов.
Разбираться в вопросе нужно с профильным хирургом.
Аритмии
Сами по себе инфаркт, тем более обширный они спровоцировать не в силах. Но вполне могут вызвать уменьшение сократительной способности миокарда. Чем закончится такой процесс — уже понятно.
Крайне редко некроз тканей может стать исходом травмы грудной клетки. Ушибы, тем более переломы провоцируют компрессию мышечного органа. Возникает механическая ишемия, которая купируется с большим трудом. Требуется срочная операция по восстановлению функциональной активности.
Перечень причин неполный. Определенную роль играют аутоиммунные факторы, но этиология состояния всегда идентична: атеросклероз коронарных артерий, снижение сократительной способности миокарда, недостаточное кровообращение в тканях и их отмирание.
Реабилитация: важный этап на пути к выздоровлению
Помимо лекарственной терапии — введения антикоагулянтов, наркотических анальгетиков для обезболивания, адреноблокаторов и других средств для нормализации сердечного ритма и т. д
— важное значение имеют режимные мероприятия
Для минимизации риска осложнений, реабилитация при инфаркте миокарда включает:
Двигательный режим
Ограничения выбираются в соответствии со стадией некроза. Так, в первые дни больному показан строгий постельный режим (опорожнение мочевого пузыря в утку или через катетер). Сидеть на постели разрешается на 2-3 день. Прохождение одного лестничного пролета без одышки, слабости и сердцебиения — хороший признак, указывающий на возможность выписки больного домой.
Спустя 1-1,5 месяца пациенту разрешается ходить со скоростью 80 шагов в мин. Физическая нагрузка не должна превышать верхний порог частоты сокращений сердца: 220 минус возраст пациента. Подъем тяжестей и силовые упражнения категорически противопоказаны! Благоприятно воздействует на сердце плавание, танцы (по 30 мин не более 3 раз в неделю) и езда на велосипеде.
Диета
Хотя жиры из пищи не влияют на уровень холестерина, ограничение жиров обусловлено уменьшением нагрузки на организм для их переваривания. Также следует отказаться от жареных и острых блюд, мясных полуфабрикатов, колбасных изделий, печени и других субпродуктов, сливочного масла, жирной сметаны и сыра.
Меню состоит из нежирных молочных продуктов, овощей, фруктов, рыбы и птицы (предварительно удалять жировую прослойку и кожу). Обязательно ограничить потребление соли.
Коррекция образа жизни
Первым делом следует отказаться от курения — неустраненная пагубная привычка увеличивает риск повторного инфаркта в 2 раза. Полный отказ от алкоголя также может сохранить жизнь и избежать тяжелых рецидивов болезни. Бокал вина в качестве отличного средства для восстановления сосудов можно заменить более полезными рецептами, например, смесью меда и лимона.
Важно! В медицине существует понятие «феномен ожирения»: лишний вес повышает риск инфаркта, однако в дальнейшем люди с ожирением быстрее восстанавливаются и имеют лучший прогноз. Обязательно следует следить за своим весом, контролировать давление, уровень сахара и холестерина в крови
В программу реабилитации нередко входит ацетилсалициловая кислота (Тромбо АСС, Кардиомагнил) для предупреждения тромбообразования и статины, регулирующие уровень холестерина
Обязательно следует следить за своим весом, контролировать давление, уровень сахара и холестерина в крови. В программу реабилитации нередко входит ацетилсалициловая кислота (Тромбо АСС, Кардиомагнил) для предупреждения тромбообразования и статины, регулирующие уровень холестерина.
Важно! Немаловажную роль играет достаточное поступление в организм микроэлемента магния. Ученые выяснили, что недостаток магния нередко приводит к ишемии сердца, в том числе и инфаркту
Для профилактики заболеваний сердца выписывают препараты Магне-В6, Магнелис В6, Магникум и БАДы с микроэлементом.
Краткий прогноз
Из-за высокой смертности прогноз при инфаркте миокарда изначально неблагоприятный. Наибольшие шансы на выживаемость имеют люди с мелкоочаговым некрозом сердечной мышцы и правожелудочковым инфарктом. Такие больные в 80% случаев, при условии соблюдения всех рекомендаций по реабилитации, возвращаются к привычному темпу физической активности. Однако даже у них высок риск повторного инфаркта.
Сложно прогнозировать долгую жизнь при обширном поражении сердца, трансмуральном инфаркте и раннем появлении осложнений ввиду высокого риска смерти в первые дни от начала некроза. Пережившие такой приступ чаще всего страдают от сердечной недостаточности, оформляют инвалидность, постоянно принимают сердечные препараты и наблюдаются у кардиолога.
Метки: первая помощь сердце
Стадия развития и клиника типичных форм
Типичные виды ИМ все проходят аналогичные стадии развития. Все этапы прогрессирования инфаркта можно увидеть по характерным клиническим признакам. Каждый срок имеет свою длительность.
Период повреждения (начальная)
Это предынфарктное состояние, которое может длиться от нескольких часов до нескольких суток. Именно на этой стадии уменьшается кровоснабжение миокарда. Появляются кратковременные боли за грудиной и в области сердца.
В итоге учащаются приступы стенокардии, а боль во время этих приступов усиливается. Такое состояние является серьезным поводом для обращения к врачу. Специалист направит на ЭКГ и по его результатам сделает прогноз развития ситуации.
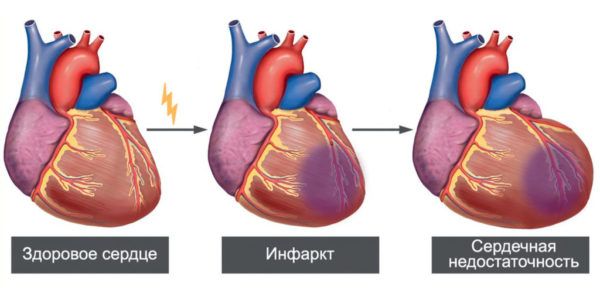
Острая
Острая стадия инфаркта миокарда может длиться от нескольких дней до двух недель. Часть тканей в этот период отмирает, другая часть – восстанавливается. В это время происходит некроз и размягчение тканей. В самом начале развивается острейшая стадия, характерными клиническими признаками которой являются: боль, холодный пот, чувство приближающейся смерти, одышка. В острый период боль проходит и становится не столь интенсивной. Клинические признаки острой стадии:

- одышка;
- головные боли;
- температура 37-38;
- снижается артериальное давление;
- нарушается сердечный ритм.
Температура возникает из-за интоксикации организма продуктами распада. В этот период начинает формироваться рубец. Именно на острой и острейшей стадии возникает большинство осложнений, которые способны привести к смерти пациента.
Подострая
Стадия длится около двух месяцев. Риски осложнений значительно уменьшаются. Боль возвращается в случае, если формируются новые участки ишемии. Но в целом самочувствие пациента улучшается, а рубец формируется и становится более плотным. Пониженное артериальное давление может сохраняться, в то время, как пульс нормализуется. Если до инфаркта у пациента наблюдалась гипертония, то давление постепенно снова будет повышаться.
На месте клеток, которые погибли появляется соединительная ткань. Если болезнь не осложнена дополнительными патологиями, то подострый период будет длиться 6-8 недель. В остальных случаях восстановление может затянуться. Это процесс индивидуальный.
Рубцовая (конечная)
В большинстве случаев длится по несколько лет, но фактически до конца жизни. Очаг некроза полностью зарастает соединительной тканью, а сердце привыкает работать в новых условиях.
Клинических признаков мало. Есть некоторые изменения на ЭКГ, но сам пациент симптомов не ощущает. В некоторых случаях могут возвращаться приступы стенокардии. Наиболее тяжелым осложнением на этой стадии считается хроническая сердечная недостаточность.
Диагностика инфаркта миокарда
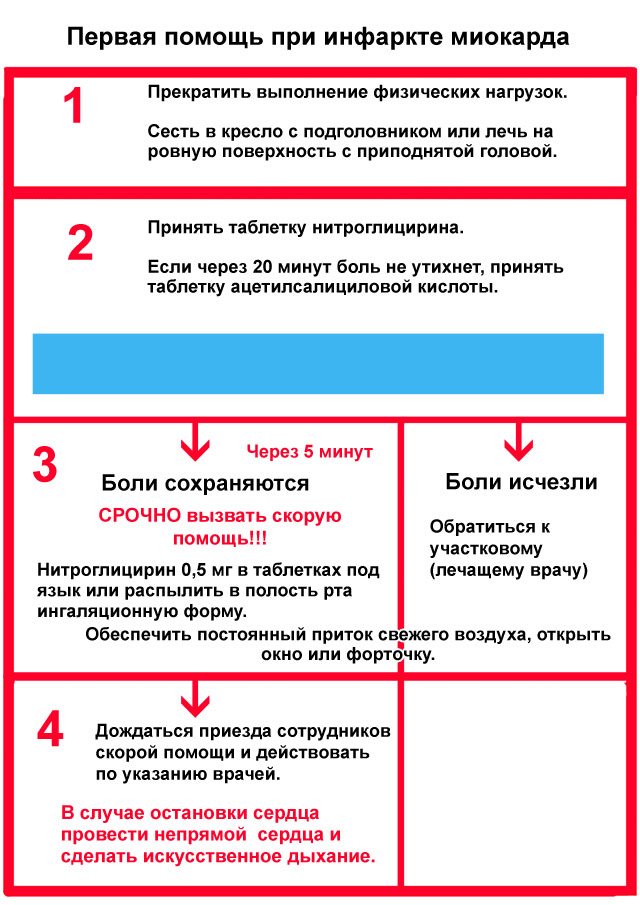
Обычно диагноз инфаркта не вызывает значительных трудностей. В первую очередь, необходимо тщательно выяснить жалобы больного, расспросить его о характере болевых ощущений, уточнить обстоятельства возникновения приступа и наличие эффекта от нитроглицерина.

При осмотре больного заметны бледность кожных покровов, признаки потливости, возможен цианоз (синюшность).
Немало информации дадут такие методы объективного исследования как пальпация (ощупывание) и аускультация (выслушивание). Так, при пальпации можно выявить:
- Пульсацию в области сердечной верхушки, прекордиальной зоне;
- Учащение пульса до 90 – 100 ударов в минуту;
При аускультации сердца характерными будут:
- Приглушение первого тона;
- Негромкий систолический шум на верхушке сердца;
- Возможен ритм галопа (появление третьего тона из-за дисфункции левого желудочка);
- Иногда выслушивается IV тон, что связано с растяжением мышцы пораженного желудочка либо с нарушением проведения импульса от предсердий;
- Возможно систолическое «кошачье мурлыканье» по причине возврата крови из левого желудочка в предсердие при патологии сосочковых мышц или растяжении полости желудочка.
У подавляющего числа страдающих крупноочаговой формой инфаркта миокарда наблюдается тенденция к понижению артериального давления, которое при благоприятных условиях может нормализоваться в последующие 2-3 недели.
Помимо физикальных, немаловажное значение имеют лабораторные методы диагностики ИМ. Так, в анализе крови возможны следующие изменения:
- Повышение уровня лейкоцитов (лейкоцитоз) – связано с появлением реактивного воспаления в очаге некроза миокарда, сохраняется около недели;
- Увеличение скорости оседания эритроцитов (СОЭ) – связано с увеличением концентрации в крови таких белков как фибриноген, иммуноглобулины и др.; максимум приходится на 8-12 день от начала заболевания, а приходят в норму цифры СОЭ через 3-4 недели;
- Появление так называемых «биохимических признаков воспаления» – повышение концентрации фибриногена, С-реактивного белка, серомукоида и др.;
- Появление биохимических маркеров некроза (гибели) кардиомиоцитов – клеточных компонентов, попадающих в кровоток при их разрушении (АСТ, АЛТ, ЛДГ, белок миоглобин, тропонины и другие).
Сложно переоценить значение электрокардиографии (ЭКГ) в диагностике инфаркта миокарда. Пожалуй, этот метод остается одним из важнейших. ЭКГ доступна, проста в проведении, может записываться даже на дому, а вместе с тем дает большой объем информации: указывает локализацию, глубину, распространенность инфаркта, наличие осложнений (например, аритмии). При развитии ишемии, целесообразно записывать ЭКГ неоднократно со сравнением и динамическим наблюдением.

таблица: частные формы инфаркта на ЭКГ
ЭКГ-признаки острой фазы некроза в сердце:
- наличие патологического зубца Q, который является основным признаком омертвения мышечной ткани;
- снижение величины зубца R вследствие падения сократительной функции желудочков и проводимости импульсов по нервным волокнам;
- куполообразное смещение интервала ST кверху от изолинии вследствие распространения очага инфаркта от субэндокардиальной зоны к субэпикардиальной (трансмуральное поражение);
- формирование зубца Т.
По типичным изменениям кардиограммы можно установить стадию развития некроза в сердце и достаточно точно определить его локализацию. Конечно, самостоятельно расшифровать данные кардиограммы, не имея медицинского образования, вряд ли получится, но врачи бригад скорой помощи, кардиологи и терапевты без труда установят не только наличие инфаркта, но и другие нарушения со стороны сердечной мышцы и проводимости.
Помимо перечисленных методов, для диагностики инфаркта миокарда используются эхокардиография (позволяет определить локальную сократимость сердечной мышцы), радиоизотопная сцинтиграфия, магнитно-резонансная и компьютерная томография (помогает оценить размеры сердца, его полостей, выявить внутрисердечные тромбы).
Проявления сердечного приступа
Признаки инфаркта миокарда у женщин существенно отличаются от таковых у мужчин. Обычно их выраженность менее интенсивная, часто встречаются атипичные формы. Врачи объясняют этот феномен тремя факторами:
- более высоким болевым порогом;
- более поздним возрастом возникновения (много сопутствующих заболеваний, маскирующих сердечный приступ);
- преимущественной блокировкой мелких сосудов, частичным перекрытием просвета артерий.
Существуют типичные, нетипичные формы инфаркта миокарда. Типичная (классическая) форма проявляется сильной, сдавливающей болью за грудиной. Она отдает в руку, плечо, челюсть, шею. Это именно те симптомы, которые у большинства людей ассоциируются с инфарктом миокарда.
Однако даже тут существуют различия между локализацией болевого синдрома у мужчин и женщин. У представительниц прекрасного пола боль гораздо реже ощущается в правой части грудины, гораздо чаще – в челюсти, шее, горле, плечах, левой лопатке. Для женщин характерно наличие большего количества областей боли, чем для мужчин.
Локализация инфарктных болей у женщин (3).
| Локализация боли | Частота, % |
|---|---|
| Центральная часть грудной клетки | 78 |
| Левая половина грудной клетки | 62,7 |
| Левая лопатка | 62,7 |
| Левое плечо | 61 |
| Левая рука | 52,5 |
| Шея | 45,2 |
| Челюсть | 39 |
| Правое плечо | 35,6 |
| Правая половина грудной клетки | 33,9 |
| Горло | 33,9 |
| Верхняя часть живота | 32,2 |
| Правая рука | 28,8 |
| Зубы | 18,6 |
Кроме грудной боли, характерные симптомы инфаркта у женщин включают (6):
- неожиданную слабость, которая длится несколько дней, или появляется внезапно, резко;
- нарушения сна;
- беспокойство, чувство приближающейся смерти;
- головокружение;
- одышку;
- тошноту;
- несварение желудка или дискомфорт, напоминающий вздутие;
- головную боль.
Женщинам необходимо обратить внимание на атипичные формы заболевания сердца. Атипичные формы отличаются от классических менее выраженной грудной болью вплоть до ее отсутствия, наличием проявлений, напоминающих другие заболевания
К ним предрасположены люди, имеющие сахарный диабет, почечную недостаточность, слабоумие.
Существует 6 атипичных форм:
- Аритмическая. Протекает без выраженного болевого синдрома (он может отсутствовать), но с учащенным сердцебиением, различными нарушениями сердечного ритма, обмороками.
- Церебральная. Симптомы инфаркта удачно маскируются под инсульт. Сердечный приступ проявляется внезапным обмороком, нарушением ясности мышления, координации, памяти, зрения, головной болью, головокружением, у пожилых людей – психозом. Данная форма характерна для женщин с заболеваниями сосудов головного мозга.
- Периферическая. Загрудинная боль отсутствует, однако чувство дискомфорта или боли ощущается в лопатке, руке или плече.
- Астматическая. Своим течением напоминает бронхиальную астму. Основной симптом – одышка. Сердечные боли или слабо выражены, или отсутствуют. Распространена среди пожилых женщин с длительной историей гипертонической болезни, ишемической болезнью сердца, хронической почечной недостаточностью, а также пациентов, перенесших инфаркт миокарда.
- Безболевая. Специфические признаки инфаркта (прежде всего грудная боль) маловыраженные или отсутствуют. Женщина может жаловаться на внезапную слабость, нарушения сна, расстройство пищеварения. Такой инфаркт часто переносится на ногах. Чаще других бессимптомную форму имеют пожилые люди, больные сахарным диабетом, алкоголики или женщины, принимающие обезболивающие препараты.
- Абдоминальная. По своим проявлениям напоминает острый панкреатит. Встречается редко (2 % случаев). Ее симптомы – боли в верхней части живота, тошнота, рвота, реже понос. Если попросить больную указать на локализацию болевых ощущений, она указывает на нижнюю часть грудины.
Сердечный приступ у женщин старше 50 лет, пожилого возраста протекает гораздо тяжелее, чем у мужчин. Течение болезни усугубляют возрастные заболевания. Кроме перечисленных симптомов, для пожилых характерны:
- очень резкая грудная боль;
- усиленное или нерегулярное сердцебиение («сердце пытается выскочить из груди»);
- холодный пот.
Лечение
Проходит под полным контролем кардиолога. На ранней стадии применяются тромболитики, если имеет место эмболия (образование тромбов). В первые 6 часов это действие может предотвратить прогрессирование патологического процесса.
При поступлении, в качестве первой помощи, назначают Нитроглицерин для купирования болевого синдрома, также опиоидные или ненаркотические средства. Эпинефрин, Адреналин.
По мере необходимости назначаются бета-блокаторы, антагонисты кальция и спазмолитики.
В процессе дальнейшего лечения применяются кардиопротекторы. Для нормализации метаболических процессов в сердечной мышце.
Если имеет место порок развития органа, необходимо оперативное вмешательство. Повторный эпизод, рецидив — вопрос времени. Требуется баллонирование, стентирование коронарных артерий или протезирование клапанов. Это первоочередная мера.


Атеросклероз, сопряженный с нарушением липидного обмена купируется статинами. Аторис в качестве основного. При кальцификации бляшек необходимо хирургическое вмешательство по удалению скопления липидов.
Продолжительность терапии — вся жизнь. От качества зависит степень компенсации. Полного восстановления добиться удается только при ранней помощи и незначительной площади поражения.