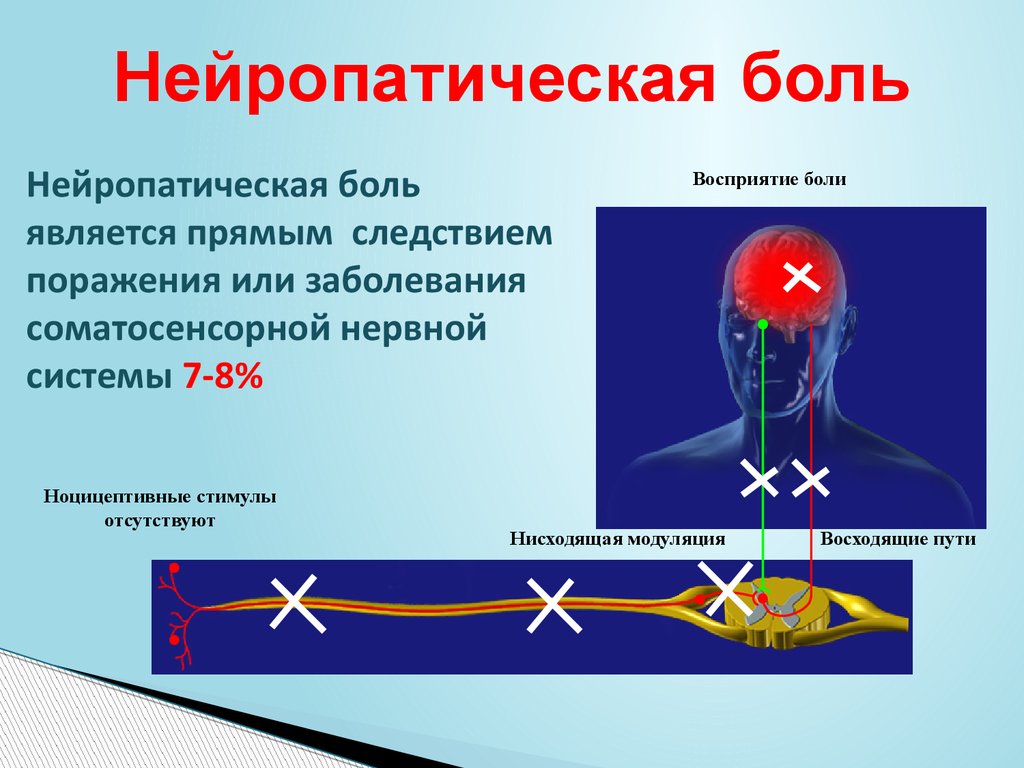
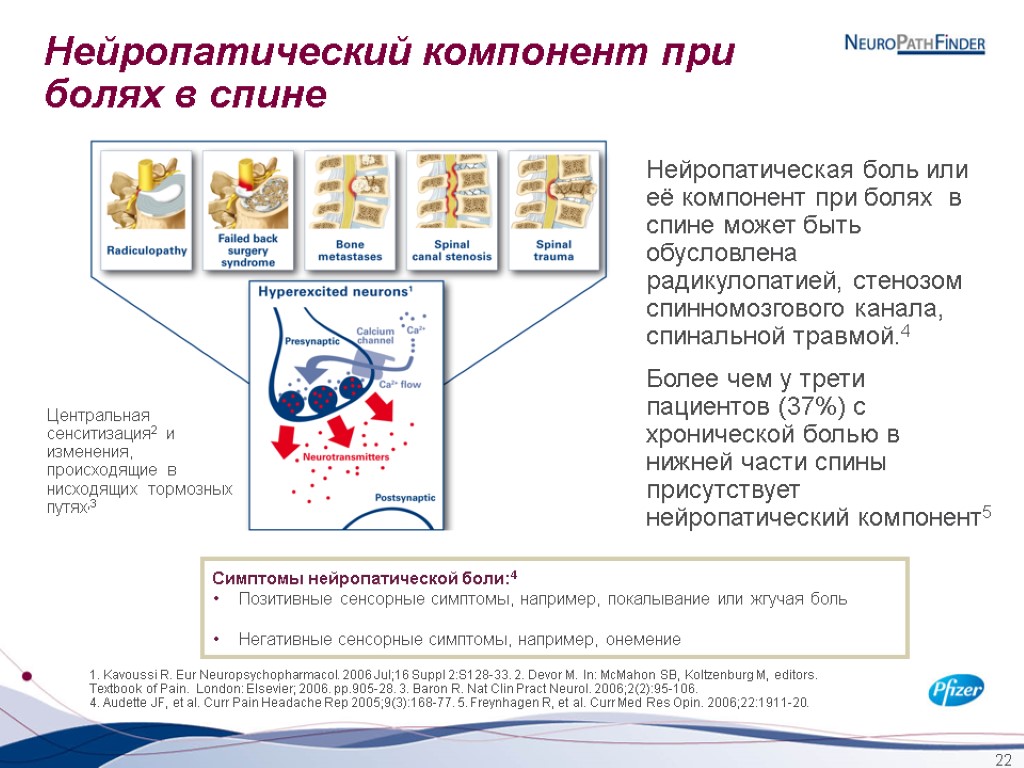
Боль основанная на поражении нервной системы
Но существует совершенно другая боль. Пациент не может объяснить ни её происхождение, ни источник её возникновения. Не может описать свои ощущения врачу.Она становится мучительной, нарушает нормальный ритм жизни человека, действует на его психику. От боли не помогают обезболивающие средства.
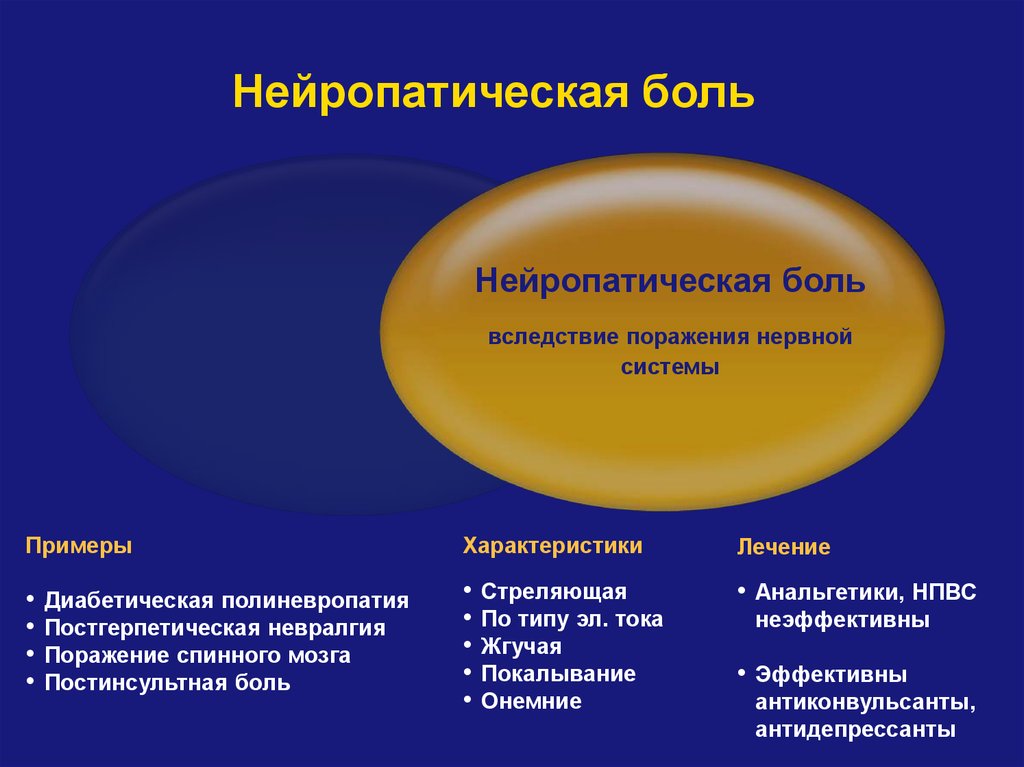
Такая боль называется нейропатическая. Она связана с поражением нервов и встречается у каждого 7 больного из ста. Эта боль обусловлена поражением и центральной нервной системы и периферической.
Виды и классификация нейропатической боли у взрослых и детей
- В пальцах рук и ног пациент замечает покалывание или жжение, или несильные, но постоянные боли. Такие боли снимаются анальгетиками. Боли затихают, или уменьшается их интенсивность, но затем появляются вновь. Пациент замечает усиление болей в покое, во время сна.
- Вторая разновидность нейропатической боли – острые, непродолжительные боли. Они появляются в пальцах, стопах, голенях, а через 1-2 секунды появляются в другом месте.
- Стягивающая и сдавливающая боль в стопах и голенях трудно поддаётся лечению. К ней часто присоединяются другие виды боли, поэтому состояние больного резко ухудшается.
- Больной ощущает чувство холода, даже обморожения в конечностях.
- Повышенная чувствительность к прикосновениям. Лёгкое прикосновение к любому участку кожи вызывает у человека боль. При этом виде болей пациент носит лёгкие перчатки даже летом. А на ночь надевает носки, чтобы одеялом не задеть стопы, иначе от боли будет нарушен сон.
Основные симптомы проявления нейропатической боли
Нейропатичесая боль – хронический вариант боли, самый тяжёлый и мучительный.
Как и в следствии чего возникают данные боли
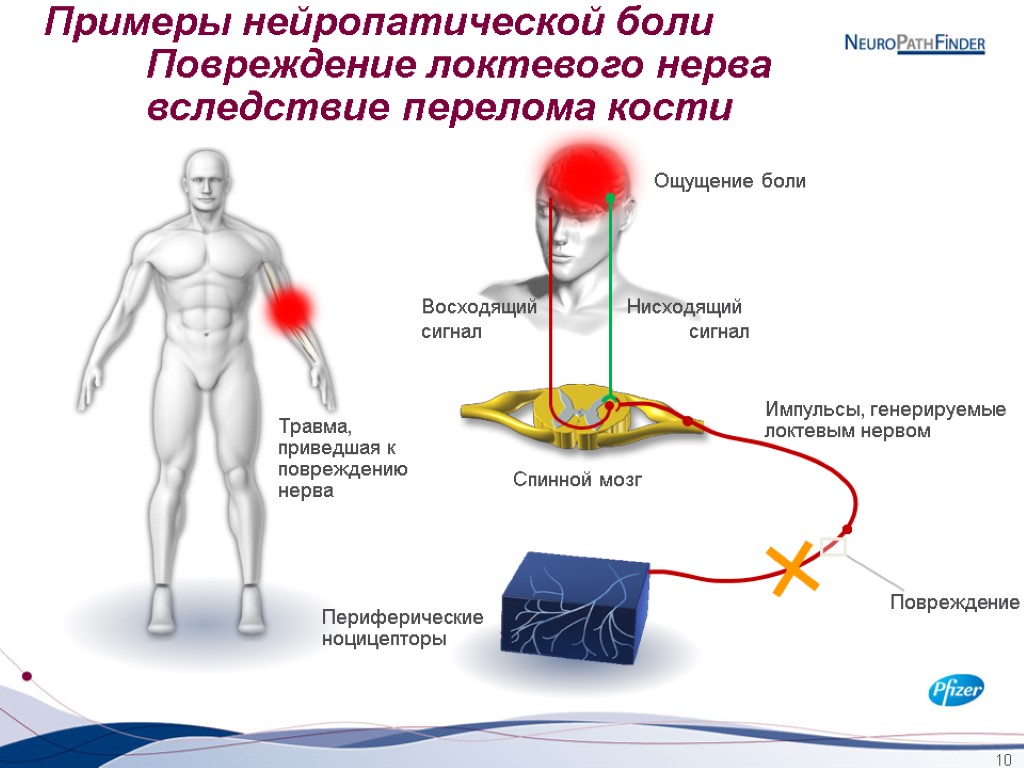
Такая боль, появляется вследствие повреждения нервов. Здоровые нервы посылают в головной мозг сигнал опасности.
Если босая нога наступила на острый предмет, то в мозг поступает сигнал и человек ощущает боль. Это нормальная реакция организма на сильное раздражение.
Но если повреждены нервы, то они начинают посылать в головной мозг сигналы опасности от незначительного прикосновения.
Люди с такой болью не могут хорошо спать. Они теряют трудоспособность, надежду на избавление от боли, становятся замкнутыми, развивается депрессия.
Синдромы, при которых бывают нейропатические боли у наблюдавшихся
Врач объясняет пациенту, что при наличии таких болей, нет возможности снять их анальгетиками. Нужно лечить основное заболевание, вызвавшее поражение нервов.
Обследование и диагностика нейропатических болевых ощущений
Врач внимательно выслушивает больного, его жалобы и описание болей. Осматривает пациента и соотносит локализацию болей с топографией нервной системы.
Узнайте чем вызвана зубная боль и как обезболивающие при беременности влияют на ребёнка.
Если у вас возникла острая боль под правой лопаткой, прочитайте эту статью, причина боли может оказаться весьма неожиданной.
Если вы стали замечать, что у вас болит ниже поясницы справа, то прочитав статью http://med-atlas.ru/spina/bolit-pojasnica.html вы найдете решение этой проблемы.
Методы лечения нейропатической боли
Со стороны пациента требуется детальное описание своих болей. Нужно обсудить с врачом вопросы о длительности лечения, эффективности и побочных явлениях препаратов.
Необходимо изучить методики релаксации. Пациент составляет программу занятий, состоящую из легких физических упражнений.
Семья и друзья должны окружить заботой больного и оказать ему посильную помощь.
В процессе лечения больного с нейропатическими болями необходимо учесть особенности психологического состояния, оценить степень запущенности основного заболевания, оценить сон и аппетит.
Длительно текущие боли неизменно меняют психологическое состояние человека, ухудшается качество жизни.
Многим пациентам приходится поменять двух или трех специалистов, пока они получат адекватную помощь.
В лечении важен комплексный подход.
При нейропатической боли лечение нельзя затягивать. Для точного диагноза необходимо обратиться к психологу, психиатру, невропатологу, мануальному терапевту, нейрохирургу и к участковому терапевту. Вовремя назначенное лечение значительно уменьшит боли, а в ряде случаев и вовсе их устранит.
Отличие невроза от истинной болезни сердца
Фактически сердечный невроз является частным проявлением общего невротического статуса организма, который может быть вызван частыми стрессами или слишком напряжённым жизненным ритмом. Его вызывают сбои в высшей нервной деятельности, и, в первую очередь, неврастения, при которой нарушается нервный тонус. В результате этого у человека любая невротическая реакция заканчивается учащённым сердцебиением.
Страдающие сердечным неврозом люди ощущают удары сердца, которые обычные люди не воспринимают
Как только человек успокаивается, переключая внимание на приятные или нейтральные темы, то тяжесть на сердце при неврозе исчезает
Сердечная боль при неврозе возникает лишь из-за беспокойства о предполагаемых нарушениях в работе этого органа и никаких прочих объективных причин для такой боли просто нет. Ведь проводящая система, миокард и магистральные сосуды не имеют изъянов и полностью функциональны.
Однако пребывающий постоянно в состоянии тревоги человек ощущает вполне реальные боли в сердце. От этого он становится невыносимо мнительным, по кругу ходит по врачам, требует проведения бесконечных повторных обследований, но не верит в настоящую причину своего недомогания. Благодаря этому кардионевроз сам себя подстёгивает: почему при неврозе болит сердце неясно, а значит, есть ещё больше оснований для усиливающегося беспокойства. Постепенно может развиться пограничное навязчивое психологическое состояние, проявляющееся уже не только одной сердечной болью, но и массой прочих симптомов.
Характерное поведение таких пациентов сразу же обращает на себя внимание, что упрощает задачу, как отличить невроз от болезни сердца:

- Человек полностью погружается в себя и своё якобы болезненное состояние.
- Поглощённый собой, он остаётся равнодушным ко всему окружающему, в том числе проблемам своих близких людей. Зато собственное состояние он описывает врачу тщательно и очень подробно, словно смакуя, перечисляет детально все свои ощущения, их время проявления и характер.
- Чаще всего пациент жалуется на упадок сил, апатию, неспособность сосредоточиться для выполнения скрупулёзной работы, требующей точности и внимания, проявляет плаксивость.
- Характерной жалобой при неврозе является нарушение сна. Бессонница лишь усиливает жалобы, особенно если при усиленной попытке уснуть больной и правда начинает испытывать болевой приступ в сердце. А возникающий недостаток сна делает человека ещё более слабым и беспокойным.
Актуальность проблемы
Хронический болевой синдром является актуальной проблемой современной медицины, что обусловлено, прежде всего, его высокой распространенностью и сложностями в лечении. Первое подтверждено результатами масштабных эпидемиологических исследований, проведенных в различных развитых странах. При этом распространенность хронической боли одинакова высока по всему земному шару. Так, в рамках опроса, посвященного этой проблеме, проведенного в Австралии на выборке в более 500 взрослых лиц, распространенность хронической боли составила 17,1% среди мужчин и 20% — среди женщин (Blyth F.M. et al., 2001). Подобное исследование, но уже на выборке в 46 394 добровольцев, жителей Европы, продемонстрировало схожие цифры. Распространенность хронической боли колебалась в пределах 12–30%. Причем наибольшей доля лиц с хронической болью была в Норвегии, Италии и ближайшего соседа Украины — Польше
Важно отметить, что боль ограничивала практически все виды повседневной деятельности обследуемых. В большей степени это касалось сна, физических упражнений, работы по дому и ходьбы, в меньшей степени — поддержания семейных отношений, социальной активности, а также сексуальных отношений (Breivik H
et al., 2006) (рисунок).
Рисунок
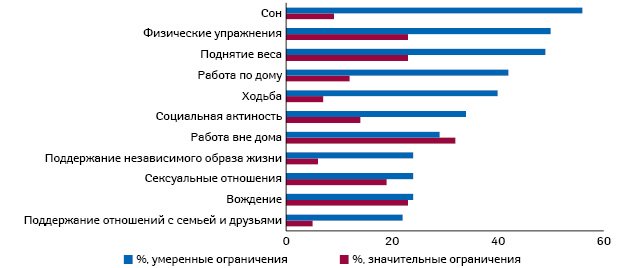
Ограничения, накладываемые хронической болью (модифицировано по: Breivik H. et al., 2006)
Проблема успешного менеджмента боли неразрывно связана с ее генезом. Всемирная организация здравоохранения в своих рекомендациях для клинических руководств отмечает, что в рамках классификации боли следует указывать такие диагностические особенности (WHO, 2008):
- ноцицептивная боль (включая соматическую, висцеральную и костномышечную);
- нейропатическая боль;
- эпизодическая боль;
- злокачественная или незлокачественная боль;
- острая или хроническая боль;
- боль в покое или в движении;
- смешанная боль (ноцицептивный и нейропатический компонент вместе).
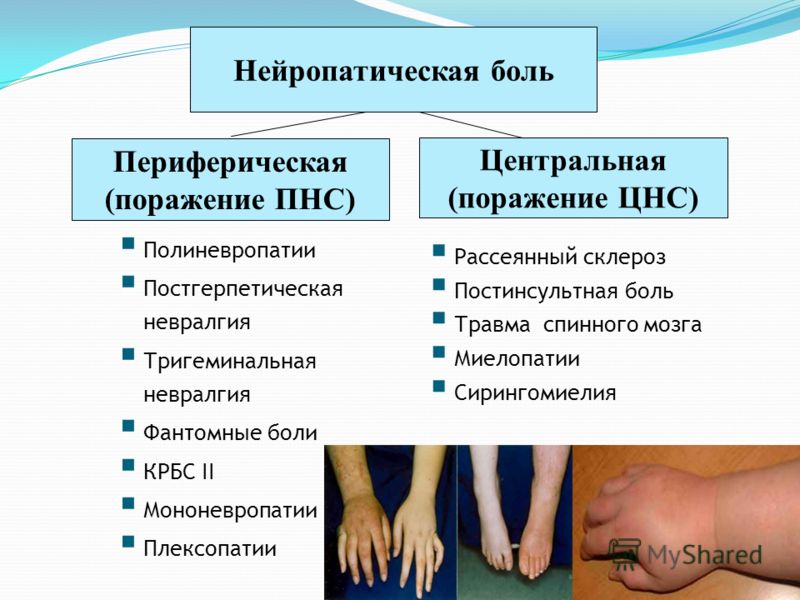
Ноцицептическая боль связана с повреждением тканей, развитием воспаления, активацией ноцицептивных рецепторов и прямой реакцией специфических центров в головном мозгу, например в таламусе и гипоталамусе (Hsieh J.-C. et al., 1995). Одной из наиболее частых причин ноцицептивной боли является остеоартрит. Механизм нейропатической боли иной. В нем главную роль играет первичное повреждение нервной ткани. Согласно определению Международной ассоциации по изучению боли (International Association for the Study of Pain), «нейропатическая боль инициируется или является следствием первичного повреждения или дисфункции нервной системы» (Merskey H. et al., 2002). В зависимости от локализации изменений выделяют периферическую и центральную нейропатическую боль. К первому типу можно отнести болевую диабетическую нейропатию, являющуюся сравнительно частым осложнением основного заболевания вследствие повреждения периферических нервов (в основном нижних конечностей), постгерпетическую невралгию и многие другие виды повреждений. К нейропатической боли центрального генеза следует относить, например, постинсультную боль или боль, связанную с рассеянным склерозом, то есть те виды боли, которые связаны с прямым повреждением или дисфункцией нервной ткани в центральной нервной системе.
Клинические проявления
Нейропатические боли, как правило, имеют хроническое течение.
Для субъективной характеристики НБ больные используют такие определения, как жгучая, колющая, стреляющая, режущая. Для этих болей характерен комплекс специфических сенсорных расстройств, которые можно разделить на две группы. С одной стороны, это позитивные спонтанные (спонтанная боль, дизестезии, парестезии) и вызванные (аллодиния, гипералгезия, гиперестезия, гиперпатия) симптомы, с другой – негативные (гипестезия, гипалгезия) симптомы выпадения функции поврежденных структур. Для НБ характерна комбинация позитивных и негативных симптомов, меняющаяся у одного и того же больного в течение заболевания.
Очень характерным для нейропатического вида боли является феномен аллодинии – появление боли в ответ на стимул, который у здоровых людей ее не вызывает. В таких случаях больные испытывают сильные боли при малейшем прикосновении, иногда даже при дуновении ветра.
Различают температурную и механическую аллодинию. Механическая подразделяется на статическую, которая появляется при давлении на фиксированную точку кожного покрова, и динамическую, возникающую при движущихся стимулах (раздражение кожи кисточкой или пальцем).
При гипералгезии чувствительность к болевому стимулу оказывается значительно выше, чем ожидается в норме. При гиперпатии субъективный ответ как на болевой, так и на неболевой стимулы является чрезмерным и часто сохраняется в течение долгого времени после прекращения раздражения. Чувства щекотания, безболезненного покалывания и другие подобные ощущения относятся к парестезиям; если эти ощущения причиняют боль, их называют дизестезиями. Типичный пример НБ – феномен невралгии (тригеминальная, постгерпетическая). Одним из характерных симптомов НБ является каузалгия – интенсивная упорная жгучая боль, нередко носящая ланцинирующий характер, сочетающаяся с аллодинией и гиперпатией и часто сопровождающаяся сосудистыми и трофическими нарушениями. Сочетание жгучей боли с выраженными трофическими расстройствами, а также эффективность в части случаев симпатических блокад послужили поводом для предположения об участии в формировании этой боли симпатической нервной системы. Такую боль называют также симпатически поддерживаемой болью.
Клиническими признаками НБ являются:
— отсутствие причины для прямого раздражения ноцицепторов на периферии (травмы, воспаления, ишемии);
— персистирующий, длительный характер боли;
— неэффективность анальгетиков для купирования боли;
— локализация боли в зоне сенсорного дефекта, соответствующего поражению какого-либо отдела нервной системы;
— наличие стимулозависимых болевых феноменов – аллодинии, гипералгезии, гиперестезии, гиперпатии;
— сочетание с вегетативными расстройствами в области боли в виде снижения кровотока, гипер- или гипогидроза и т.д.;
— сочетание с моторными расстройствами;
— частое ухудшение самочувствия по ночам.
В жалобах пациентов патогномоничными дескрипторами боли считаются следующие определения: жгучая, стреляющая, дергающая, режущая или сравнимая с ощущением прохождения электрического тока.
Для НБ характерны коморбидные расстройства, в частности, нарушения сна, расстройства настроения в виде симптомов депрессии и тревоги. Распространенность депрессивных и тревожных расстройств у пациентов с НБ значительно выше, чем в общей популяции. У больных с сочетанием хронической боли и депрессии качество жизни хуже, а интенсивность боли выше. Тревога также является частым коморбидным состоянием при НБ. Пациенты с хронической болью обычно испытывают тревогу как результат стресса от жизни с болью. Боль может вызывать изменения уровня тревоги, а повышенная тревога способна усилить восприятие боли.
Причины
Нейропатическая боль центрального генеза наблюдается при повреждениях спинного мозга, рассеянном склерозе, иногда при инсультах. Кроме диабета, самыми частыми причинами болей при периферической нейропатии являются герпесвирусная инфекция, ВИЧ-ассоциированная нейропатия, недостаток некоторых питательных веществ, действие токсинов, паранеопластический синдром, расстройства иммунной системы, травмы нервных стволов. Периферическая полинейропатия — самый частый симптом при болезни Фабри. Нейропатическая боль часто встречается при онкологических заболеваниях; она вызывается прямым воздействием опухоли на периферические нервы (например, путём сдавления) или как побочный эффект химиотерапии, лучевой терапии или хирургического вмешательства.
Что такое нейропатическая боль?
Боль разделяют на два типа – ноцицептивную и нейропатическую боль.
Ноцицептивная боль – это тип боли, которая бывает у каждого человека в какой-то момент жизни. Она вызвана фактическим или потенциальным повреждением тканей. Ноцицептивная боль может быть вызвана ожогом, травмой, давлением вне тела или давлением внутри тела (например, вследствие опухоли). Мы чувствуем боль в этих ситуациях потому, что в результате травмы активируются или повреждаются крошечные нервные окончания, а через нервы посылаются сообщения о боли в мозг.
Ноцицептивная боль, как правило, острая. Ее можно облегчить применением традиционных обезболивающих препаратов (как парацетамол) и противовоспалительных обезболивающих препаратов (как кодеин и морфин).
Нейропатическая боль вызвана проблемой с одним или несколькими нервами. Функции нерва нарушаются так, что он посылает сообщение о боли в мозг. Нейропатическую боль часто описывают, как обжигающую, колющую, стреляющую или напоминающую поражение электрическим током.
Традиционные болеутоляющие средства менее вероятно эффективны при нейропатической боли, чем при ноцицептивной боли. Однако другие виды лекарств часто хорошо облегчают этот вид боли.
Что вызывает нейропатическую боль?
Различные заболевания могут повлиять на нервы и могут вызвать нейропатическую боль как одну из особенностей состояния. К ним относятся следующие: 1) невралгия тройничного нерва, 2) постгерпетическая невралгия, 3) диабетическая нейропатия – нервное расстройство, которое развивается у некоторых людей с диабетом, 4) фантомная боль после ампутации, 5) множественный склероз, 6) боли после химиотерапии, 7) ВИЧ-инфекция, 8) алкоголизм, 9) рак, 10) атипичная лицевая боль, 11) различные другие необычные нервные расстройства.
Примечание: Человек может иметь в одно и то же время ноцицептивную и нейропатическую боль. Например, при некоторых видах рака может развиться ноцицептивная боль и нейропатическая боль.
Причины болезни
Поскольку нейропатическая боль возникает без влияния каких-либо внешних факторов, то и причины следует искать в самом организме человека. Медики выделяют несколько болезней и инфекций, которые могут стать причинами возникновения такого заболевания. Среди них:
 Этиология нейропатической боли
Этиология нейропатической боли
- поражение нервов при диабете. Развивается при повышенном содержании сахара в кровяном русле. Половина людей, которые подвержены диабету, страдают от нейропатической боли. У них она обычно проявляется чувством покалывания и жжения в стопах. Неприятные ощущения усиливаются во время сна или же при ношении тесной обуви;
- герпесное высыпание. Боль обычно появляется после опоясывающего лишая. Наблюдается чаще всего у лиц пожилого возраста. Продолжительность — до трех месяцев. Характеризуется сильным дискомфортом и повышением чувствительности в месте, где было высыпание, нарушениями сна. Также иногда возникает болевой синдром при прикосновении к телу одежды или постельного белья;
- различные травмы спинного мозга. Часто такие повреждения влекут за собой поражение нервов в спинном мозге, и напрямую имеют отношение к такому виду боли. Патологический процесс сопровождается покалываниями по всему телу;
- инсульт. Нейропатическая боль может проявиться спустя несколько лет после перенесенного приступа. Больные обычно чувствуют постоянный холод рук. Причиной возникновения является поражение нервов мозга;
- хирургическое вмешательство. Чувство покалывания и онемения в месте локализации шва постоянно тревожит таких людей;
- травмы спины. В этом случае такое патологическое состояние проявляется в виде простреливающего болевого синдрома от поясницы до стоп;
- поражение локтевых суставных сочленений. Нейропатическая боль в локтях является профессиональной болезнью людей, которые на работе вынуждены часто упираться на локти или держать руки на весу;
- радиация;
- ВИЧ.
Ноцицептивная боль
Ноцицептивная боль – болевой синдром, возникающий при воздействии болевых стимулов, воздействующих на рецепторы боли. Например, такой вид болей наблюдается при разнообразных воспалительных процессах, травматических повреждениях, ушибах, отёке тканей и органов, растяжениях и разрывах тканей.
При снижении кровообращении в органе, гипоксии, дисметаболических сдвигах в окружающих тканях также имеет место ноцицептивная боль. Как правило, ноцицептивная боль может быть чётко локализована. Боль может иррадиировать, то есть отдавать в другие места.
Ноцицептивная боль наблюдается при различных воспалительных заболеваниях суставов (артриты, артрозы), мышц, связочного аппарата, спазме мышцы, в послеоперационном периоде. Перечисленные разновидности болей относят к соматической боли.
Если болевые импульсы исходят со стороны внутренних органов (сердце, желудочно – кишечный тракт), то такая боль носит название висцеральной. При этом само нервное волокно не повреждается, а боль воспринимается чувствительным нейроном, на который действуют повреждающие факторы. Примерами висцеральной ноцицептивной боли могут быть боли в горле, боли при обострении язвенной болезни, боли при желчной и почечной коликах, болевой синдром при недостаточном кровообращении в поражённой конечности.
Механизм развития ноцицептивной боли связан с тем, что вследствие повреждения клеток и тканей, образуется большое количество особых веществ (болевых медиаторов), которые и вызывают тягостное неприятное ощущение, называемое болью. К этим биологическим субстанциям относят брадикинин, простагландины, гистамин и ацетилхолин. Кроме того, при воспалении в патологический очаг устремляются защитные клетки крови лейкоцитарного ряда (лейкоциты, лимфоциты), дополнительно выделяющие в окружающие ткани факторы воспаления. Это способствует ещё большей болевой реакции и степени боли.
Жалобы больных при ноцицептивной боли носят характер режущей, давящей, стреляющей боли. Часто эта боль воспринимается как пульсирующая, сжимающая, колющая, ноющая, пилящая. После прекращения патологического воздействия, приведшего к боли, болевые ощущения имеют тенденцию к быстрому угасанию и купированию. Интенсивность боли может увеличиваться при движениях, поворотах, нарушении положения тела. И наоборот, как правило, болевой синдром (при ноцицептивной боли) несколько уменьшается в покое (не всегда).
Другой разновидностью болевого синдрома является нейропатическая боль.
Клинические проявления
Нейропатические боли, как правило, имеют хроническое течение.
Для субъективной характеристики НБ больные используют такие определения, как жгучая, колющая, стреляющая, режущая. Для этих болей характерен комплекс специфических сенсорных расстройств, которые можно разделить на две группы. С одной стороны, это позитивные спонтанные (спонтанная боль, дизестезии, парестезии) и вызванные (аллодиния, гипералгезия, гиперестезия, гиперпатия) симптомы, с другой – негативные (гипестезия, гипалгезия) симптомы выпадения функции поврежденных структур. Для НБ характерна комбинация позитивных и негативных симптомов, меняющаяся у одного и того же больного в течение заболевания.
Очень характерным для нейропатического вида боли является феномен аллодинии – появление боли в ответ на стимул, который у здоровых людей ее не вызывает. В таких случаях больные испытывают сильные боли при малейшем прикосновении, иногда даже при дуновении ветра.
Различают температурную и механическую аллодинию. Механическая подразделяется на статическую, которая появляется при давлении на фиксированную точку кожного покрова, и динамическую, возникающую при движущихся стимулах (раздражение кожи кисточкой или пальцем).
При гипералгезии чувствительность к болевому стимулу оказывается значительно выше, чем ожидается в норме. При гиперпатии субъективный ответ как на болевой, так и на неболевой стимулы является чрезмерным и часто сохраняется в течение долгого времени после прекращения раздражения. Чувства щекотания, безболезненного покалывания и другие подобные ощущения относятся к парестезиям; если эти ощущения причиняют боль, их называют дизестезиями. Типичный пример НБ – феномен невралгии (тригеминальная, постгерпетическая). Одним из характерных симптомов НБ является каузалгия – интенсивная упорная жгучая боль, нередко носящая ланцинирующий характер, сочетающаяся с аллодинией и гиперпатией и часто сопровождающаяся сосудистыми и трофическими нарушениями. Сочетание жгучей боли с выраженными трофическими расстройствами, а также эффективность в части случаев симпатических блокад послужили поводом для предположения об участии в формировании этой боли симпатической нервной системы. Такую боль называют также симпатически поддерживаемой болью.
Клиническими признаками НБ являются:
— отсутствие причины для прямого раздражения ноцицепторов на периферии (травмы, воспаления, ишемии);
— персистирующий, длительный характер боли;
— неэффективность анальгетиков для купирования боли;
— локализация боли в зоне сенсорного дефекта, соответствующего поражению какого-либо отдела нервной системы;
— наличие стимулозависимых болевых феноменов – аллодинии, гипералгезии, гиперестезии, гиперпатии;
— сочетание с вегетативными расстройствами в области боли в виде снижения кровотока, гипер- или гипогидроза и т.д.;
— сочетание с моторными расстройствами;
— частое ухудшение самочувствия по ночам.
В жалобах пациентов патогномоничными дескрипторами боли считаются следующие определения: жгучая, стреляющая, дергающая, режущая или сравнимая с ощущением прохождения электрического тока.
Для НБ характерны коморбидные расстройства, в частности, нарушения сна, расстройства настроения в виде симптомов депрессии и тревоги. Распространенность депрессивных и тревожных расстройств у пациентов с НБ значительно выше, чем в общей популяции. У больных с сочетанием хронической боли и депрессии качество жизни хуже, а интенсивность боли выше. Тревога также является частым коморбидным состоянием при НБ. Пациенты с хронической болью обычно испытывают тревогу как результат стресса от жизни с болью. Боль может вызывать изменения уровня тревоги, а повышенная тревога способна усилить восприятие боли.