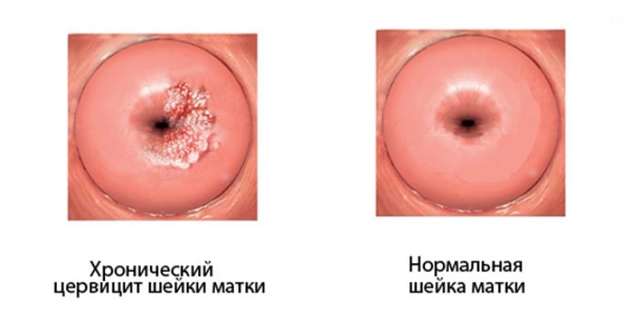
Профилактические меры
Многие гинекологические заболевания протекают в скрытой форме, поэтому единственной эффективной профилактикой является ежегодный поход к гинекологу. Не следует игнорировать даже малейший дискомфорт в области живота, поясницы.
Избегайте случайных половых связей. По статистике вероятность заражения ВПЧ выше при частой смене сексуальных партнеров. Стремитесь к постоянным моногамным отношениям. Если беременность не стоит в ближайших планах, то обязательно подберите совместно с врачом оптимальный метод контрацепции.
Своевременно и до конца пролечивайте заболевания мочеполовой системы. При выявлении опущения матки выполняйте комплекс упражнений для укрепления мышц малого таза.
При наступлении климакса обратитесь к гинекологу за подбором заместительной гормональной терапии.
После родов не игнорируйте рекомендуемые посещения врача, особенно если были травмы и разрывы. Старайтесь поддерживать высокий уровень сопротивляемости иммунной системы.
Каковы разновидности патологии и их симптомы?
В зависимости от того, какие части поражаются во время этого заболевания, его можно разделить на два вида:
- эндоцервицит — воспалительные процессы наблюдаются непосредственно в цервикальном канале;
- экзоцервицит — очаг заболевания концентрируется на влагалищной части шейки матки.
По характеру протекания выделяют также два вида:
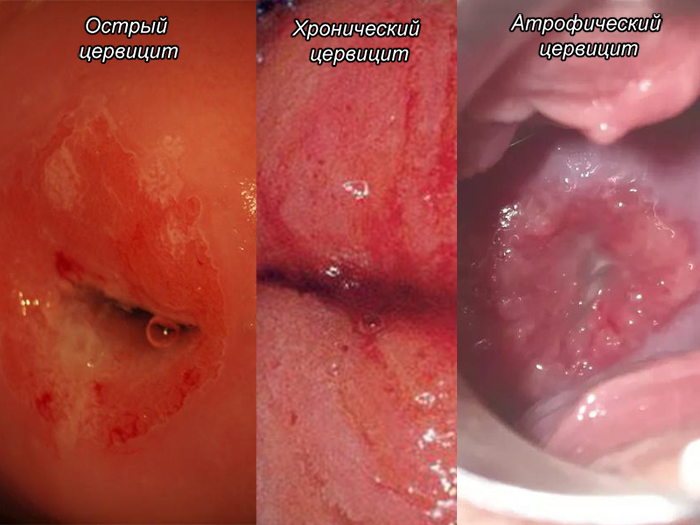
1. Острый — характеризуется сильным воспалением шейки, а именно желез, расположенных в цервикальном канале. Очень редко при этой форме заболевания поражается эпителий шейки. Главными причинами возникновения острого цервицита являются:
- стрептококки;
- гонококки;
- стафилококки.
Симптомы заболевания:
- обильные выделения из влагалища, которые не бывают без наличия в них гноя;
- высокая температура тела;
- тупые боли в области поясницы и внизу живота;
- постоянное желание сходить в туалет;
- болезненные ощущения во время мочеиспускания;
- во время полового акта часто возникают сильные боли в области как внешних, так и внутренних половых органов.
Определить наличие именно этой формы заболевания помогает осмотр гинеколога и мазки из влагалища. Благодаря им удается определить возбудителя инфекции.
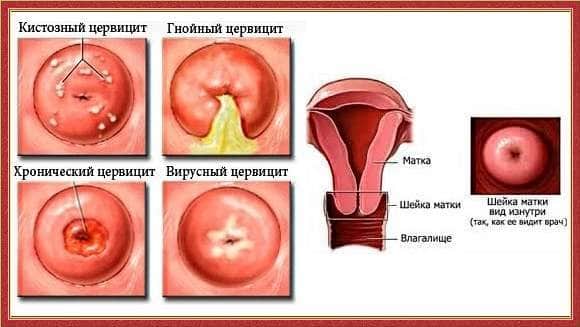
2. Хронический — возникает в результате грибковых, вирусных и бактериальных инфекций. Частыми предшественниками подобного заболевания являются:
- несоблюдение правил гигиены;
- беспорядочные половые связи;
- значительное опущение шейки в само влагалище;
- неправильное использование средств контрацепции.
Симптомами этой формы цервицита являются:
- небольшое количество выделений мутного цвета;
- редко в выделениях может быть гной;
- опухание шейки и сильное ее покраснение;
- постоянные неприятные ощущения ниже пупка, а также после завершения полового акта;
- нарушение принципа мочеиспускания.
Для диагностирования этой формы цервицита обязательно используют специальные гинекологические зеркала, а также колькоскоп, который позволяет максимально конкретно рассмотреть шейку матки. Также для диагностики в обязательном порядке назначают анализы крови, мочи и прохождение УЗИ, чтобы определить состояние органов малого таза.
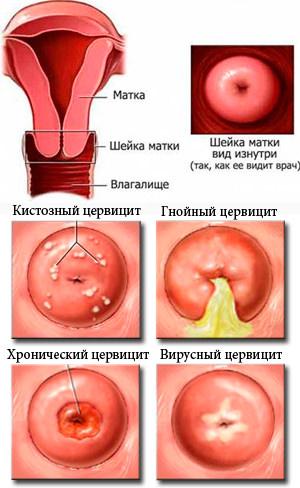
Как уже было сказано ранее, различные микроорганизмы и бактерии могут вызывать цервицит. В зависимости от каждого конкретного возбудителя, данное заболевание подразделяется на несколько видов:
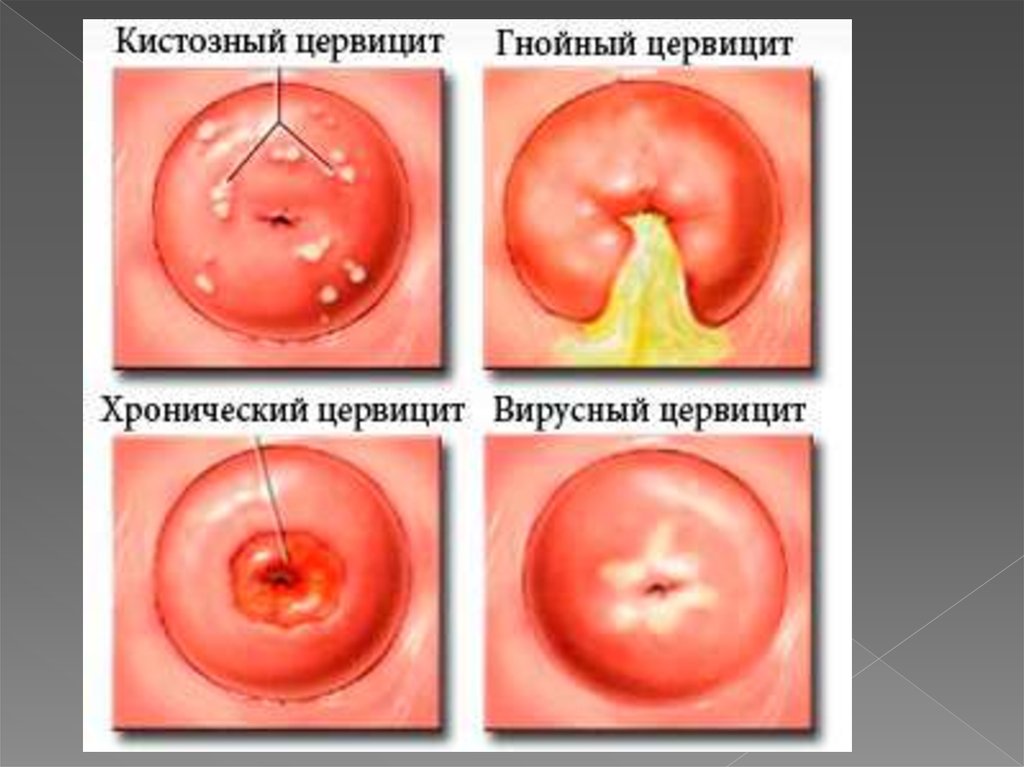
- Гнойный цервицит возникает из-за гонореи. Это самая распространенная разновидность цервицита. Проявляется наличием гнойных скоплений в цервикальном канале. Особую опасность представляет цервицит при беременности, потому что может вызвать аномальное развитие плода. Его симптомы: боли внизу живота, обильные выделения с гноем. При диагностировании гнойного цервицита запрещается вступать в любые половые отношения.
- Вирусный — заразиться им можно только половым путем (в большинстве случаев пациентами являются молодые, еще не рожавшие женщины). Возникает из-за наличия у партнера вируса папилломы человека или герпеса генитального. Симптомы: сильные боли внизу живота, невыносимый зуд в области наружных половых органов, не очень обильные выделения, в которых хорошо прослеживается слизь или небольшое скопление гноя.
- Бактериальный цервицит возникает из-за действия в организме бактериальных заболеваний, нарушения нормальной микрофлоры влагалища, наличия трихомониаза. Симптомы: очень неприятные ощущения при половом акте, проблемы с мочеиспусканием, тупая боль внизу живота, большое или маленькое количество выделений с гноем и слизью.
- Кандидозный — в результате него воспаляется слизистая оболочка шейки. Его главной причиной является инфекция, вызванная грибками из группы кандида. Симптомы: сильный зуд, боль в животе, много выделений белого цвета и творожистого характера.
- Атрофический возникает в результате полового акта без использования презервативов, цистита, воспаления придатков, гонореи, хламидиоза, стрептококков, стафилококков. Появляется он на тех участках матки, которые пострадали в результате аборта или сложных родов. Главный симптом: проблемы с мочеиспусканием.
- Кистозный проявляется как следствие скоплений нескольких инфекций, что провоцирует увеличение в объеме эпителия цилиндрической формы вдоль всей поверхности матки. Это приводит к образованию кист, которые нередко развиваются вместе с эрозией.
Основные причины цервицита
Воспалительный процесс всегда запускается патогенным возбудителем. Это вирусы, бактерии и грибки, которые попадают во влагалище половым путем. Все основные причины условно можно разделить на несколько групп:
- ИППП. Это гонококки, трихомонады, хламидии.
- Инфицирование ВПЧ.
- Дисбактериоз, вагиноз. При этих состояниях происходит размножение собственных патогенных бактерий, которые находятся в кишечнике или мочеполовой системе. Это грибковые инфекции, стафилококки, кишечная палочка. Они могут спровоцировать воспалительный процесс вульвы и влагалища, который впоследствии распространиться на шейку матки.
Нередко патогенный возбудитель не удается определить. Тогда причинами цервицита могут выступать следующие факторы:
- травмирование шейки матки при врачебных манипуляциях (аборт, установка спирали, вагинальные исследования) или во время секса;
- снижение иммунитета;
- опущение матки;
- неправильная или чрезмерная интимная гигиена, которая приводит к нарушению вагинальной флоры;
- частое спринцевание;
- плохо обработанные разрывы шейки во время родов;
- период климакса;
- прием гормональных препаратов без консультации врача.
Также распространенной причиной является появление аллергической реакции на плохого качества лубриканты или латекс.
Прогноз жизни
Прогноз жизни при цервиците ухудшается лишь за счет того, что женщина не лечит свою болезнь. Сколько живут пациентки? Всю жизнь, если приступает к собственному излечению. В качестве осложнений, которые возникают при отсутствии качественного и вообще какого-либо лечения, выступают:
- Внематочная беременность.
- Бесплодие.
- Рак шейки матки.
- Бартолинит.
- Выкидыш.
- Преждевременные роды.
Здесь следует проводить профилактику болезни:
- Периодически проходить медосмотр у гинеколога.
- Иметь постоянного здорового полового партнера.
- Соблюдать гигиену половых органов.
- Лечить все инфекционные болезни.
- Не заниматься самолечением при обнаружении цервицита.
Интерпретация результатов исследования сосудов шейки матки
Шейка матки снабжена сосудами, которые обеспечивают питание ее тканей. В норме на ее слизистой обнаруживаются ветвящиеся мелкие сосудики – капилляры, имеющие прочные, но эластичные стенки. Поэтому во время осмотра здоровая шейка не кровоточит, а при обработке уксусом сосуды суживаются и «прячутся» на некоторое время.
Однако при предраковом состоянии – дисплазии, разрастающееся клетки заполняют всё свободное пространство и сдавливают сосуды, мешая кровообращению в тканях. В ответ организм наращивает и усиливает сосудистую сеть. Поэтому при этом заболевании на шейке матки обнаруживается большое количество расширенных капилляров.
При переходе дисплазии в рак шейки матки рост сосудов усиливается. Раковая опухоль быстро растёт и требует большого притока крови. Поэтому на поверхности шейки появляются мелкие сосудики, которые не успевают за ростом новообразования, оставаясь недоразвитыми, не ветвящимися и неполноценными.
Обнаружение неправильно развитых сосудов говорит о возможном наличии раковых и предраковых патологий.
При проведении кольпоскопии на шейке также обнаруживаются:
- Мозаика – структура, образованная из патологически измененных сосудов шейки матки. Патологическая сеть похожа на мозаичное покрытие. Участки слизистой прерываются сосудами, делящими эктоцервикс на квадратные, треугольные и многоугольные фрагменты.
- Пунктуация – рисунок в виде мелких черточек на шейке матки представляющий собой изменённые капилляры.
Нормы и патологии сосудов шейки матки,обнаруживаемые при кольпоскопии
| Обозначение типа сосудов в протоколе | Норма/Патология | Расшифровка |
| Типичные | Норма | Сосудистая сеть соответствует норме |
| Атипичные | Патология | Сосуды расширены, имеют неправильную форму и не сужаются при уксусной пробе |
| Нежная мозаика | При остальных хороших показателях считается нормой | На шейке матки обнаруживаются мелкие сосуды, которые при обработке уксусом исчезают, но вскоре появляются снова |
| Грубая мозаика | Патология, указывающая на дисплазию ( предрак) | Крупные, ярко выраженные сосуды соединяются между собой в сеть. При проведении уксусной пробы они не сужаются, а расположенная между ними ткань долго остаётся белой. |
| Булыжная мостовая | Патология. Признак тяжелой степени дисплазии | Очень грубая мозаика. Фрагменты ткани между сосудами выпирают, как камни на булыжной мостовой |
| Нежная пунктуация | Вариант нормы | Мелкие сосудистые “чёрточки” исчезают после воздействия уксуса, появляясь вскоре снова. Окружающая их ткань не белеет или светлеет незначительно |
| Грубая пунктуация | Патология, указывающая на дисплазию ( предрак) | Яркие сосудистые «черточки» и пятна не исчезают после воздействия уксуса. Окружающая их ткань белеет |
Лечение цервицита
В первую очередь необходимо выявление и устранение факторов, которые могли послужить причиной цервицита. Стоит отметить, что в случае выявлении инфекций, передаваемых половым путем, половой партнер женщины также должен пройти лечение.
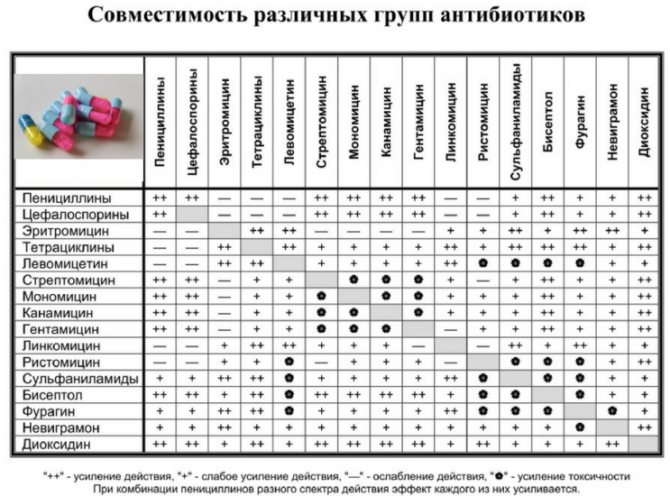
Тактика лечения цервицита зависит от выявленной причины заболевания. Схема лечения при разных видах цервицита:
- При грибковом поражении – используют антимикотики: внутрь Флуконазол, во влагалище – таблетки Натамицина, свечи с эконазолом;
- При хламидийной инфекции – назначают комбинацию нескольких антибиотиков (Тетрациклин+Азитромицин) на срок не менее 21-го дня;
- При атрофическом воспалении помогает введение во влагалище свечей, кремов, гелей, содержащих эстриол (Дивигель);
- При бактериальных инфекциях – лечения антибиотиками (свечи Неомицин, Метронидазол), комбинированными противовоспалительными и антибактериальными препаратами (Тержинан). После санации назначаются свечи с полезными лактобактериями для восстановления нормальной микрофлоры (Ацилакт).
После затихания острой стадии заболевания возможно применение местных методов лечения. Эффективно использование кремов и свечей (тержинан). Рекомендуется обработка слизистых оболочек влагалища и шейки матки растворами нитрата серебра, хлорофиллипта или димексида.
В запущенных случаях заболевания, когда в слизистой оболочке шейки матки наблюдаются атрофические изменения, показана местная гормональная терапия (овестин), которая способствует регенерации эпителия и восстановлению нормальной микрофлоры влагалища.
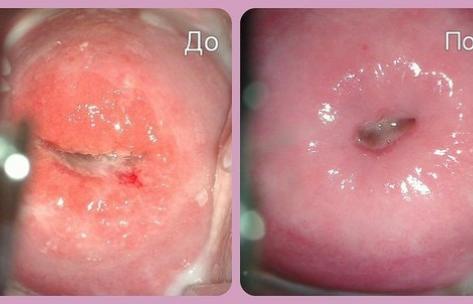
Консервативное лечение может не дать желаемых результатов в хронической стадии цервицита. В таких случаях врач может рекомендовать хирургическое лечение (криотерапия, лазеротерапия, диатермокоагуляция).
Для оценки эффективности лечения проводится контрольная кольпоскопия и выполняются лабораторные анализы.
Профилактика
Развитие ХЦ, который долго и тяжело лечится, можно предотвратить, если вовремя лечить острую форму и придерживаться мер профилактики. Необходимо 1-2 раза в год проходить кольпоскопическое обследование, сдавать мазок на флору.
Важно соблюдать правила личной гигиены, не вступать в случайные половые связи, а если такое и произошло, то использовать презерватив. Контрацепция защитит не только от инфекций, но и от нежелательной беременности и последующего аборта, в ходе которого травмируется шейка матки
После родов стоит также следить за восстановлением шейки, особенно если родильный процесс сопровождался осложнениями.
Хронический цервицит – не только опасное, но и коварное заболевание. Оно длительное время может не давать о себе знать, хотя патологические изменения шейки матки будут активно происходить. Если женщина не посещает гинеколога в целях профилактики, то есть риск ухудшения качества интимной жизни и тяжелых проблем со здоровьем.
Теперь вы знаете, что такое хронический цервицит шейки матки и насколько он может быть опасным. Поэтому найдите время для похода в женскую консультацию. Всего один визит поможет предотвратить осложнения хронического цервицита и даст надежду на счастливое материнство.
Подписывайтесь на наши обновления и узнавайте все самое интересное первыми. Пишите, какие темы интересны для вас, что бы вы хотели увидеть на страничках нашего блога.
Библиотека ссылок:
- Risk Factors for Cervicitis among Women with Bacterial Vaginosis // The Journal of Infectious Diseases, 1 March 2006, Pages 617–624.
- Prevalence and manifestations of endometritis among women with cervicitis // American Journal of Obstetrics and Gynecology, 1 June 1985, Pages 280-286.
- Laser therapy in chronic cervicitis // Arch Gynecol Obstet, 2001, 265, 64-66.
- Cervicitis in Adolescents: Do Clinicians Understand Diagnosis and Treatment? // Journal of Pediatric and Adolescent Gynecology, December 2011, Pages 359-364.
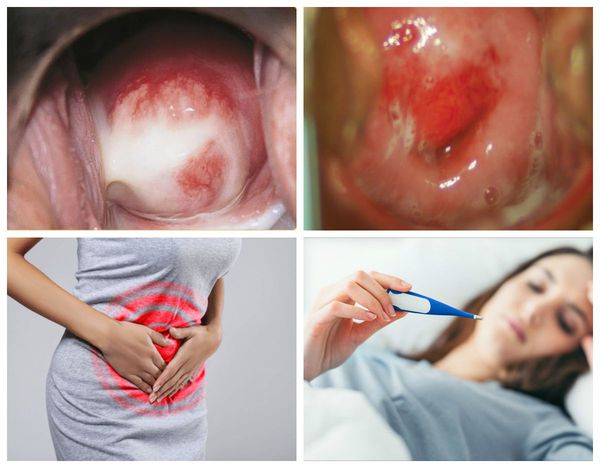
Симптомы и признаки
Первым симптомом цервицита могут стать более интенсивные влагалищные выделения, начинающиеся сразу после окончания менструации. Однако в силу слабой выраженности обнаружить заболевание без гинекологического осмотра на данной стадии довольно сложно.
К основным симптомам относят следующие:
- зуд, жжение наружных половых органов и их покраснение;
- жжение или резь при мочеиспускании;
- обильные выделения;
- кровотечение между менструациями;
- болезненные половые акты;
- небольшие кровянистые выделения или даже кровотечения сразу после полового акта;
- боли в нижней части живота или пояснице (иногда они появляются только при половом акте);
- легкая тошнота, повышение температуры, головокружение и ярко выраженные боли внизу живота (возникают при распространении инфекции);
- гиперемия и отек наружного отверстия цервикального канала, сопровождающиеся выпячиванием слизистой матки и мелкими кровоизлияниями или изъязвлениями (обнаруживается при осмотре).
Стоит отметить, что в зависимости вида возбудителя заболевания и общего состояния иммунитета цервицит может иметь различные проявления. Так, к примеру, цервицит, вызванный гонореей, протекает, как правило, остро, его признаки ярко выражены. А при хламидийной инфекции, наоборот, симптомы менее заметны.
Для цервицита, возникшего на фоне герпеса, характерна рыхлая ярко красная шейка матки с изъязвлениями. При наличии трихомониаза заболевание проявляется небольшими кровоизлияниями на шейке матки и наличием атипичных клеток в мазке. Вирус папилломы человека на фоне цервицита нередко приводит к образованию кондилом и обширному изъязвлению шейки матки.
Цервицит опасен тем, что при легкой стадии болезни ее течение может быть абсолютно незаметным. И если в острой форме он не был обнаружен и, как следствие, не вылечен, то болезнь переходит в затяжную хроническую стадию. При хроническом цервиците основные признаки воспаления (отек и гиперемия) выражены слабее.
Однако при отсутствии лечения и в дальнейшем воспаление начнет распространяться на окружающие шейку матки ткани и железы, в результате чего начнут образовываться кисты и инфильтраты, произойдет уплотнение шейки матки
Поэтому не пренебрегайте регулярными посещениями врача, ведь это крайне важно для вашего здоровья и возможности забеременеть и родить здорового ребенка
Хронический цервицит – лечение
При диагнозе цервицит лечение, алгоритм терапевтического вмешательства определяются характером причины, приведшей к патологии:
- Главной целью гинекологов является купирование воспалительного процесса путем осуществления противовирусной, антибактериальной терапии (в зависимости от типа патогена).
- После того как инфекция подавлена, приступают к восстановлению микрофлоры, нормализации рН влагалища.
- Одновременно с этим проводится иммуномодулирующее лечение. Чем лечить цервицит в конкретном случае определяют на основании результатов обследования.
Воспаление шейки матки – лечение, препараты
Чтобы поскорее ликвидировать воспаление шейки матки, лечение начинают сразу после постановки диагноза и выявления причины заболевания. Непосредственно от фактора, спровоцировавшего болезнь, зависят тип, дозировка, кратность и продолжительность приема медикаментов. Пациентки должны строго следовать врачебным назначениям, используя свечи при воспалении шейки матки согласно назначениям.
В зависимости от типа возбудителя используют следующие группы лекарственных средств:
- хламидийный цервицит – тетрациклины (Доксициклин, Мономицин), фторхинолоны (Максаквин), макролиды (Эритромицин);
- кандидозный хронический цервицит – противогрибковые препараты: Дюфлюкан, Пимафуцин;
- хронический цервицит на фоне генитального герпеса – Ацикловир, Валтрекс.
В отдельных случаях антибиотики при воспалении шейки матки бессильны. Хронический цервицит со значительным поражением слизистой оболочки порой требует применение хирургических методик лечения:
- криотерапия;
- лазеротерапия;
- диатермокоагуляция.
Лечение воспаления шейки матки народными средствами
Рассказывая о том, как и чем лечить воспаление шейки матки, врачи отмечают высокую эффективность отдельных народных средств. Однако использовать их можно только в качестве дополнения к основному курсу терапии и после разрешения врача. Среди действенных рецептов следующие.
Настой трав для спринцеваний
Ингредиенты:
- корень дягеля;
- зверобой;
- перечная мята;
- лабазник;
- цветки календулы;
- листья одуванчика;
- побеги черники;
- вода.
Приготовление, применение
- Травы смешивают в одинаковых пропорциях.
- На 1 л кипяченой воды берут 20 г приготовленной смеси.
- Ставят на водяную баню на 15 минут.
- Настаивают 2 часа.
- Процеживают и используют не менее 200 мл настоя для спринцеваний, не реже двух раз в день.
Отвар коры дуба
Ингредиенты:
- измельченная кора дуба – 30 г;
- вода – 1 л.
Приготовление, применение
- Сырье заливают кипятком и ставят на огонь.
- Варят 15 минут, снимают и процеживают.
- Остужают до температуры тела и проводят спринцевания 2-3 раза в день.
Цервикальная эктопия при хроническом цервиците
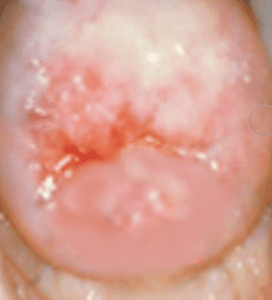
В норме плоский эпителий маточной шейки имеет бледно-розовый оттенок и гладкую поверхность. Однако в результате патологических процессов наблюдаются его припухлость и воспаленный вид. Непосредственно так выглядит цервикальная эктопия шейки матки с хроническим цервицитом. Нередко эти две патологии регистрируются вместе.
Во время диагностических мероприятий, кольпоскопии врачи регистрируют разрастание цервикального эпителия, который переходит на область влагалища. Данную картину врачи часто описывают как псевдоэрозию, которая развивается как результат хронического цервицита или длительного воспалительного процесса в репродуктивной системе.
Лечение цервицита
Консервативные методы терапии цервицита успешны только в острую стадию болезни, когда симптомы выражены наиболее ярко, а патологические изменения необширны.
Лечение осуществляется в несколько этапов:
— Устранение непосредственной причины цервицита. После лабораторной идентификации возбудителя инфекции индивидуально подбирается подходящее антибактериальное или противовирусное средство. В острую фазу лечение цервицита свечами или другими средствами местной терапии не оправдано из-за большой вероятности развития восходящей инфекции. Препараты для местного применения могут ликвидировать патологический процесс только в поверхностных слоях эпителия, в случае более глубокого расположения инфекции они неэффективны.
— После завершения курса антибактериальной терапии необходимо восстановить нормальный влагалищный биоценоз. С этой целью применяют препараты, содержащие молочную кислоту и молочнокислые бактерии.
— Если цервицит развивается на фоне дисгормональных нарушений, подбирается адекватная гормональная терапия. В отсутствие признаков инфекции и воспаления у женщин в постменопаузе может проводиться лечение цервицита свечами с эстрогенами.
В комплекс лечебных мероприятий по мере необходимости включаются витамины и иммуномодуляторы.
Половые инфекции подразумевают обязательное лечение обоих партнеров.
При хроническом цервиците консервативное лечение малоэффективно. Хирургическое лечение начинают после предварительного устранения инфекционного процесса. При наличии эрозии шейки матки и хронического цервицита применяют криотерапию, лазеротерапию, электрохирургическое лечение. Иногда проводится вскрытие наботовых кист, чтобы ликвидировать находящуюся в них инфекцию. Выбор метода оперативного лечения зависит от клинической ситуации и возможностей клиники.
Физиотерапевтические процедуры назначаются индивидуально. В острой стадии используется УФО и УВЧ, в подострой и хронической – магнитотерапия, электрофорез, лазеротерапия и влагалищные грязевые тампоны.
Средства народной терапии самостоятельного значения не имеют и применяются в качестве вспомогательного только в отсутствие острых проявлений цервицита. Используются влагалищные спринцевания с настоями лечебных трав (календулы и эвкалипта) или влагалищные фитотампоны с лекарственными травами.
Профилактика цервицитов направлена на своевременное лечение инфекций половых путей, коррекцию гормональных и иммунных нарушений, соблюдение культуры половой жизни, отказ от абортов.
Цервицит — какой врач поможет? При наличии или подозрении на развитие цервицита следует немедленно обратиться к гинекологу!
Диагностика
Фото: medaboutme.ru
Врач-гинеколог может диагностировать цервицит не только при обращении пациентки с характерными жалобами, но также во время профилактического осмотра, когда пациентку ничего не беспокоило.
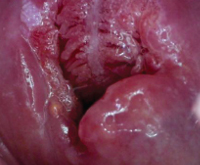
Обследование начинается с осмотра шейки матки с помощью гинекологического зеркала. В зависимости от возбудителя заболевания шейка матки имеет следующий вид:
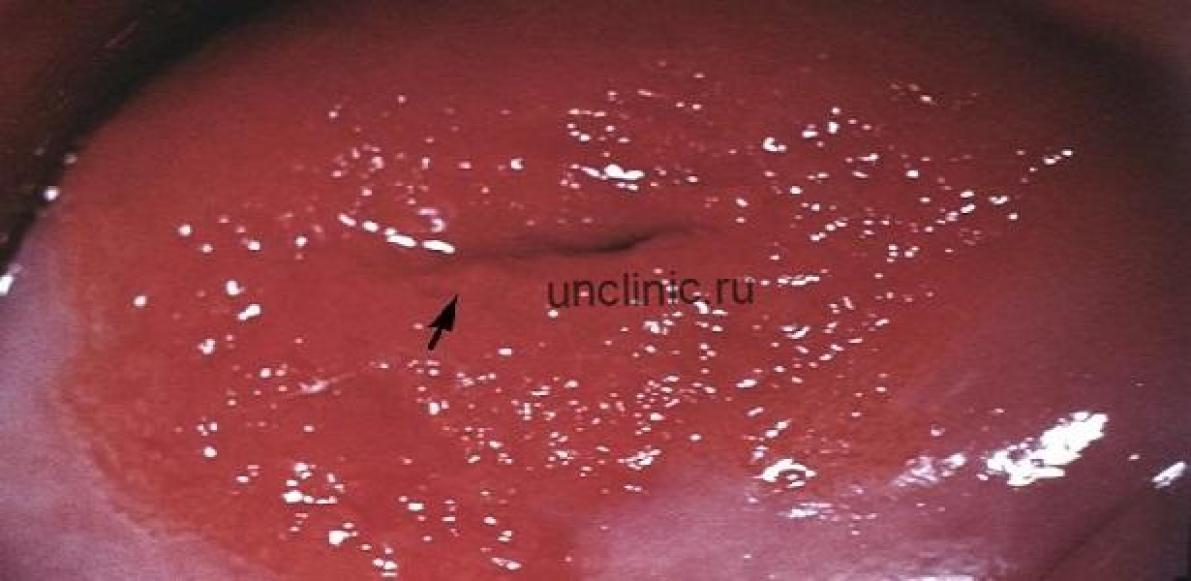
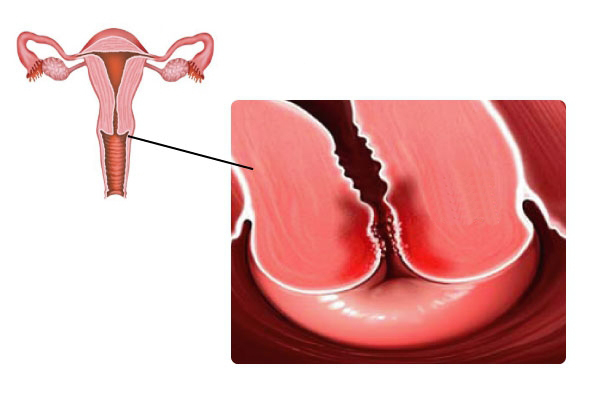
- при цервиците гонорейной этиологии влагалищная часть шейка матки имеет ярко красный цвет, она отечная, рыхлая, с участками изъязвления (симптом «сплошной эрозии»);
- при цервиците, причиной которого явилась трихомонада, шейка матки гиперемирована, отечная, рыхлая, выявляются небольшие кровоизлияния («земляничный цервикс»);
- при хламидийной инфекции, которая также может стать причиной развития цервицита, слизистая оболочка влагалищной части шейки матки незначительно гиперемирована, отечная.
Далее выполняется кольпоскопия – метод диагностики, позволяющий оценить состояние слизистой оболочки влагалищной части шейки матки с помощью специального оптического прибора (кольпоскопа). В ходе данного исследования уточняется характер патологического изменения шейки матки. Кроме того, кольпоскопия позволяет определить расположение патологического очага, что необходимо для прицельной биопсии шейки матки. Существует 2 вида кольпоскопии:
- Простая кольпоскопия, в ходе которой производится осмотр шейки матки с помощью кольпоскопа без проведения медикаментозных тестов.
- Расширенная кольпоскопия, при которой производится предварительная обработка слизистой оболочки шейки матки 3%-ным раствором уксусной кислоты (или 0,5%-ным раствором салициловой кислоты) и водным раствором Люголя (так называемый тест Шиллера), после чего шейка матки осматривается с помощью кольпоскопа.
Процедура абсолютно безболезненная и не требует предварительной подготовки со стороны пациентки. Считается, что кольпоскопия обязательно должна выполняться лишь при обнаружении каких-либо изменений слизистой шейки матки во время осмотра с помощью гинекологического зеркала. Однако в настоящее время рекомендуется выполнять данное исследование женщинам, живущим половой жизнью, хотя бы 1 раз в год с профилактической целью.
Далее берется мазок из цервикального канала, который отправляется на микроскопическое и бактериологическое исследования. Микроскопическое исследование позволяет определить количество и соотношение нормальных, патогенных и условно-патогенных микроорганизмов, а также клеточных элементов, что позволяет сделать вывод о наличии воспалительного процесса, степени его выраженности и характере микрофлоры, заселяющей влагалищную часть шейки матки. При остром цервиците обнаруживается большое число лейкоцитов (30 и более), лимфоциты и патогенные микроорганизмы. Бактериологическое исследование позволяет выявить вид возбудителя, явившегося причиной развития цервицита, а также определить чувствительность микроорганизма к спектру антибиотиков, что поможет в выборе конкретного антибиотика при лечении. Далеко не всегда получается выявить возбудителя заболевания с помощью бактериологического исследования мазка, в таких случаях выполняется ПЦР-диагностика. Это, безусловно, достаточно мощный и эффективный современный метод диагностики, позволяющий довольно быстро и точно определить возбудителя инфекционного заболевания. Также стоит отметить, что ПЦР-диагностика обладает высокой специфичностью и чувствительностью. Благодаря многочисленным преимуществам данного метода диагностики имеющееся заболевание у человека можно выявить даже на стадии инкубационного периода, когда еще нет клинических и лабораторных признаков заболевания.
Описание
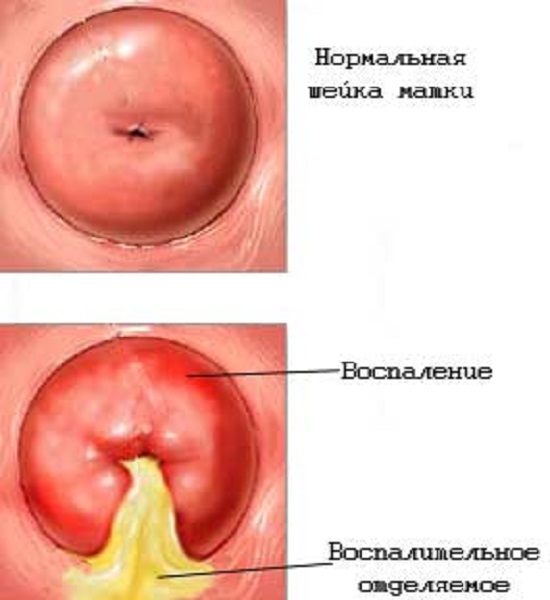
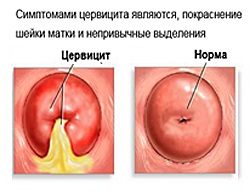
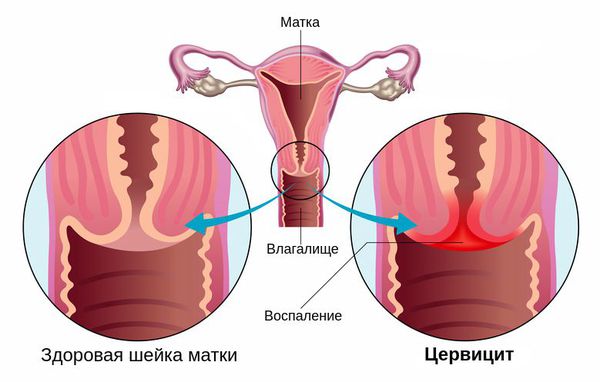
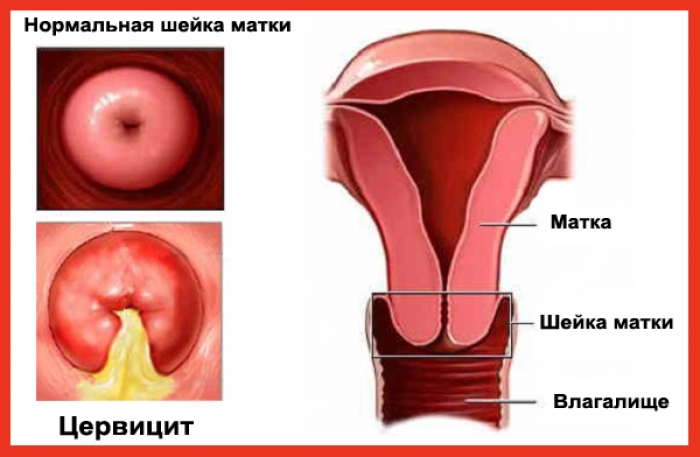
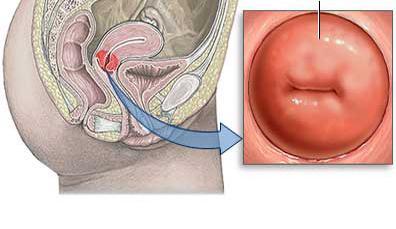
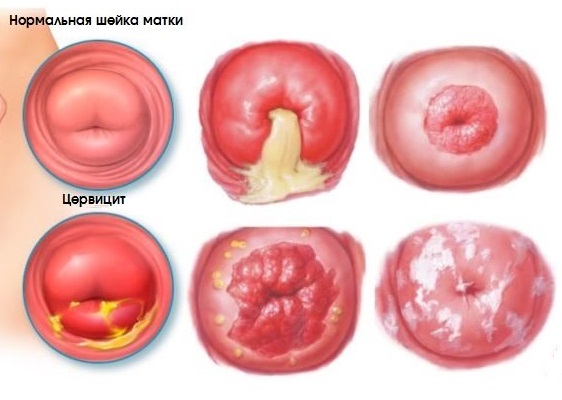
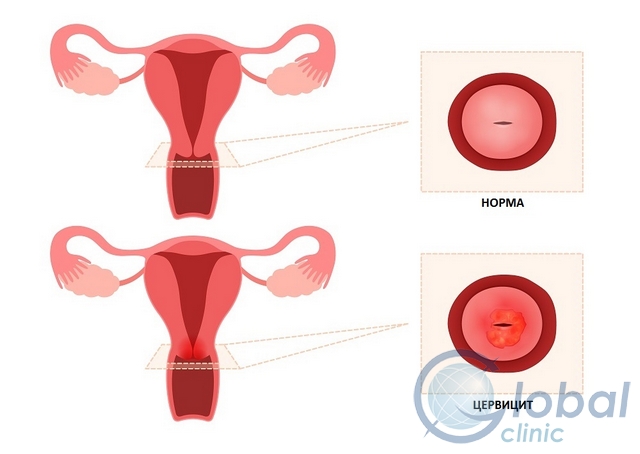
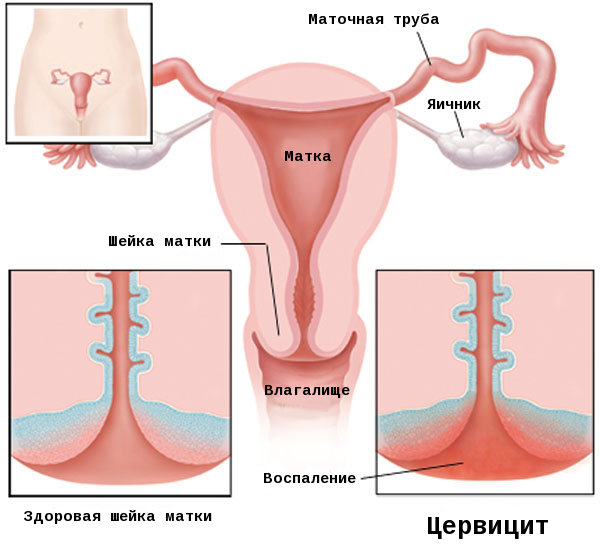
Цервицит – это воспаление тканей влагалищной части шейки матки.
Основная функция слизистой оболочки шейки матки заключается в защите полости матки от патогенных микроорганизмов. Цервикальная слизь состоит из иммуноглобулинов, ферментов и различных веществ, обладающих антибактериальным действием. Шейка матки и цервикальная слизь являются природным фильтром, который защищает женщину от неблагоприятных условий внешней среды. К основным причинам развития цервицита можно отнести:
- инфекции, передающиеся половым путем;
- нарушение микрофлоры влагалища;
- различные травмы цервикального канала, например, во время родов, установки маточных контрацептивов, искусственного прерывания беременности;
- химические ожоги шейки матки при спринцеваниях;
- гормональные нарушения.
К предрасполагающим факторам заболевания можно отнести ранее начало половой жизни, беспорядочные сексуальные связи, ранние роды (до 18 лет), аллергические реакции на латекс или составляющие презервативов, употребление гормональных препаратов, курение.
Цервицит редко возникает изолированно, чаще всего ему сопутствуют другие заболевания половых органов, например, вульвит, бартолинит, вагинит, эктропион и т.д.
Выделяют 2 формы цервицитов:
- специфический, который вызывается патогенной микрофлорой (гонококк, микоплазма, трихомонада, хламидия);
- неспецифический – вызывается условно-патогенной микрофлорой, которая при определенных условиях приводит к развитию цервицита (стрептококки, стафилококки, кишечная палочка, энтерококки, грибы рода Candida и другие).
В зависимости от локализации воспаления выделяют экзоцервицит и эндоцервицит. Экзоцервицит подразумевает воспаление влагалищного сегмента шейки матки, в свою очередь, эндоцервицит означает воспаление цервикального канала шейки матки.
По характеру течения цервицит подразделяется на:
- острый. В данном случае воспалительный процесс длится менее 6 недель;
- хронический, который протекает с периодическими обострениями процесса.
При своевременном обращении к специалисту прогноз заболевания благоприятный. В случае несвоевременного обращения за помощью к врачу или недостаточного лечения острый цервицит может перейти в хронический, что имеет определенные последствия. Кроме того, следствием цервицита могут явиться полипы и эрозии шейки матки, воспаление верхних отделов половых путей. Именно поэтому рекомендуется сразу же обратиться в медицинское учреждение при появлении первых симптомов заболевания, а также ежегодно проходить профилактические гинекологические осмотры.
Симптомы цервицита
Шейка матки имеет слизистый и эпителиальный слой. Некоторые возбудители проявляют тропность к определенному виду ткани, например, трихомонады и хламидии преимущественно поражают эпителий. При такой этиологии заболевание может долго оставаться незамеченным. Если же воспаление затрагивает слизистый слой, пациентка сразу замечает интенсивные выделения.
Цвет выделений зависит от характера патогенной флоры. Они могут быть от бело-желтого до серо-зеленого оттенка, а также иметь примеси крови. Консистенция секрета также меняется от жидкой до густой. Самостоятельно определить, из какого отдела шейки идут выделения, а также какой микроб их спровоцировал, женщина не может. Гинекологический осмотр и анализы являются обязательными.
При длительном течении цервицита к нему присоединяется кольпит и воспаление мочевыводящих путей. Это вызывает дополнительные симптомы и дискомфорт у женщины.
Симптомы, которые могут появляться при цервиците:
- обильные выделения;
- боли внизу живота;
- частые позывы к мочеиспусканию;
- дискомфорт при половом контакте;
- кровянистые выделения после секса.
При гинекологическом осмотре врач замечает следующие изменения:
- отек и гиперемия шейки матки;
- мелкие кровоизлияния;
- рыхлая структура ткани;
- наличие кондилом, изъязвлений, эрозии, изменения цвета некоторых участков;
- вовлечение в воспалительный процесс влагалища.
Классификация цервицита шейки матки
Для определения тактики ведения больной врачи определяют вид заболевания, классифицируя его. Для этого выясняется локализация очага воспаления, причина, течение и продолжительность этого состояния.
По локализации
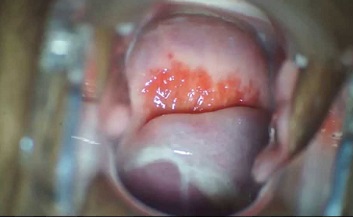
Самая узкая часть матки, находящаяся между влагалищем и телом органа – шейка матки. Она обеспечивает защиту полости матки от инфекций. Внутри нее распложен цервикальный канал, который выстлан цилиндрическим эпителием, железы которого продуцируют секрет. Густая слизь образовывает пробку, препятствующую распространению инфекции в матку. Во время овуляции она становится более жидкой, помогая продвигаться сперматозоидам к яйцеклетке для оплодотворения.
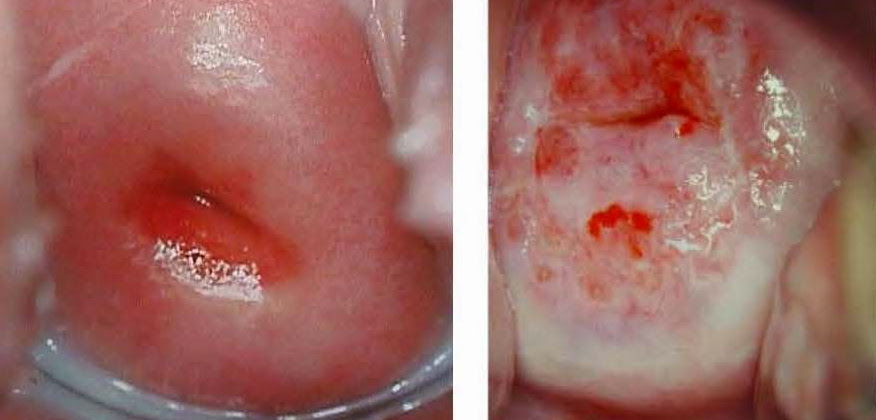
 Фото эндоцервицита
Фото эндоцервицита
Шейка матки делится на наружную и внутреннюю часть. Наружная – экзоцервикс, сообщается с влагалищем. Ее видно во время гинекологического осмотра в зеркало. Внешне – плотный диск с отверстием посередине (зев).
Наружная часть – эндоцервикс. Сообщает шейку матки с телом матки. В его цилиндрический эпителий легко внедряются патологические микроорганизмы, приводя к развитию болезни.
Исходя из места поражения, цервицит классифицируют на следующие виды:
- экзоцервицит – это поражение влагалищной части ШМ и зева;
- эндоцервицит – это воспалительный очаг во внутренней части цервикального канала;
- цервицит – поражение всех отделов ШМ.
По причине
Для постановки диагноза и выбора методов лечения важно определить, какая инфекция привела к заболеванию. Учитывая характер и тип микрофлоры, бывают следующие варианты цервицита:
- неспецифический – следствие чрезмерного размножения условно-патогенных микроорганизмов, которые допустимы в небольшом количестве. К ним относятся стафилококк, стрептококк, кишечная палочка и другие;
- специфический – возникает вследствие ИППП и другими специфическими инфекциями. К ним относятся хламидия, гонококк, герпес, трихомонада, гонорея, уреоплазма, кандида, туберкулез и другие.
По течению болезни
Учитывая период, в течение которого не наступает выздоровление, цервицит классифицируют по его продолжительности на такие стадии:
- острое воспаление – до 2 недель;
- подострый – продолжительность заболевания от 14 дней до 6 месяцев;
- хроническое воспаление – из-за поражения устойчивыми микроорганизмами и сбоев в организме не удается полностью излечить заболевание. Продолжительность – более 6 месяцев.
Хроническая стадия – самая тяжелая. Она приводи к изменениям ткани, приводя к дисфункции половой системы. Возникает из-за несоблюдения рекомендаций врача, прерывания антибактериальной терапии. В результате этого у микроорганизмов развивается устойчивость к препаратам.
Течение цервицитов:
Острая форма:
Начало яркое, протекающее с температурой, болями, выделениями, дискомфортом при походе в туалет, боли при интимных занятиях сексом. Необходимо немедленное лечение в стационаре.
Хроническая:
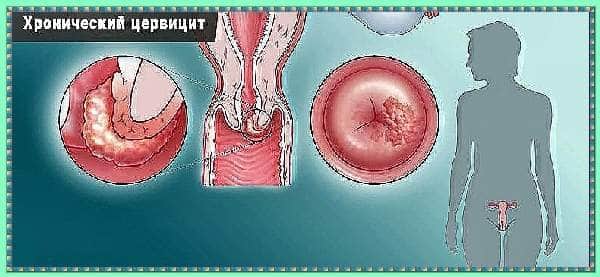
Течение вялое, не вызванное инфекцией. Выделения скудные, мутные. Есть примеси гноя. Слизистая влагалища отекшая, покрасневшая, раздраженная. Боль тупая. Мазня между месячными.
Гнойное течение цервицитов:

Выделения желтые с неприятным запахом, пенистые. Сходить в туалет становится мучением, наблюдаются боли, жжение. Боли по низу живота, поясницы. Секс становится проблемой по причине его болезненности.
Атрофическое.
Бактериальное.
Вирусное.
Кистозное.
Все формы цервицита похожи по симптоматике: боль, зуд, выделения от белого до зеленого цвета, раздражение и жжение при походах в туалет.