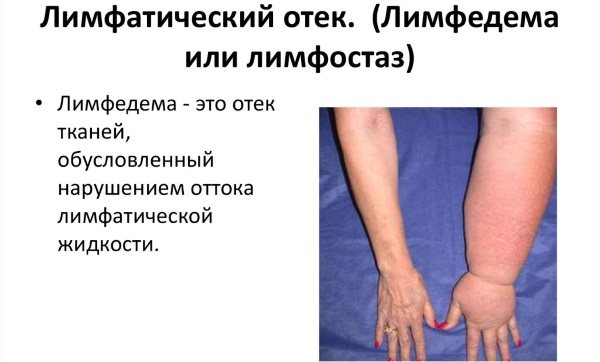
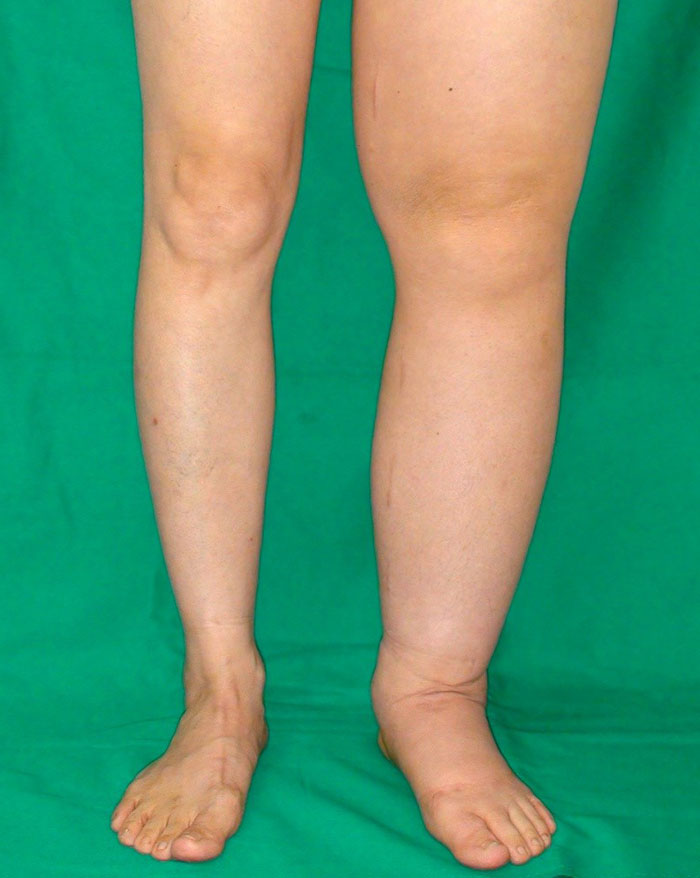
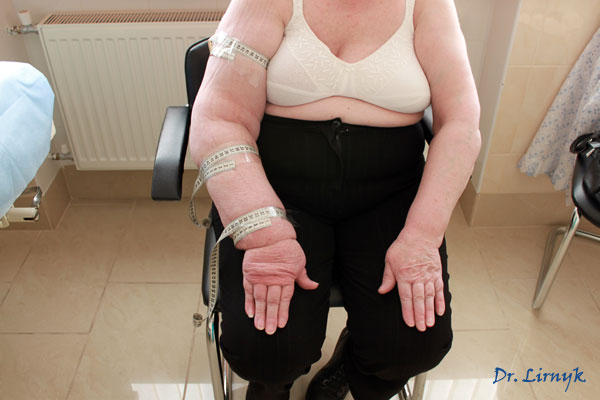
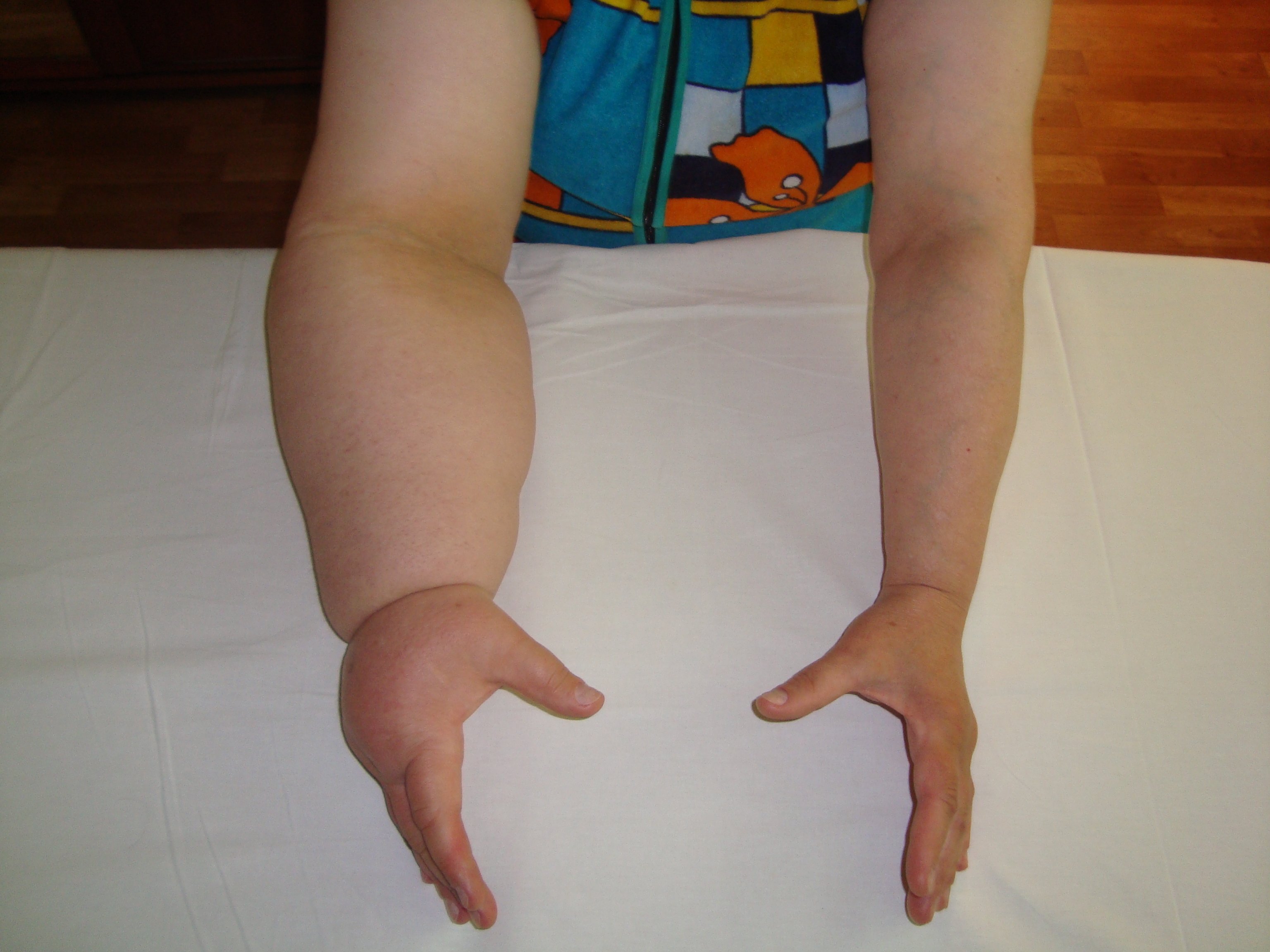
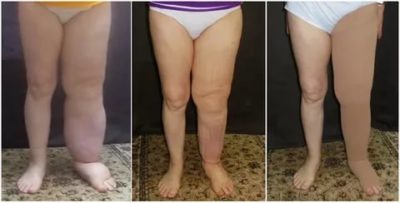
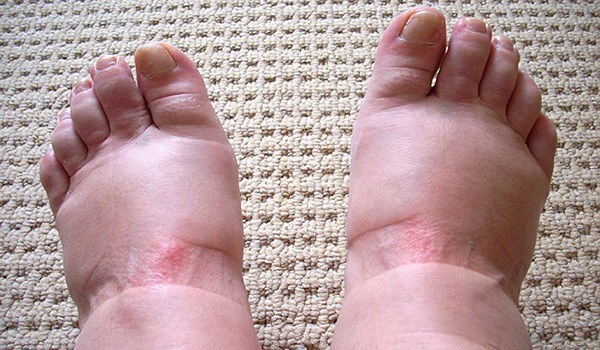
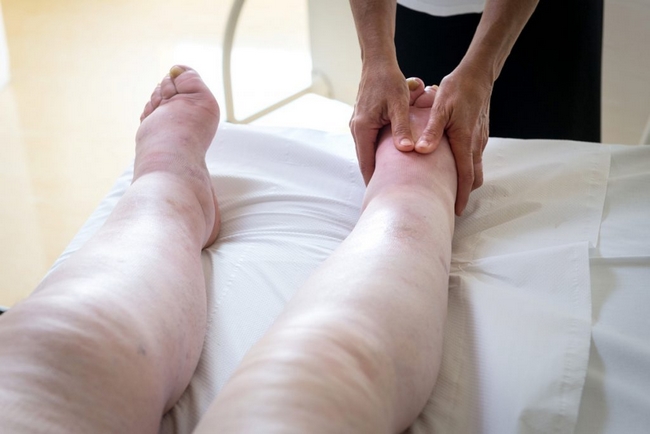
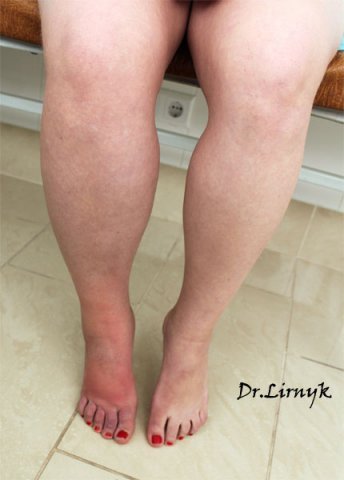
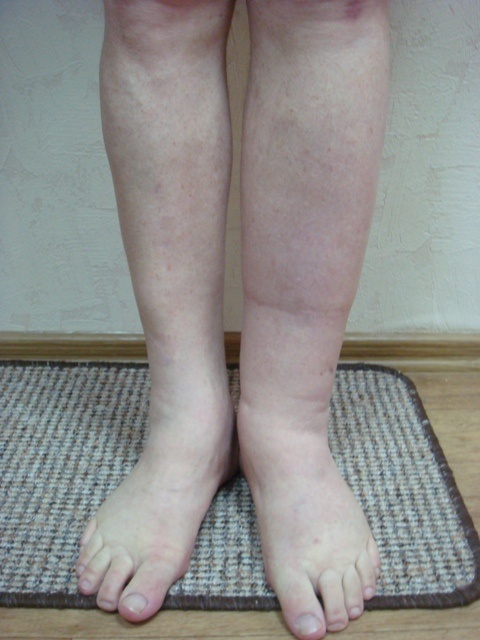
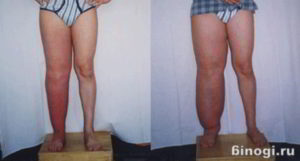
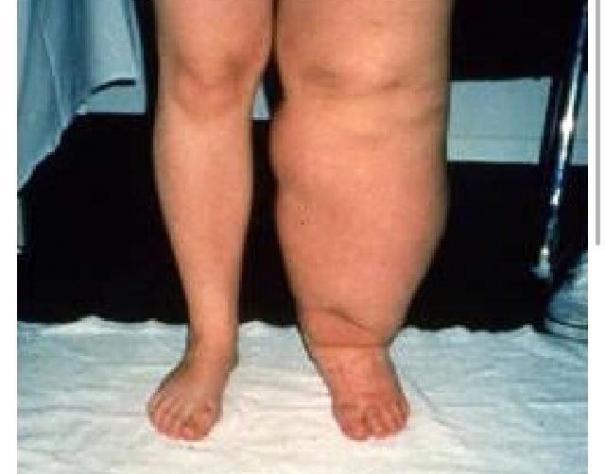
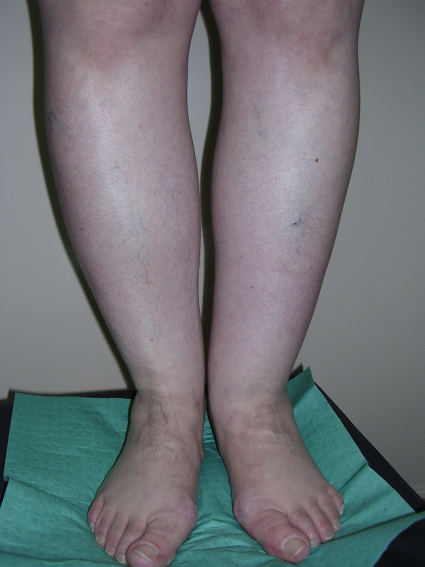
Лимфостаз нижних конечностей
Врожденная форма лимфостаза нижних конечностей обусловлена генетическими морфологическими нарушениями сосудов лимфатического русла, то есть врожденными аномалиями лимфатических сосудов (гипоплазия, аплазия и гиперплазия). Это тяжелая патология, дебютом которой является появление отека мягких тканей одной конечности, чаще всего в подростковом возрасте. Врожденный лимфостаз является генетически детерминированным заболеванием и может передаваться по наследству.
В стадии развернутой клинической симптоматики лимфостаз проявляется не только местными, но и общими симптомами, значительно ухудшающими качество жизни больного (вегето-сосудистые, гормональные и воспалительные осложнения).
Самым эффективным методом диагностики лимфостаза нижних конечностей является МРТ, а в качестве лечебных мероприятий применяется лимфодренажный массаж и физиопроцедуры (грязелечение, ультразвук и теплолечение).
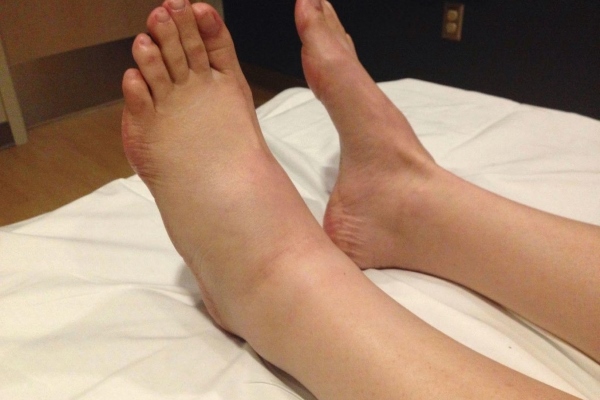
Вторичный лимфостаз нижних конечностей чаще всего развивается после перенесенной травмы или тяжелого рожистого воспаления. Начальными проявлениями лимфостаза является отечность тыльной поверхности стопы. Пациенты на этой стадии не предъявляют никаких специфических жалоб, и часто в этот период не удается распознать заболевание.
По мере прогрессирования нарушения лимфотока нарастает отек и на коже стопы появляются грубые складки, не смещаемые при пальпации. На этой стадии необходимо дифференцировать имеющиеся симптомы с такими заболеваниями, как нейрофиброматоз и гигантизм нижней конечности.
При отсутствии своевременных диагностических и лечебных мероприятий лимфостаз прогрессирует, и патологические изменения распространяются на проксимальные отделы нижней конечности (голень и бедро).
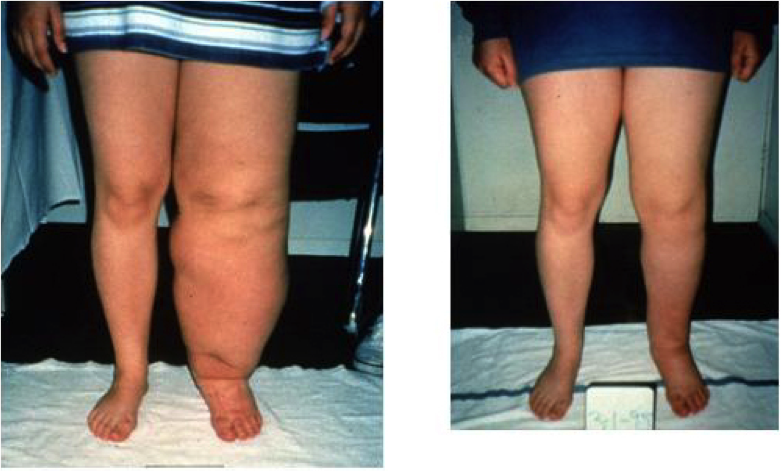
Существует классификация по степени клинических проявлений, в которой выделяется 4 степени тяжести. Для первой степени лимфостаза характерно поражение дистальных отделов нижней конечности, которое проявляется в виде деформации и отечности стопы больше с тыльной поверхности. При второй степени лимфостаза патологический процесс локализуется на стопе и голени. Третья степень подразумевает поражение не только стопы и голени, но и бедра. При четвертой стадии кроме отмеченных симптомов появляются грубые трофические изменения кожных покровов.
Классификация
Болезнь бывает первичной и вторичной. Первая объясняется недостаточно развитой лимфатической системой, что связано с врожденными патологиями путей, по которым течет лимфоидная жидкость (гипоплазия, обструкция сосудов, агенезия, недостаточность клапанов, наследственные синдромы). При первичной форме лимфостаза у человека могут быть поражены одна или обе конечности. Признаки болезни можно наблюдать уже в детском возрасте, а в подростковом они начинают нарастать.
Вторичная форма лимфостаза развивается из-за травм или недугов, которые способствуют возникновению патологического процесса в нормально сформированной и функционирующей лимфосистеме. Данная форма заболевания обычно появляется в одной конечности. Развивается вследствие травмирования или воспалительного процесса.
Развитие лимфостаза характеризуется несколькими стадиями:
- нулевая (скрытая форма без образования отеков);
- мягкий преходящий отек (легкая степень тяжести, при которой на тыльной стороне стопы образуется обратимая отечность);
- необратимый отек (средняя степень тяжести, которая характеризуется наличием постоянного стойкого отека, распространяющегося на голень);
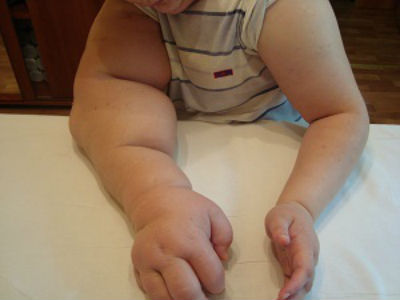
- слоновость (тяжелая степень, когда конечность увеличивается в размерах, ткани разрастаются, образуются шишки, может присоединиться гиперкератоз, остеоартроз или папилломатоз).
Лечение
Как лечить лимфостаз? Выздоровление – долгий процесс
Для достижения положительных результатов при лечении важно обратиться к специалистам – лимфологам, флебологам. Они назначают комплекс мероприятий, целью которых является устранение причин заболевания, обеспечение максимального оттока лимфы от поврежденного участка
При лечении сочетаются медикаментозная терапия с физиотерапевтическими процедурами. Больному рекомендуют:
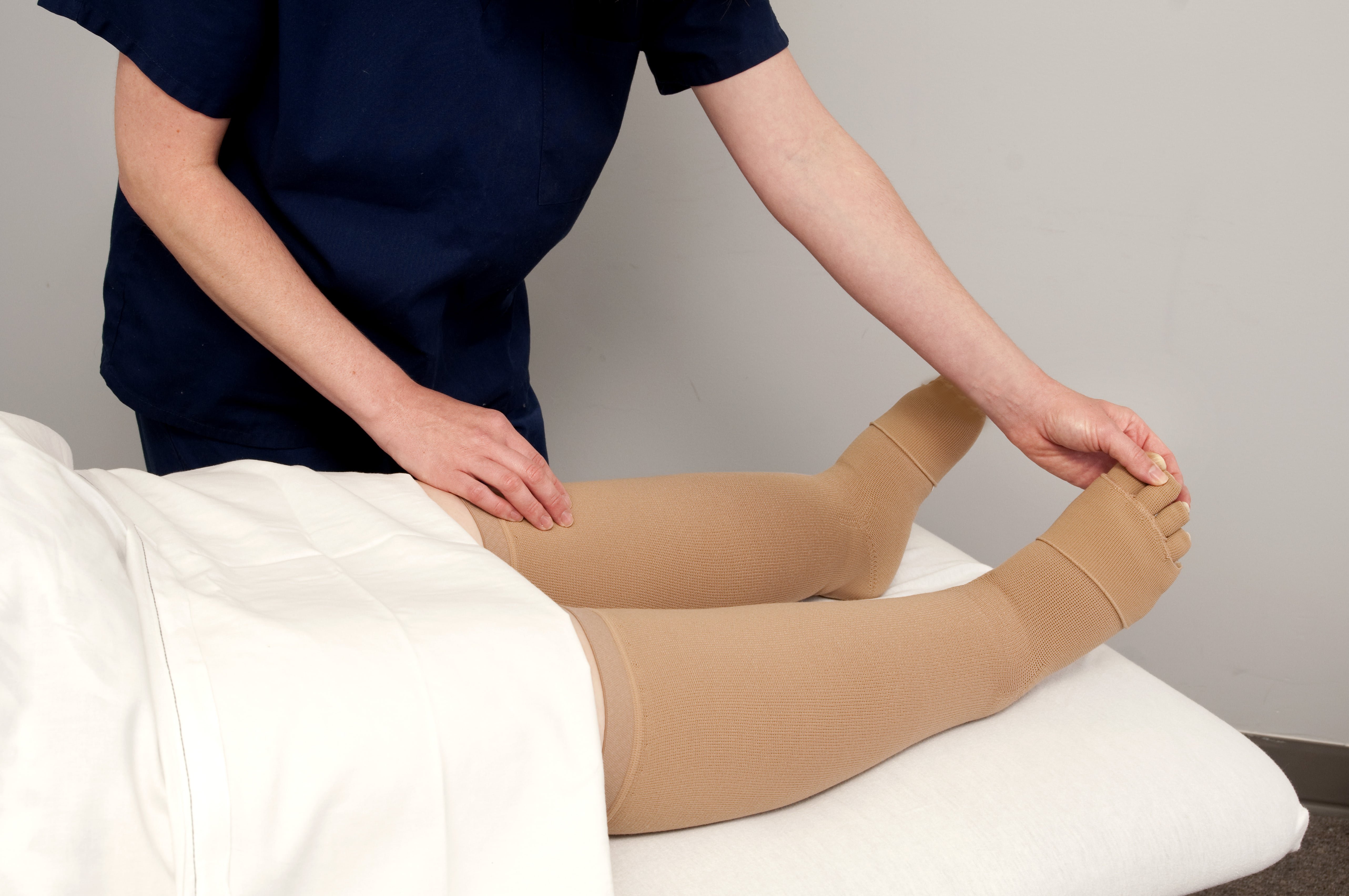
- ношение компрессионного белья;
- подкладывание в состоянии покоя под больную конечность валиков;
- специальный комплекс упражнений, занятия плаванием;
- уход за больной кожей.
Медикаментозное
Больным назначают принимать препараты для лечения заболеваний, вызвавших образование отека. При наличии осложнений (язвы) применяют антибиотики. Эффективной для снятия отечности является аппаратная пневмокомпрессия. При отсутствии видимых результатов лечения используют микрохирургическое вмешательство с целью создания лимфатических анастомозов для отведения лимфы от пораженного участка.
Препараты, стимулирующие отток лимфы
При лимфодеме больному для восстановления нормального транспортирования лимфы назначают лекарственные препараты:
- для оттока лимфы из тканей – флеботоник Детралекс;
- для повышения тонуса сосудов – флеботропные гели Троксевазин, Венорутон форте;
- для стимуляции циркуляции крови и лимфы – Теоникол, Трентал, Но-шпа;
- для улучшения состояния тканей – Гиалуронидазу, Бутадион, Витамин В.

Массаж
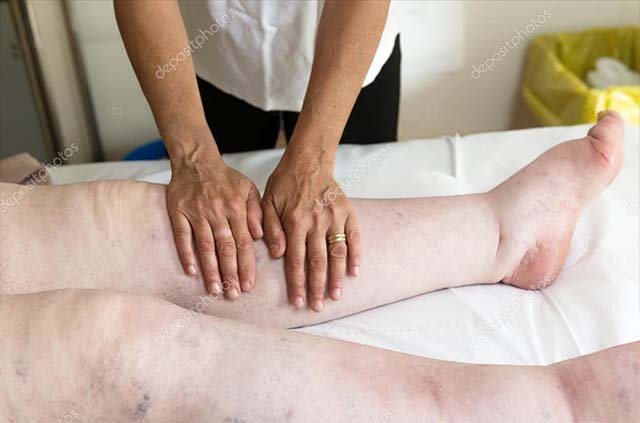
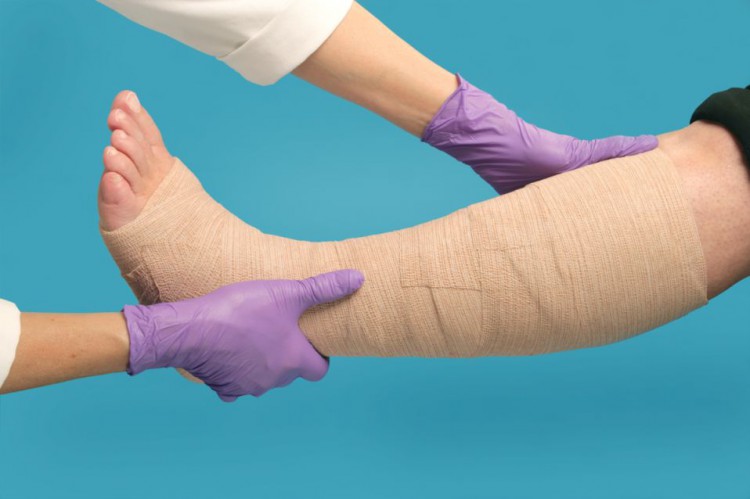
Для удаления застоя лимфы проводят лимфодренажный массаж. Он может стать единственным методом лечения в начале заболевания, его включают в комплекс с другими мероприятиями на поздних этапах лимфостаза. В результате методического надавливания на отечные ткани больного происходит сужение лимфатических сосудов и улучшается циркуляция лимфы в системе.
Эффективность лечения можно повысить с помощью целебных свойств растений. В качестве компресса рекомендуют применять испеченную в кожуре луковицу. Ее смешивают с дегтем, наносят на ткань и прикладывают к отеку на ночь в течение двух месяцев. Облегчение приносит компресс из ржаной муки и кефира. Муку заливают кипятком в равных пропорциях, настаивают 20 минут, смешивают с кефиром, пропитывают марлю и обертывают отечность. Можно в стакан кипяченой воды добавить ложку меда с яблочным уксусом и употреблять напиток утром и вечером.
Стадии и симптомы лимфостаза
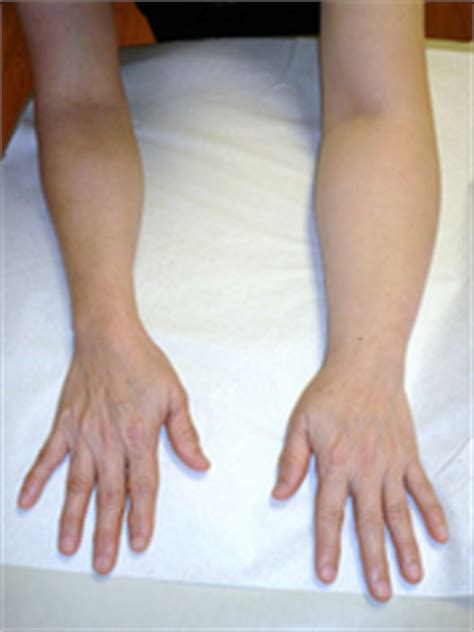
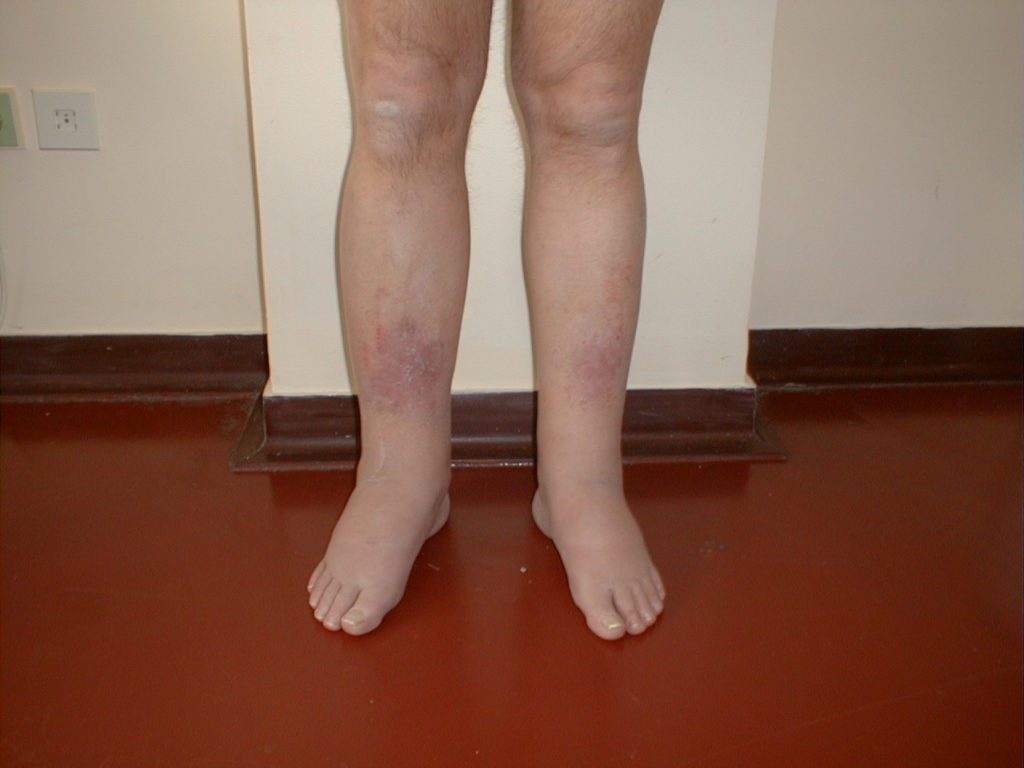
1-я стадия лимфостаза
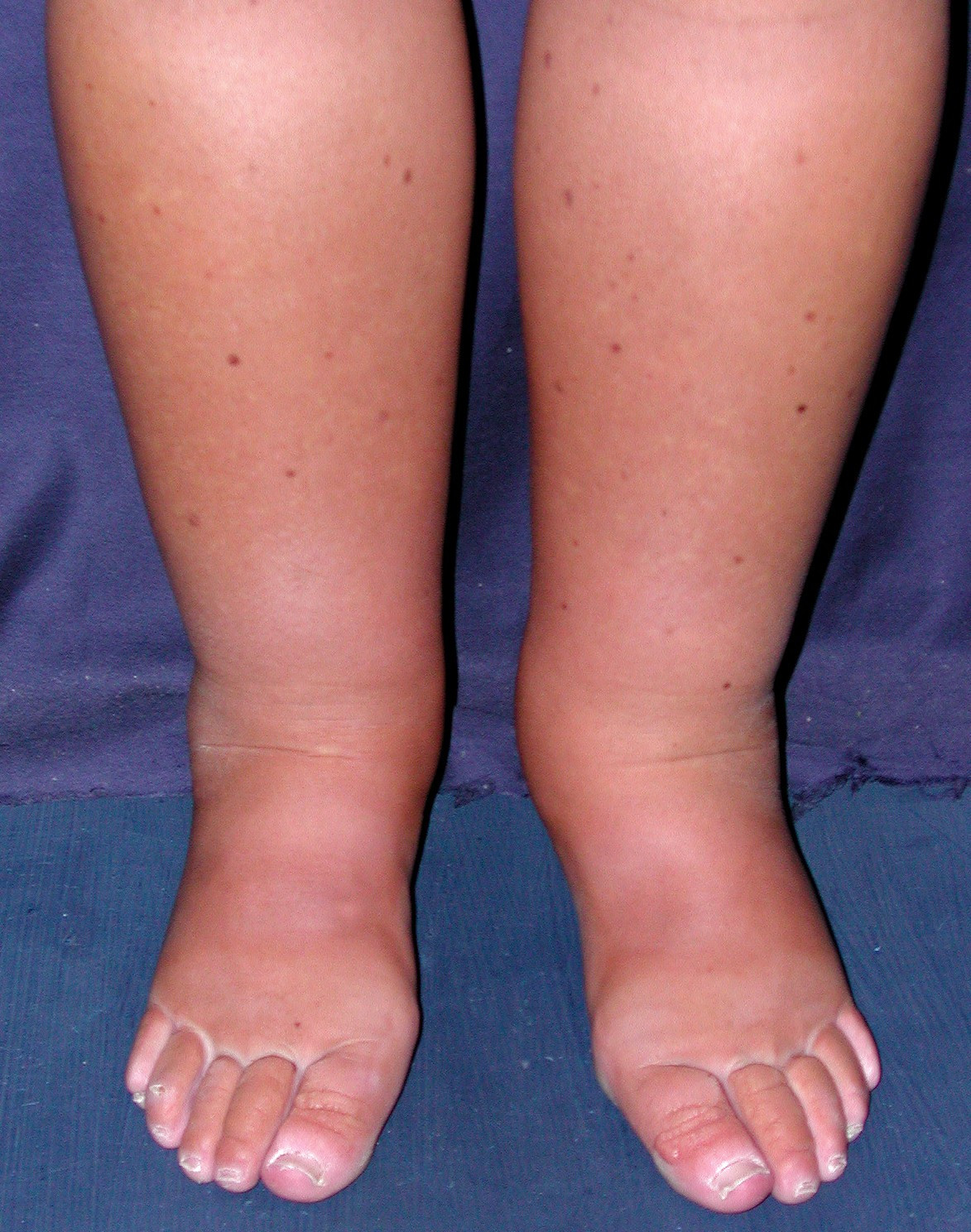
В начале своего развития лимфатический отёк (лимфедема) едва заметен. У больных возникает небольшой, едва заметно прогрессирующий отек, к которому они привыкают, и который они не замечают. Никаких болей не возникает. В этой стадии важна настороженность пациентов, так как своевременное начало лечения начинающего формироваться лимфостаза позволяет остановить прогрессирование заболевания и развитие осложнений. При дальнейшем прогрессировании лимфостаза лимфатический отек (лимфедема) становится заметным больному. На зону лимфатического отёка можно надавить пальцем, после чего будет оставаться небольшая ямка. Пациент замечает увеличение объема конечности. Кожа над зоной лимфатического отёка становится отечной, её рисунок сглаживается. Данный типа лимфатического отёка заметно уменьшается в горизонтальном положении и может на время исчезать на отдыхе, после физической нагрузки (занятий плаванием, велотренажёр). В этой стадии лимфостаза требуется квалифицированная врача хирурга. Таким больным проводятся амбулаторные курсы лечения лимфостаза, обязательно включающие ручной лимфодренажный массаж, компрессионный трикотаж и лечебная физкультура. Из медикаментов могут быть назначены препараты улучшающие венозный и лимфатический отток. В последующем, после основного курса амбулаторного лечения, может быть рекомендовано санаторное лечение.
Анатомия лимфатической системы человека, показано ток лимфы по грудному протоку и цистерне грудного протока.
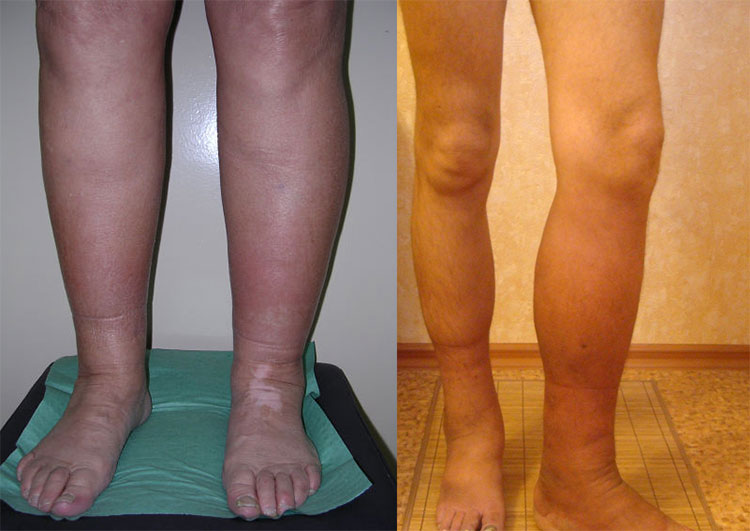
2-я стадия лимфостаза
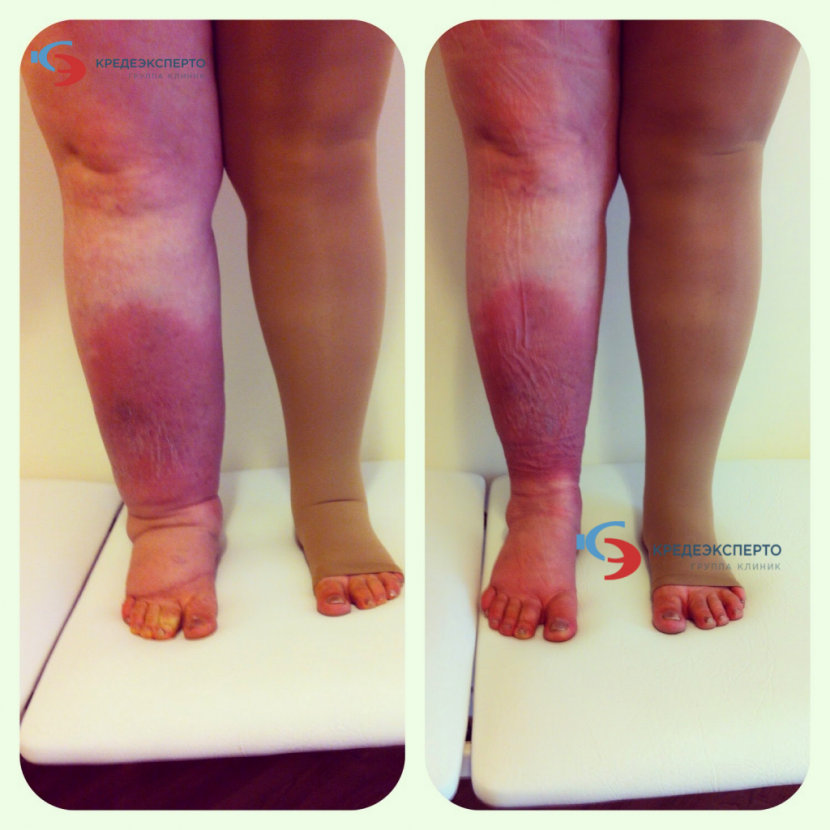
В этой стадии лимфостаза у больного наступает отвердение покровов кожи за счёт роста соединительных тканей. На 2-й стадии лимфостаза отёк уже не будет мягким. При нажатии пальцем на отёчную ткань остается глубокая ямка. Упруго натянутая кожа уже ощущается и самим больным, а при более сильном её натяжение может возникнуть боль. У пациента может отмечаться общее увеличение массы тела. Лимфатический отёк уже не уменьшается (не спадает) после ночного отдыха. В этой стадии лимфостаза могут возникнуть показания к хирургическому лечению. Может потребоваться наложение лимфовенозных анастомозов для улучшения лимфатического дренажа. Длительные курсы санаторного лечения, с последующим подбором компрессионного трикотажа способствуют обратному развитию патологического процесса и улучшению качества жизни пациента при 2-й стадии лимфостаза.
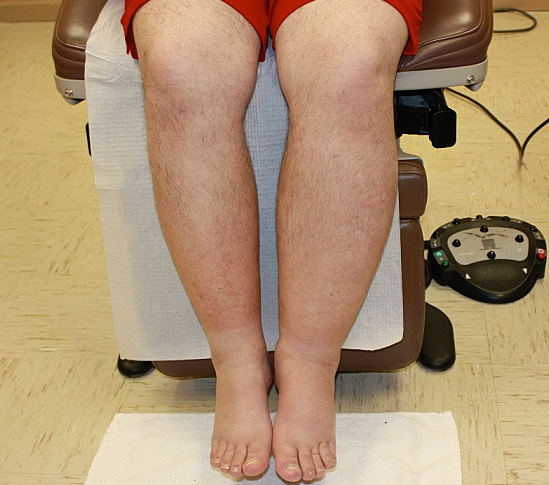
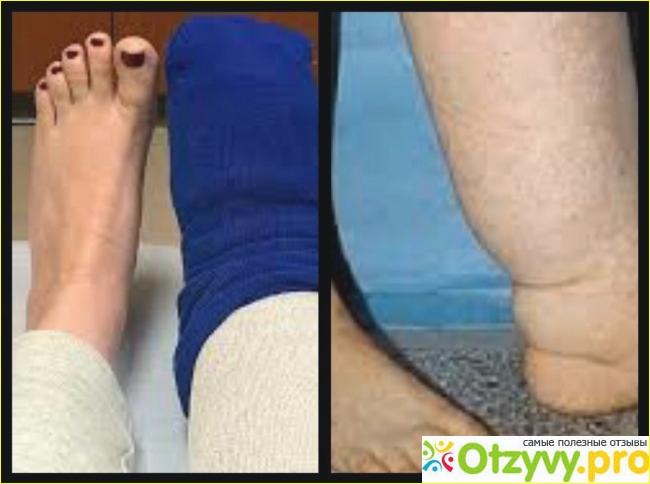
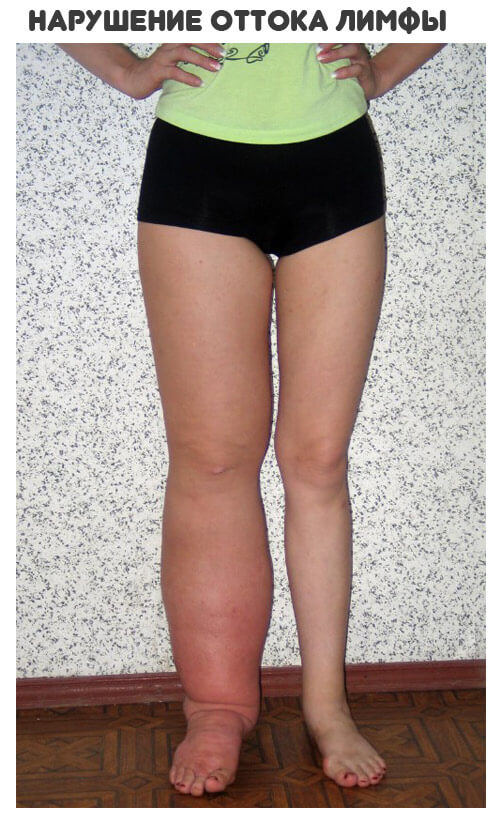
Лимфостаз вызывает отёк конечности (стопы) с образованием вдавлений от одежды и обуви.
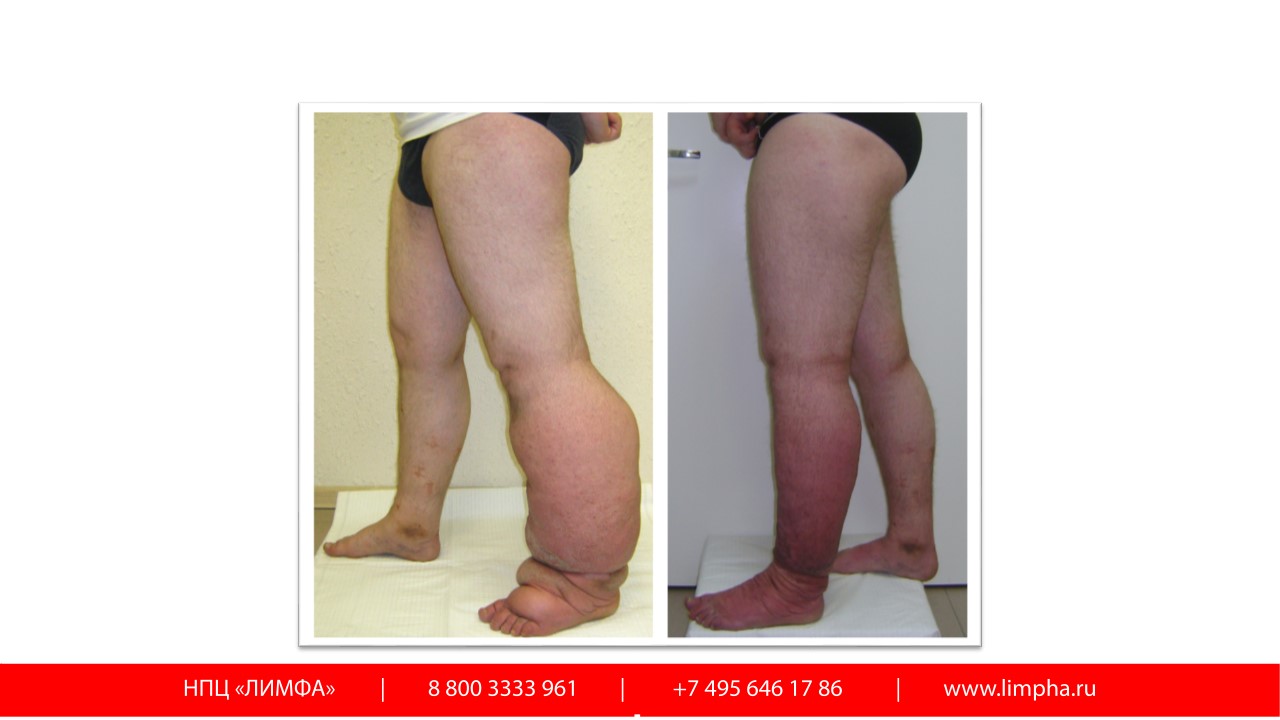
3-я стадия лимфостаза (стадия необратимых изменений)
Подверженная лимфостазу нога теряет свой обычный контур. Это возникает из-за роста измененных мягких тканей конечности, что приводит к «слоновости». У больного с лимфостазом в стадии необратимых изменений растёт масса тела за счет конечности, что ограничивается его подвижность. За счёт увеличенного объема сегментов конечности развивается тугоподвижность суставов (анкилоз) и пациент перестает ходить. Это приводит к еще большому увеличению веса у него. Развиваются скопления лимфы в подкожной клетчатке (лимфоцеле), грубый фиброз (разрастание соединительной ткани) и уродующие деформации конечности. В этой стадии лимфостаза у больного нередко появляются инфекционные, грибковые осложнения и трофические язвы. Лимфатический отек (лимфедема) ухудшает общее состояние организма и является опасным для жизни заболеванием. На этой стадии лечение очень сложное. Требуется консервативная коррекция лимфооттока посредством лимфодренажного массажа, аппаратной пневмокомпрессии. После уменьшения в объеме конечности больному с лимфостазом назначаются хирургические операции. Проводится операция по резекции — удаление измененной кожи и подкожной клетчатки. В последующем с целью улучшения лимфатического оттока хирургическим путём формируются лимфовенозные анастомозы. Обязательно подбирается жесткая эластичная компрессия (компрессионные чулки).
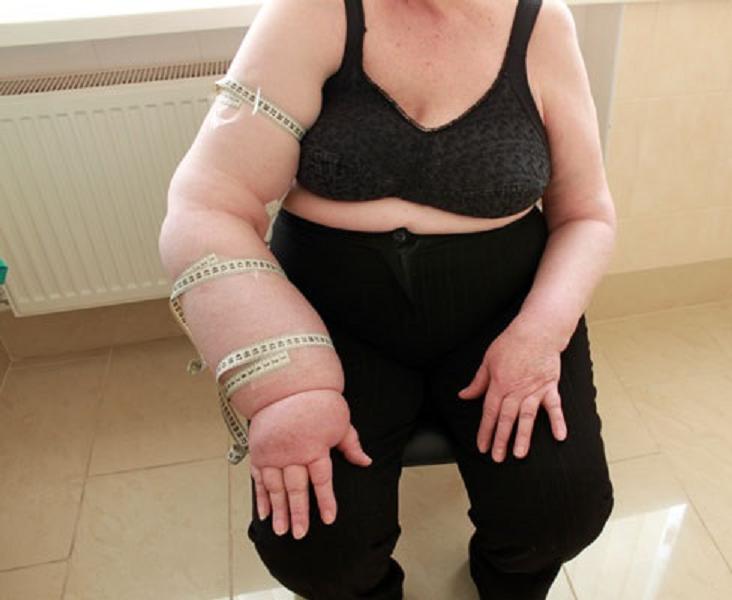
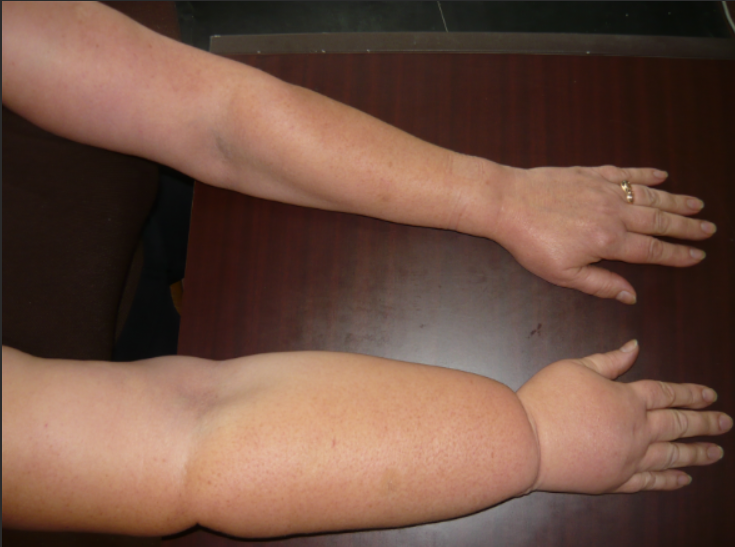
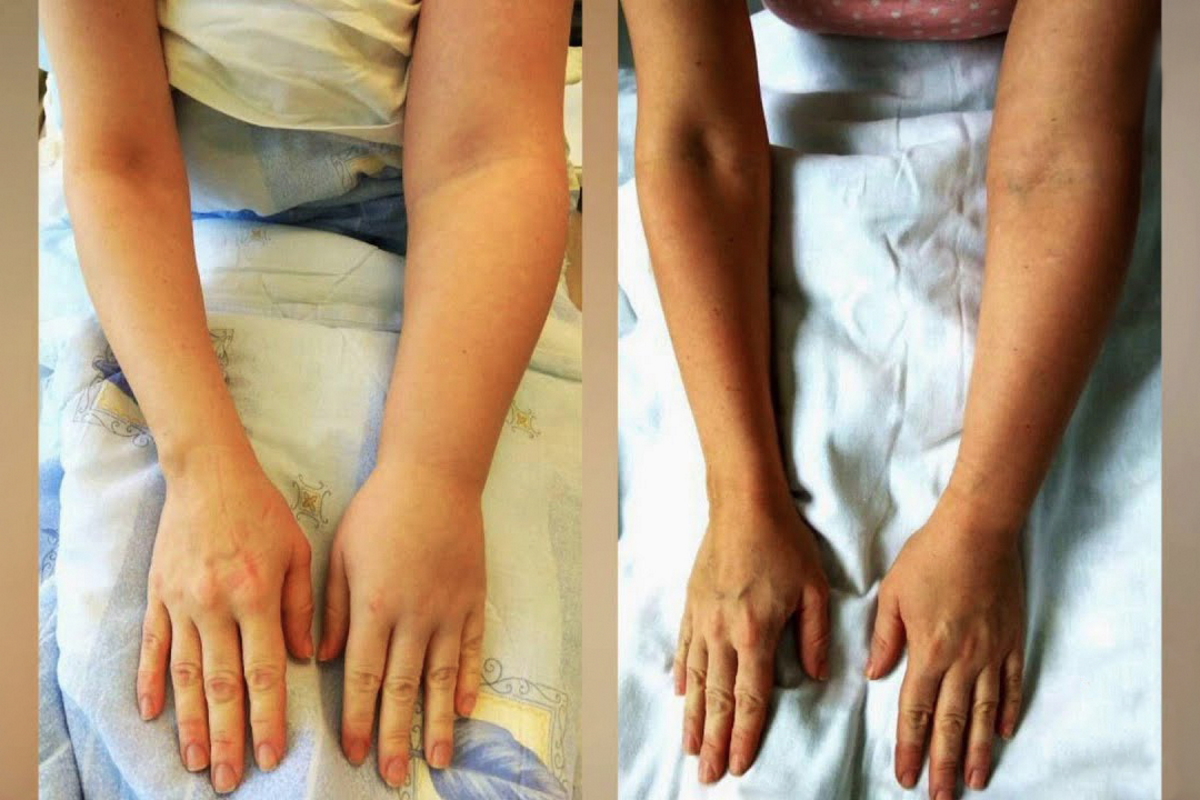
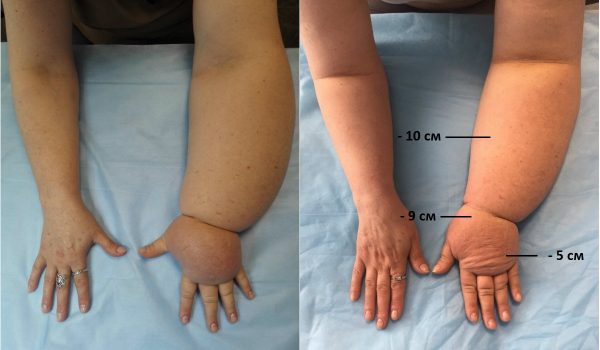
Причина лимфостаза на руке у женщин — удаление подмышечных лимфоузлов во время операции мастэктомии по поводу рака молочной железы.
Лечение лимфостаза нижних конечностей
Все консервативные методы лечения используются только на первой стадии заболевания, когда еще структурные изменения соединительной ткани и кожи не начались. Как будет проходить лечение лимфостаза, напрямую зависит от того, какая причина его вызвала. Прежде всего, нужно устранить этиологический фактор (к примеру, при наличии опухоли малого таза, которая сдавливает лимфососуды, требуется ее удаление).
Основные рекомендации для больных с такой патологией:
- аккуратно и своевременно стричь ногти;
- при выполнении массажа не прибегать к приемам разминания;
- нельзя надевать обувь со шнуровкой или на каблуках (каблук способствует увеличению нагрузки на ноги и тем самым ухудшает лимфоток, а шнуровка может перетянуть мягкие сосуды и ткани, что тоже скажется на развитии этого заболевания);
- категорически запрещено посещать сауну, баню или загорать (тепловое воздействие расширяет сосуды, включая лимфатические, что негативно сказывается на лимфо-, кровотоке в нижних конечностях);
- обрабатывать малейшие повреждения кожи (включая укусы насекомых) растворами антисептиков;
- избегать статистических нагрузок и подъема тяжести (длительное сидение или стояние);
- нельзя сидеть в положении нога на ногу, что, кстати, является излюбленной позой каждой женщины, поскольку так Вы затрудняете кровоток и лимфоток в органах малого таза и ногах;
- отказаться от облегающей одежды и тесного нижнего белья (прежде всего они сдавливают лимфоузлы, а трение кожи приводит к трофическим нарушениям);
- использовать специальные масла при приеме ванны, а после водных процедур обязательно протирать кожу ног лосьонами и кремами без консервантов и отдушек, что не просто ее защитит, но и смягчит, положительно сказавшись на защитном барьере;
- запрещается ходить босиком за пределами дома (существует высокая вероятность того, что кожа стоп повредится и образуются язвы, которые будут плохо заживать);
- использовать пудру (детскую присыпку, тальк) при сильной потливости ног, что уменьшает риск развития трофических нарушений и потоотделение).
Лечение лимфедемы в домашних условиях должно быть комплексным, включающим медикаментозную и компрессионную терапию, специальный массаж, тщательный уход за стопами, соблюдение диеты, занятия спортом и лечебной гимнастикой.
- Диета при лимфостазе должна быть низкокалорийной и практически бессолевой, поскольку соль, удерживающая жидкость в организме, лишь способствует прогрессированию отеков. Пища больных лимфостазом должна быть богата растительными и животными белками, полиненасыщенными жирными кислотами. Следует ограничить употребление сладостей, хлебобулочных и макаронных изделий, некоторых видов круп. А вот употребление свежих фруктов, овощей и кисломолочных продуктов только приветствуется.
- Медикаментозное лечение состоит в приеме таблетированных препаратов. Нормализовать циркуляцию лимфы поможет прием троксевазина, детралекса и таблеток венорутон форте. Для улучшения периферического кровообращения назначают но-шпу и теоникол. Восстановить микроциркуляцию крови поможет лекарство трентал.
- При лимфостазе обязательны сеансы лимфодренажного массажа, совмещающего глубокое массирование лимфатических узлов с ритмичными и нежными поглаживаниями наружных кожных покровов. После массажа, продолжительность которого занимает около часа, рекомендуется наложение лечебного бандажа.
- Компрессионная терапия сводится к ношению специального компрессионного белья с распределенным давлением или к регулярным перевязкам пораженных конечностей. Для перевязок можно использовать эластичный бинт или специальные изделия из медицинского трикотажа. Способствуя оттоку лимфы, эти меры помогают значительно уменьшить отеки.
- Пациентам с лимфостазом очень полезны сеансы лечебной физкультуры, плавание и скандинавская ходьба.
Методы диагностики
Диагностика всегда начинается с осмотра пациента и сбора анамнеза, больной рассказывает о своих симптомах. Далее врач назначает инструментальную диагностику.
- Лимфография. Позволяет выяснить в каком состоянии находится лимфатическая система – количество сосудов, их проходимость и форму. По сути, это рентген, выполняющийся под действием контрастного вещества. Его вводят между 1 и 2 пальцами стопы, предварительно выполнив надрез. Далее делают снимок. При условии нормальной сосудистой проходимости контрастное вещество заполнит все сосуды, и они не изменят свой размер и форму. В этом случае говорят об отклонениях в работе сократительного аппарата. При первичной форме патологии наблюдается плохое сосудистое развитие, а при вторичной, сосуды меняются, нарушается их работа, контрастное вещество находится за пределами сосудов, вплоть до подкожной клетчатки.
- Радиоизотопная диагностика – лимфосцинтиграфия. Снимки выполняются специальной гамма-камерой под действием ранее веденного под кожу в ее клетчатку изотопного материала. Способ определяет состояние лимфосистемы в движении и характер течения лимфы: магистральный, диффузный, коллатеральный.
- Сосудистая доплерография (доплер, дуплексное сканирование) – это ультразвуковое исследование для выяснения характера отека: лимфатический или венозный.
Могут назначаться и другие диагностические мероприятия:
- ОАК и биохимия крови;
- обследование почечных патологий при помощи ОАМ (общего анализа мочи);
- УЗИ – ультразвуковое исследование ОМТ (органов малого таза) для выявления отклонений (например, опухолей), который могут затруднять отток лимфы;
- Диагностика сердца посредством ультразвуковой диагностики и электрокардиограммы.
Среди фармацевтических препаратов, используемых при данной патологии, можно назвать следующие:
- Детралекс, Вазокет, Флебодиа – флеботоники, улучшающие процесс обмена веществ в тканях ног.
- Троксевазин, Троксерутин, Венорутон – лекарства, повышающие тонус вен, наилучший результат показывают на начальной стадии заболевания.
- Курантил, Трентал – кроверазжижающие средства, смягчающие застойные явления и препятствующие образованию тромбов.
Кроме этого, для снятия отеков назначаются мочегонные средства. Поскольку систематическое применение таких препаратов вызывает дефицит калия в организме, врач обычно рекомендует принимать их одновременно с калийсодержащими препаратами (Оротат калия).
При лимфостазе хорошую эффективность показывают магнитная и лазерная терапия
Также хороший эффект при лимфостазе дает лимфодренажный массаж, выполняемый профессиональным массажистом, и лечебная физкультура, которой необходимо заниматься постоянно не менее двух раз в день. В комплекс желательно ввести занятия на велотренажере или велосипедные прогулки.
Необходимо постоянное ношение компрессионного трикотажа – гольфов или чулок, которые следует надевать утром, до подъема с постели.
Еще один способ лечения и профилактики прогрессирования лимфостаза нижних конечностей – гирудотерапия (лечение пиявками). Выполнять процедуру должен квалифицированный специалист, используя при этом животных, специально выращенных в стерильных условиях. Повторное их использование исключается.
При отсутствии положительной динамики консервативного лечения показана хирургическая коррекция с целью улучшения оттока лимфы из нижних конечностей. Операцию проводит сосудистый хирург в условиях стационара.
Народное лечение
Народным лечением лимфостаза можно заниматься только на начальных стадиях болезни
Применение методов народной медицины в домашних условиях допустимо на начальных стадиях болезни, после обязательной консультации с лечащим врачом. Сюда входит прежде всего фитотерапия – лечение растительным сырьем. Народные целители рекомендуют следующие рецепты:
- Измельченный корень солодки (10 г) залить стаканом кипятка и поставить на водяную баню. Через 30 минут снять с огня, процедить, остудить и долить водой до первоначального объема. Принимать по столовой ложке трижды в сутки в течение трех недель.
- Развести яблочный уксус пополам с водой и массировать им ноги по направлению снизу вверх, к паховым лимфоузлам. Массаж должен быть мягким, без нажима.
- Растертую в кашицу печеную луковицу смешать с аптечным дегтем, получившуюся мазь наложить на проблемный участок ноги, зафиксировав бинтом. Накладывать следует на ночь, смывая утром теплой водой.
Диагностика
Для постановки диагноза доктор проводит осмотр пациента, изучает историю его болезни, задает вопросы о перенесенных травмах, операциях, заболеваниях, наследственных патологиях. Также специалист производит пальпацию больной области, измерение ее объемов и отправляет больного на следующие виды обследований:
- УЗИ сосудов;
- общий анализ крови, биохимию;
- МРТ;
- лимфангиографию;
- лимфосцинтиграфию;
- КТ.
Исследования помогут отличить лимфостаз от тромбоза глубоких вен или постфлебитического синдрома, при которых также может наблюдаться отечность. Чтобы исключить иные патологии вен, доктор может отправить пациента на УЗДГ.
Причины
Лимфостаз может быть диагностирован как самостоятельная болезнь или появиться вследствие иных недугов и травм. Причинами развития лимфедемы могут быть:
- Гипоплазия (недоразвитость лимфатических сосудов).
- Гиперплазия (гипертрофия или извилистость стенок сосудов).
- Аплазия (отсутствие одного из составляющих лимфатической системы).
Способствовать развитию лимфостаза могут врожденные патологии:
- Варикоз. При болезни происходит расширение сосудов, снижается их тонус, что ведет к нарушениям в лимфообращении. Как распознать варикоз на начальных стадиях — читайте здесь.
- Гипопротеинемия. Заболевание характеризуется пониженным содержанием белка в крови. При нем происходит задержка оттока лимфы, что ведет к образованию отечности.
- Сердечная недостаточность, заболевания почек. При данных нарушениях в организме снижается отток лимфы от тканей и нижних конечностей.
- Воспалительные процессы и различные опухоли. Из-за этих нарушений происходит сдавливание сосудов, лимфа не может по ним свободно проходить.
Кроме того, лимфостаз может быть вызван следующими паразитарными или вирусными заболеваниями:
- стрептококковый лимфаденит, флегмона, рожа;
- заражение филяриями.
Лечение народными средствами
В домашних условиях для лечения лимфостаза (в качестве вспомогательного лекарства и только на начальных этапах) в ход идут различные народные средства. Не имея возможности описать их все, приведем несколько примеров:
- Яблочный уксус. Он укрепляет стенки сосудов, устраняет отеки и трофические изменения. Для растирания развести уксус с водой в пропорции 1:2. Растирать массажными движениями от стоп к бедрам. Затем, после небольшой выдержки, смыть остатки раствора и нанести на кожу крем с укрепляющим сосуды эффектом.
- Отлично помогают компрессы. К примеру, запеченный лук, смешанный с аптечным дегтем. Луковицу запекают, растирают до однородной массы и добавляют 2-3 ложки дегтя. Готовую смесь выкладывают на чистую холщовую ткань. Ткань равномерно распределяют по месту локального отека, фиксируют бинтом и оставляют до утра.
- Корень одуванчика – продукт усиливает лимфа дренаж и тонизирует сосудистую стенку. Используют настой листьев одуванчика, принимая по 0,5 стакана натощак три раза в день. Для приготовления настоя вам понадобится 2 ст. ложки сухих листков одуванчика, их необходимо с вечера залить 0,5 л. кипяченой воды. Готовый настой пить в течение всего последующего дня, а вечером приготовить свежую порцию. Можно использовать и корни одуванчика, но их следует прокипятить на водяной бане в течение 5-8 мин. в таком же объеме воды. Готовый отвар выпивать утром по стакану до еды.
- Отвары из целебных сборов можно использовать в виде ночных аппликаций. В качестве трав возьмите зверобой, подорожник, тысячелистник. В готовый раствор добавляйте 25мл медицинского спирта, таблетку аспирина и таблетку ампиокса. Составом пропитываю марлю и прикладывают на пораженный участок кожи, сверху накладывают ткань, смоченную в крутом растворе соли и надежно фиксируют бинтом, оставляя на всю ночь.
- Природные травы, обладающие мочегонным эффектом, оказывают терапевтическое действие, способствуя быстрому устранению отеков ног. Сбор из листьев крапивы, березовых почек и плодов шиповника смешайте в равных долях и потомите на водяной бане 10-15 мин. После фильтрации настоя употребляйте по пол стакана три раза в день за 30 мин до еды.
- Не обошла народная медицина и активное использование пиявок. При невыраженных отеках можно использовать 2-3 пиявки на один сеанс. При более запущенных случаях количество пиявок можно увеличить до 7-8 шт. В течение недели можно делать два лечебных курса. Гирудин, содержащийся в пиявках не только отлично разжижает кровь, но и укрепляет сосудистую стенку, уменьшая выпот жидкости в ткани и как следствие, существенно уменьшает отечность ног.
Кроме этого, не следует забывать и о других рекомендациях врачей пациентам, у которых назревают или имеют место подобные проблемы. Им придется исключить баню, сауну, солярий, отдушки и консерванты в используемых косметических средствах для ног, отказаться от обуви на высоком каблуке, тесной одежды, натирающей кожу, избегать подъема тяжестей, длительного стояния или сидения (особенно, положив ногу за ногу).
Причины патологии
Вызывающие такое опасное заболевание, как лимфедема, причины могут быть различными, а круг провоцирующих факторов широк. Скопление лимфатической жидкости в тканях может стать следствием сердечной недостаточности, почечной патологии, когда основные протоки и магистрали организма не справляются с оттоком лимфы.
Также причины лимфостаза могут скрываться в хронической венозной недостаточности, синдроме тромбофлебита, артериовенозных свищах. Если количество выводимой из тканей жидкости избыточно, развивается расширение лимфатических сосудов, их тонус снижается, нарушается работа клапанов – все это приводит к лимфовенозной недостаточности.
Основные причины лимфостаза:
- патологии лимфатической системы (в большинстве случаев – врожденная лимфедема);
- непроходимость магистралей лимфатической системы после полученных травм, ожогов или оперативных вмешательств, после удаления грудной железы;
- сдавление лимфатических капилляров опухолями или воспалительными очагами.
Лимфедема после мастэктомии (удаление молочной железы по причине раковой опухоли) наблюдается у 10–40% пациенток, перенесших эту операцию. Если вмешательство вызвало развитие патологии, то обычно возникает лимфедема верхних конечностей. В ходе операции часто проводят удаление подмышечных лимфатических узлов, которые могут подвергнуться прорастанию метастаз. После мастэктомии пациентка должна состоять на учете у флеболога и лимфолога.
Также причинами развития лимфедемы могут стать: рак простаты, удаление лимфоузлов в пахово-бедренной области, лучевая терапия, проводимая в зоне регионарного оттока лимфы. Стрептококковые инфекции (флегмона, рожа, лимфангиты, паразитарные болезни) тоже могут спровоцировать нарушение лимфооттока и вызвать лимфатический отек.
Лечение лимфостаза
Лечение лимфостаза в Украине нередко оказывается безуспешным. Поэтому многие больные интересуются, где можно пройти лечение данного заболевания в Германии. Это возможность навсегда избавиться от неприятного недуга, вызывающего физические и психологические страдания.
Сосудистым хирургам Германии принадлежит приоритет в разработке решения проблемы нарушения оттока лимфы. Показания для хирургического лечения выявляются у 3-5% больных. Программы лечения лимфостаза в Германии составляются индивидуально.
Лечение в Израиле
Лечение лимфостаза в Израиле очень эффективно благодаря близости лечебных источников. Вещества, которые в них содержатся, улучшают отток лимфы.
В Израиле работают флебологи с мировым именем. В клиниках пациент чувствует себя комфортно благодаря русскоязычному сопровождению.
Лечение в Беларуси
Лечение лимфостаза в Беларуси проводится в санаториях, где применяется полный комплекс физиотерапевтических процедур. Наибольшую популярность приобрели системы пневматической компрессии. Они доказали свою эффективность. Этот метод устраняет отек и венозный застой, улучшает снабжение тканей кислородом, улучшается трофика тканей и тургор кожи.
Медикаментозное лечение
Медикаментозное лечение лимфостаза оказывает вспомогательную роль.
Группы препаратов для лечения лимфостаза:
- Флеботропы: флавоноиды (Детралекс), Троксерутин, Эсцин, Эскузан.
- Кумарины.
- Диуретики (мочегонные средства).
Детралекс — венотоник. Его принимают дважды в сутки во время еды. Курс лечения – три месяца. Противопоказания: непереносимость препарата. Не применять в период лактации.
Троксерутин – препарат, обладающий венотонической активностью и противовоспалительным действием. Повышает элестичность сосудов и улучшает трофику. Выпускается в форме капсул и мази. Капсулы принимают, не разжевывая, вместе с едой. Дозировка – 1 капсула 3 раза в день. Курс лечения – около 5 нед. Постепенно дозировку можно снизить до одной капсулы 1 раз в день.
Гель троксерутин наносится тонким слоем на пораженные участки 2 -3 раза в день. Не допускать попадания геля в глаза и на слизистые оболочки.
Побочные эффекты: головная боль , сыпь, зуд, крапивница, гиперемия кожных покровов.
Эсцин – гликозид на основе плодов конского каштана. Оказывает противоотечный и противовоспалительный эффект. Противопоказания: хроническая почечная недостаточность, 1 триместр беременности. Не применяется при кормлении грудью.
Дозировка: внутрь – 40 мг 3 раза в день. Затем дозу снижают до 20 мг 3 раза в день. Препарат также выпускается в форме геля. Его наносят на пораженные места несколько раз в день.
Эскузан оказывает действие, аналогичное эсцину, но в его состав также входит витамин B1. Противоотечный и венотонизирующий препарат.
Способ применения: раствор для приема внутрь принимают по 12-15 капель 3 раза в день перед едой. Капли растворяют в небольшом количестве воды.
Также препарат выпускают в таблетках. Таблетки принимают по одной три раза в день. Курс лечения составляет три месяца.
Из побочных эффектов возможно раздражение желудочно-кишечного тракта, тошнота и аллергия.
Препарат противопоказан на ранних сроках беременности, при болезнях почек и кормящим матерям. Не рекомендуется применять в детском возрасте.