Клинические проявления
Помимо данных лабораторных методов исследования, в диагностике ДВС-синдрома важное значение занимает клиника. В тяжелых случаях, когда поражаются легкие, почки, появляются характерные кожные изменения и кровотечения, диагноз не вызывает сомнений, однако при подострых и хронических формах течения диагностика бывает затруднительна и требует тщательной оценки клинических данных
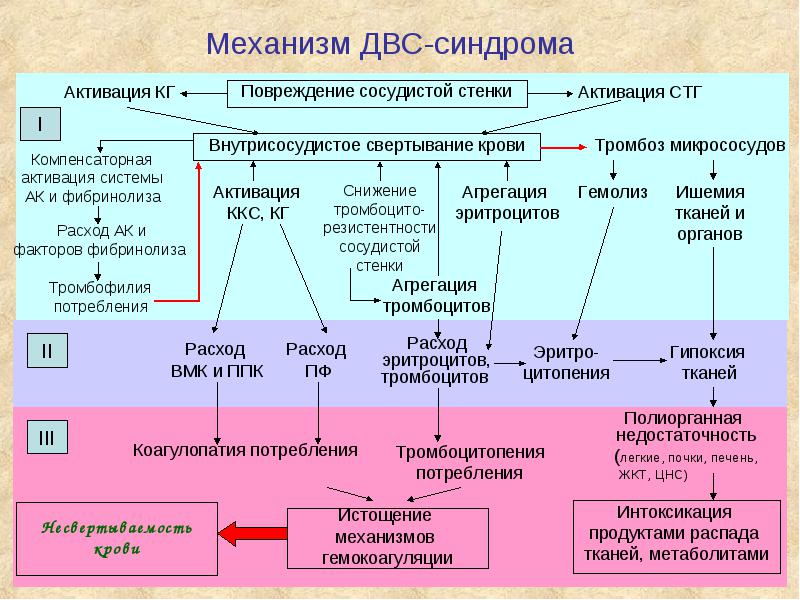
Поскольку основным патогенетическим звеном развития ДВС-синдрома является усиленное тромбообразование в сосудах микроциркуляторного русла, то страдать, прежде всего, будут те органы, в которых хорошо развита капиллярная сеть: легкие, почки, кожа, головной мозг, печень. Тяжесть течения и прогноз зависят от степени блокады микроциркуляции тромбами.
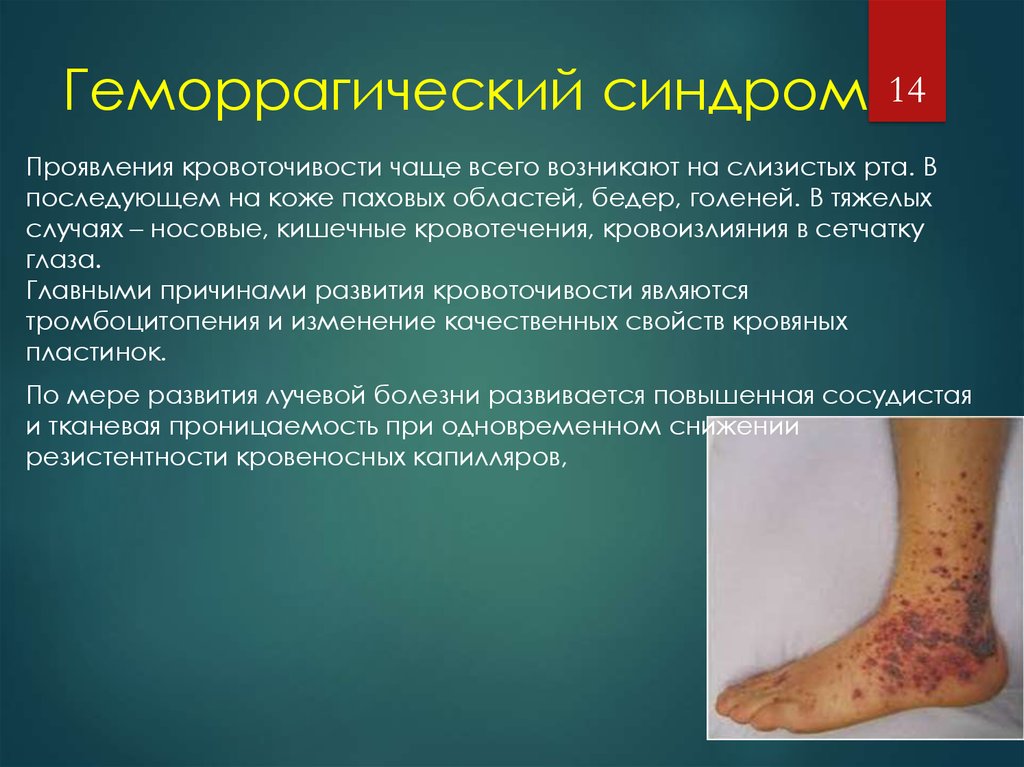
кожные проявления ДВС-синдрома – самые заметные для непрофессионального взгляда
Основные клинические признаки довольно типичны и обусловлены распространенными тромбозами, кровоточивостью и, как следствие, недостаточностью различных органов.
- Кожа, как хорошо кровоснабжаемый орган, всегда вовлекается в патологический процесс, в ней появляется характерная геморрагическая сыпь вследствие мелких кровоизлияний, очаги некрозов (омертвения) на лице, конечностях.
- Поражение легких проявляется признаками острой дыхательной недостаточности, симптомами которой будет выраженная одышка вплоть до остановки дыхания, отек легких вследствие повреждения мелких сосудов и альвеол.
- При отложении фибрина в сосудах почек развивается острая почечная недостаточность, проявляющаяся нарушением образования мочи вплоть до анурии, а также серьезными электролитными изменениями.
- Поражение головного мозга выражается в кровоизлияниях, влекущих неврологические расстройства.
Помимо органных изменений, будет наблюдаться склонность к наружным и внутренним кровотечениям: носовым, маточным, желудочно-кишечным и др., а также к образованию гематом во внутренних органах и мягких тканях.
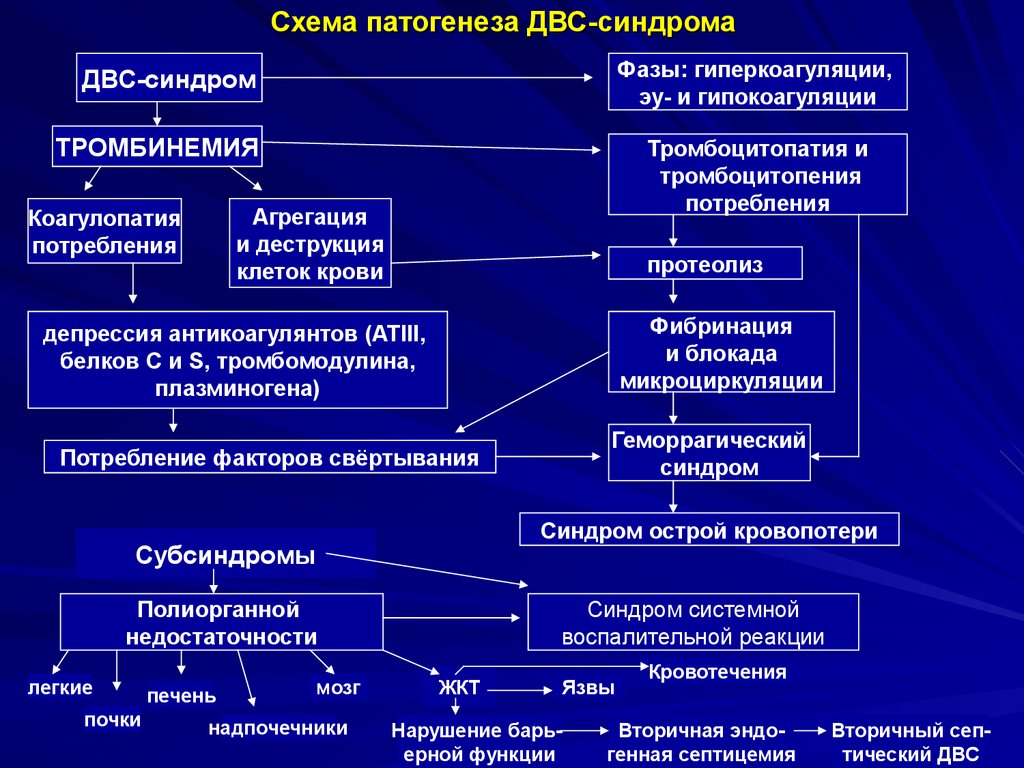
В целом, клиника ДВС-синдрома складывается из симптомов полиорганной недостаточности и тромбогеморрагических явлений.
Диагностика ДВС-синдрома
В некоторых случаях появление первых признаков ДВС-синдрома позволяет правильно установить диагноз, так как существуют заболевания тяжелой формы, которые практически в 100% случаев сопровождаются нарушением гемостаза. К таким патологическим состояниям следует отнести: шок различной этиопатогенетической природы, генерализованная форма сепсиса, ожоговая болезнь с большой площадью поражения, укусы ядовитых змей.
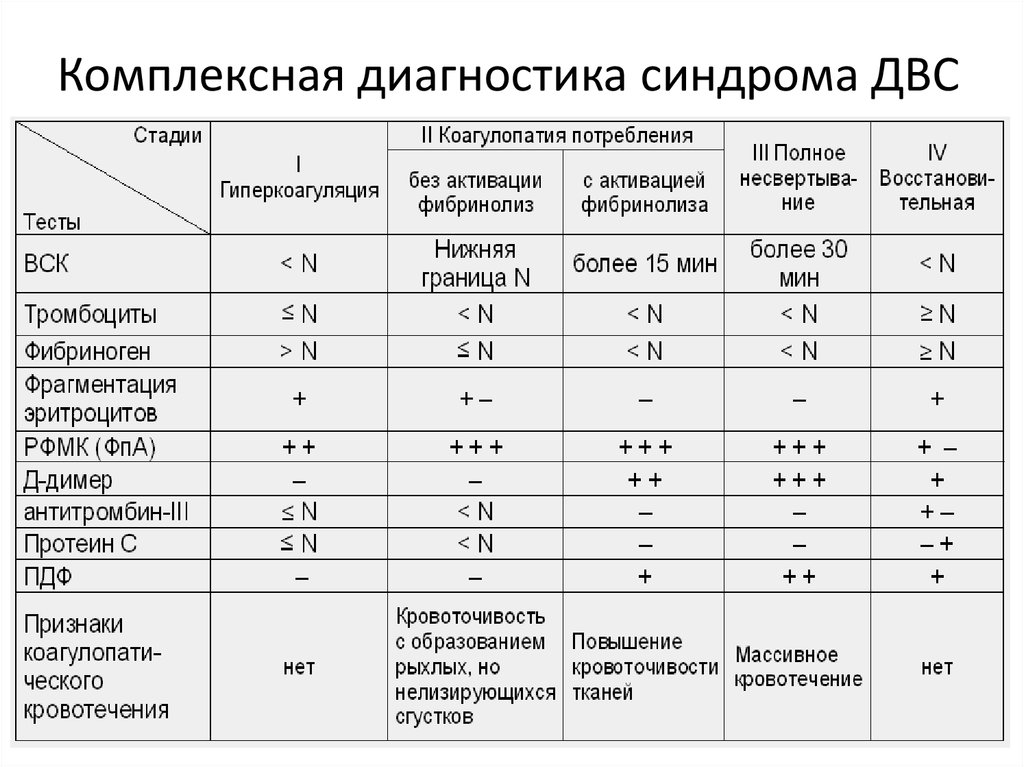
Однако существует ряд заболеваний, затрудняющих своевременную диагностику ДВС-синдрома, так как при них наблюдается большое количество симптомов, не характерных для нарушения гемостаза (лейкоз, системная красная волчанка). В такой ситуации рекомендовано применение дифференцированного подхода к распознанию нарушений гемостаза, который заключается в проведении полного спектра коагуляционных тестов. В пользу развития ДВС-синдрома в этом случае свидетельствует выраженная тромбоцитопения, отклонения показателей коагулограммы и значительное повышение содержащихся в плазме продуктов разрушения фибриногена.
Первым этапом диагностических мероприятий при подозрении на развитие ДВС-синдрома является проведение комплекса лабораторно-инструментальных методов обследования пациента непосредственно в палате (определение показателей свертывания, качественный анализ кровяного сгустка и расчет протромбинового времени, определение нарушений в параметрах тромбоэластограммы, паракоагуляционные тесты).
Впоследствии этот объем диагностических манипуляций дополняется специфическими пробами: антикоагуляционный тест, процент содержания продуктов разрушения фибриногена в плазме, пробы с токсинами змеиного яда.
В целях подбора наиболее рационального лечения больному обязательно необходимо провести лабораторный анализ содержания антитромбина III, а также исследование плазмы пациента на предмет чувствительности к воздействию препаратов гепаринового ряда.
Ни в коем случае нельзя оценивать каждый лабораторный показатель в отдельности, так как не существует единого специфического теста, на основании которого можно с уверенностью диагностировать ДВС-синдром. Например, выраженная тромбоцитопения, которая наблюдается при ДВС-синдроме в 90% случаев, может быть признаком другой патологии (системная красная волчанка, аутоиммунная тромбоцитопения).
Ошибочно считать, что больные, страдающие ДВС-синдромом, подлежат только исследованиям показателей гемостаза. В связи с тем, что данная патология затрагивает все структурные единицы человеческого организма, рекомендовано применять всесторонний подход к обследованию пациента (определение изменений гематокрита, развернутый анализ показателей крови, определение уровня гипоксемии, уровень электролитов в крови, биохимическое исследование крови).
Длительный период гиперкоагуляции и спонтанная агрегационная способность тромбоцитов, а также постепенное увеличение уровня продуктов разрушения фибриногена, свидетельствует в пользу хронического течения ДВС-синдрома, диагностика которого возможна уже в терминальном состоянии пациента. Хронический тип течения ДВС-синдрома наблюдается у онкологических пациентов, а также при тяжелой застойной сердечно-сосудистой недостаточности.
Хронический ДВС-синдром, который наблюдается у пациентов, страдающих миелопролиферативными заболеваниями, проявляется высокой вязкостью крови, повышенным гематокритом, микроциркуляторными нарушениями во всех органах с образованием мелких очагов инфаркта.
При хронической почечной недостаточности, напротив, активируется коагуляционное звено гемостаза, развивающееся на фоне выраженной анемии и тромбоцитопатии. Пациенты, находящиеся на хроническом гемодиализе, отличаются тяжелой степенью ДВС-синдрома, обусловленной повышенным содержанием продуктов разрушения фибрина.
Признаки и симптомы ДВС-синдрома
Симптомы диссеминированного внутрисосудистого свертывания (ДВС-синдром) часто являются симптомами основного заболевания, которым было вызвано состояние (см. раздел причины). Такие заболевания могут включать в себя следующее:
- сепсис или тяжелая инфекция (с любым микроорганизмом);
- травма (например, политравма, нейротравма или жировая эмболия);
- разрушение органов (например, тяжелый панкреатит);
- злокачественные новообразования. Солидные опухоли и миелопролиферативные/лимфопролиферативные злокачественные новообразования;
- акушерские бедствия (например, эмболия околоплодными водами; отслойка плаценты);
- сосудистые аномалии — синдром Касабаха-Мерритта и крупные сосудистые аневризмы;
- тяжелая печеночная недостаточность;
- тяжелые токсические или иммунологические реакции — укусы змей, рекреация на препараты, переливание крови и отторжение трансплантата.
В дополнение к симптомам, связанным с основным заболеванием, обычно наблюдается кровопотеря в результате кровотечений в таких областях, как десна и желудочно-кишечный тракт (см. таблицу 3 ниже). Острое проявление ДВС-синдрома часто проявляется как петехии и экхимозы (кровоизлияния в кожу или слизистую).
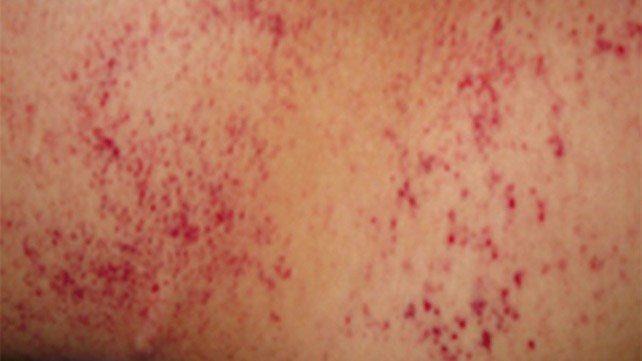
В послеоперационном ДВС кровотечения могут происходить вблизи хирургических участков, дренажей и трахеостомий, а также в полостях сердца.
Таблица 3. Основные особенности признаков диссеминированной внутрисосудистой свертываемости (исследования 118 пациентов).
| Характеристики | Пострадавшие пациенты,% |
| Кровотечение | 64% |
| Почечная дисфункция | 25% |
| Печеночная дисфункция | 19% |
| Дыхательная дисфункция | 16% |
| Шок | 14% |
| Дисфункция центральной нервной системы | 2% |
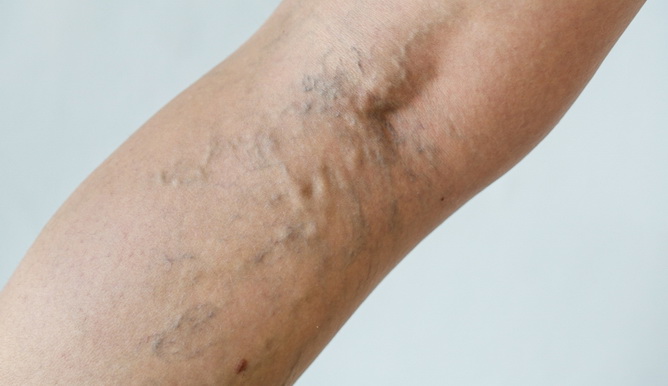
Ищите на теле симптомы и признаки тромбоза в крупных сосудах (например, тромбоз глубоких вен ) и микрососудистого тромбоза (как при почечной недостаточности).
Пациенты с поражением легких могут иметь одышку, кровохарканье и кашель. Коморбидная болезнь печени, а также быстрое производство гемолитического билирубина могут привести к желтухе (желтоватый цвет кожи). Неврологические изменения (например, кома, нарушенный психический статус и парестезии) также возможны.
У пациентов с так называемым хроническим или подострым ДВС, основным проявлением которого является тромбоз (см. фото выше) из-за избыточного образования тромбина (фактор свёртывания II), могут присутствовать признаки венозной тромбоэмболии.

Признаки со стороны кровообращения следующие:
- спонтанные и опасные для жизни кровоизлияния;
- подострые кровотечения;
- диффузный или локализованныйтромбоз;
- кровотечение в серозные полости.
Признаки со стороны центральной нервной системы включают следующее:
- неспецифическое измененное сознание или ступор;
- преходящий очаговый неврологический дефицит
Сердечно-сосудистые признаки включают в себя следующее:
- гипотония;
- тахикардия сердца;
- сосудистый коллапс.
Респираторные симптомы:
- хрипы, крепитация и шум в легких;
- признаки острого респираторного дистресс-синдрома (ОРДС).
Симптомы со стороны желудочно-кишечного тракта:
- рвота с кровью;
- кровянистый стул.
Мочеполовые признаки включают следующее:
- азотемия и почечная недостаточность;
- ацидоз;
- гематурия (кровь в моче);
- олигурия (замедляется образование мочи);
- метроррагия (нарушения менструального цикла);
- маточное кровотечение
Дерматологические признаки:
- петехии (крошечные, размером менее 2-3 мм, кровоизлияния на коже);
- желтуха (дисфункция печени или гемолиз);
- тромбоцитопеническая пурпура;
- геморрагические буллы (фото A и B выше);
- акральный цианоз;
- некроз кожи нижних конечностей;
- локализованный инфаркт и гангрена;
- глубокие подкожные гематомы;
- тромбоз.
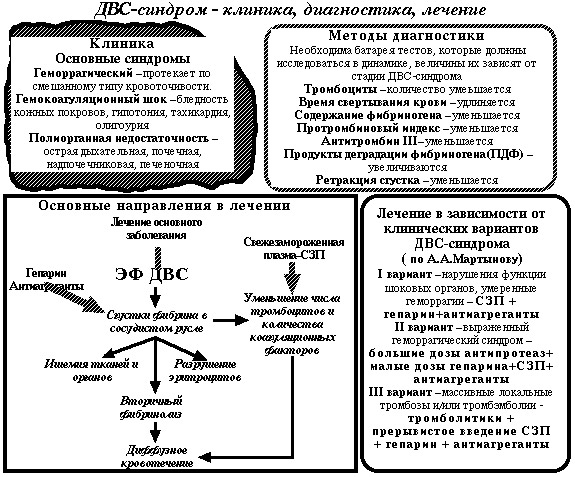
Лечение
единой тактики лечения ДВС-синдрома на сегодняшний день нет
Важно как можно раньше устранить причинный фактор, вызвавший развитие тромбогеморрагического синдрома, это будет этиотропным направлением лечения:
- Адекватная антибиотикотерапия при гнойно-септических осложнениях;
- Своевременное восполнение объема циркулирующей крови при кровопотере;
- Поддержание функции сердечно-сосудистой системы и артериального давления при различных видах шока;
- Профилактика осложнений и своевременная хирургическая помощь в акушерской практике;
- Адекватное обезболивание в случае различных повреждениий и травматического шока и др.
Основные направления патогенетического и симптоматического лечения:
- Антикоагулянтная терапия;
- Использование фибринолитиков и антифибринолитических препаратов в зависимости от фазы заболевания;
- Ззаместительная инфузионная терапия;
- Улучшение реологических свойств крови, использование препаратов для нормализации микроциркуляции;
- Экстракорпоральная детоксикация.
Важным принципом лечения ДВС-синдрома является применение антикоагулянтной терапии. Наиболее часто для этих целей используется гепарин, который восстанавливает нормальную свертываемость крови, препятствует образованию тромбов и способствует удалению уже образовавшихся, тем самым улучшается функция пораженных тканей и органов.
Для устранения дефицита факторов свертывания крови проводится заместительная инфузионная терапия. Оптимальным препаратом для этих целей является свежезамороженная плазма. Вместе с ней можно вводить также гепарин, ингибиторы протеаз (снижают активность ферментов и предотвращают развитие гипокоагуляции, препятствуют развитию шока – контрикал, гордокс).
Для улучшения микроциркуляции в тканях применяют аспирин, трентал, курантил и т. д., а также введение реологических растворов (реополиглюкин, волювен).
Очень важны в комплексной терапии ДВС-синдрома методы экстракорпоральной детоксикации – плазмаферез, цитаферез, гемодиализ.
В целом, терапия ДВС-синдрома представляет собой очень сложную задачу, а иногда решение о схеме применения препаратов и их дозировках должно приниматься в считанные минуты.
Необходимо проводить лечение ДВС-синдрома по стадиям, поскольку назначение того или иного препарата целиком и полностью зависит от состояния гемостаза больного в конкретный момент времени. Кроме того, должен осуществляться постоянный лабораторный контроль за показателями свертывания крови, кислотно-щелочного равновесия, электролитного баланса.
Неотложная помощь состоит в купировании болевого синдрома, борьбе с шоком, налаживании инфузионной терапии, введении гепарина в первую фазу ДВС-синдрома.
Больные, у которых был диагностирован тромбогеморрагический синдром, либо имеется высокий риск его развития, должны быть немедленно госпитализированы и помещены в отделение реанимации и интенсивной терапии.
Смертность при тромбогеморрагическом синдроме по разным данным достигает 70% при III стадии, при хроническом течении – 100%.
Профилактика этого опасного осложнения состоит, прежде всего, в как можно более раннем лечении заболеваний, приведших к его возникновению, а также в восстановлении кровообращения и микроциркуляции в органах и тканях. Только раннее начало терапии и правильная тактика способствуют нормализации гемостаза и дальнейшему выздоровлению.
Лечение
Ниже опишем основные принципы лечения ДВС и ТГС-синдрома.
- Алгоритм лечения ДВС-синдрома:
- лечение основной акушерской патологии и остановка кровотечения
- борьба с геморрагическим шоком (противошоковая терапия)
- восполнение объема циркулирующей крови и нормализация гемостаза
Все эти мероприятия проводятся одновременно под регулярным контролем за свертыванием крови. Действовать нужно очень оперативно.
Для остановки кровотечения, например если имеет место коагулопатическое кровотечение типа афибриногенемического, единственным методом должно быть оперативное лечение виде экстирпации матки. Экстирпация матки здесь необходима потому что именно матка является источником этого кровотечением.
Для нормализации гемостаза при развитии второй фазы начинают вводить прокоагулянты (свежезамороженная плазма до 2 литров, фибриноген 8-12 грамм, криопреципитат, антигемофильная плазма, донорская кровь). Через 4-5 часов после после остановки кровотечения если время свертывания 1-3 минуты (то есть короткое) надо обязательно начинать вводить гепарин. Гепарин вводят внутривенно-капельно в виде раствора в количестве до 500 тысяч единиц в час под обязательным контролем времени свертывания крови.
Иногда имеет место передозировка гепарином (ввели гепарин, а кровь не свертывается за 10-12 минут). Нейтрализовать действие гепарина поможет препарат протамин сульфат. Он водится 0,5%-раствором из расчета 0,1 миллилитр на каждые 70 единиц введенного гепарина.
При симптомах фибринолиза вводят ингибиторы этого фибринолиза, такими препаратами являются «Трасилол», «Контрикал», «Гордокс».
Для профилактики фибринолиза вводится 5%-раствор аминокапроновой кислоты внутривенно в количестве 100-200 миллилитров или такие препараты как препарат «ПАМБА», «Транексам».
В последующие 5-7 дней для профилактики тромбоэмболических осложнений (из-за повышения свертываемости крови вызываются процессы тромбообразования) и чтобы не образовалось инфаркта или инсульта нужно обязательно вводить низкомолекулярный гепарин, например есть такой препарат пролонгированного действия «Фраксипарин». Его вводят в дозе 0,3 миллилитра 2 раза в день через 12 часов. Продолжительность курса бывает до 10 дней с обязательным контролем за состоянием свертывающей системы крови.
Причины ДВС-синдрома
Множество тяжелых и критических состояний могут стать причиной ДВС-синдрома. Практически любая патология, при которой отмечается повреждение сосудистой стенки, изменение свойств крови, скорости ее протекания по сосудам, способна запустить каскад реакций, ведущих к внутрисосудистому свертыванию. Основные же причины болезни следующие:
- Любая форма шока. При этом состоянии отмечается серьезное ухудшение реологических свойств крови (повышение ее вязкости), а также повреждение стенки мелких сосудов.
- Тяжелые инфекции септического характера. В этом случае механизм внутрисосудистого свертывания может быть запущен напрямую бактериальными токсинами либо опосредованно — через разрушение эндотелия (внутренней оболочки) сосудов микроорганизмами и продуктами их жизнедеятельности.
- Гемолиз (массивное разрушение эритроцитов). Возникает он вследствие переливания несовместимой или просроченной крови, при тяжелых физических нагрузках, сильном переохлаждении, перепадах атмосферного давления, а также приеме некоторых лекарств (хинидин, нитрофурановые и сульфаниламидные химиопрепараты).
- Синдром массивных трансфузий. Объем переливания свыше 5 литров может стать пусковым фактором ДВС-синдрома.
- Некрозы в различных органах. Инфаркт миокарда, острое нарушение мозгового кровообращения (инсульт), некоторые формы панкреатита, острая дистрофия печени, ожоги кожи и слизистых оболочек, массивные хирургические вмешательства и травмы, краш-синдром (или синдром длительного сдавления) – все это приводит к мощному выбросу в кровь так называемого тканевого фактора – основного вещества, запускающего каскад реакций гиперкоагуляции.
- Иммунные и иммунокомплексные заболевания.
- Опухолевый процесс, особенно с множественными метастазами.
- Гемодиализ, гемосорбция, экстракорпоральное кровообращение (например, при операциях на сердце).
- Острые отравления гемолитическими ядами.
- Акушерская патология. Сюда включают многие ситуации, возникающие во время беременности и в родах – гестозы, предлежание плаценты, раннее излитие околоплодных вод, ранняя отслойка плаценты, внутриутробная гибель плода).
ДВС-синдром у детей
Группу риска по возникновению признаков ДВС-синдрома составляют дети в периоде новорожденности и на долю этой патологии приходится не менее 15%. В отличие от взрослых, дети страдают ДВС-синдромом, обусловленным тяжелой формой внутриутробной инфекции и вирусным поражением организма. Кроме того, провокаторами возникновения нарушений в системе гемостаза может выступать длительный период гипотермии, тяжелая внутриутробная гипоксия плода, а также выраженное ацидотическое состояние.
При всех этиопатогенетических типах ДВС-синдрома, которые встречаются в детском возрасте, пусковым механизмом возникновения нарушений в системе гемостаза является сердечно-сосудистый шок, в результате чего происходит прогрессирующее повреждение эндотелия сосудистой стенки и выделение в кровь факторов активации агрегации тромбоцитов.
В патогенезе развития ДВС-синдрома у детей принято выделять следующие процессы:
— образование большого количества тромбина или так называемый «протеолитический взрыв»;
— тотальное повреждающее воздействие на сосудистую стенку эндотоксинами;
— период гиперкоагуляции за счет стимуляции как внутреннего, так и внешнего путей процесса коагуляции;
— одновременное образование огромного количества фибриновых тромбов в просвете сосудов мелкого калибра и изменение реологических свойств крови;
— полиорганная недостаточность, спровоцированная тотальной тканевой гипоксией;
— коагулопатия и тромбоцитопения;
— нарушение первичного и вторичного гемостаза, обусловленное патологическим фибринолизом.
Развитие клинических проявлений зависит от того, на какой патофизиологической стадии развития находится процесс нарушения системы гемостаза.
Так, для гиперкоагуляционной фазы не характерно проявление специфических симптомов ДВС-синдрома и в большей степени клиническая симптоматика обусловлена проявлением заболевания, явившегося первопричиной развития данного осложнения. В некоторых случаях может наблюдаться акроцианоз кожных покровов, увеличение частоты сердечных сокращений и частоты дыхательных движений, склонность к гипотонии, затрудненное мочеиспускание. При объективном осмотре пальпаторно определяются увеличенные размеры печени и селезенки.
В коагулопатической фазе, при которой отмечается выраженное снижение содержания тромбоцитов в крови, кожные покровы приобретают синюшный оттенок, и развивается клиника геморрагического шока, обусловленного кровотечением из различных источников. Нередкой ситуацией в этой фазе является возникновение кровоизлияний в головной мозг, сопровождающихся глубокими нарушениями очагового и общемозгового характера. На этой стадии значительно возрастает риск летального исхода, составляющий не менее 50% случаев, однако при своевременно оказанной медицинской помощи можно добиться благоприятного исхода заболевания.
В случае применения адекватного объема лечебных мероприятий наступает восстановительная фаза, для которой характерно купирование признаков кровотечения и частичное или полное восстановление утраченной функции поврежденных органов.
При выборе метода медикаментозной коррекции нарушений системы гемостаза у детей, необходимо отдавать предпочтение этиопатогенетической направленности терапии, то есть лечение в первую очередь должно обеспечивать полное устранение первопричины возникновения ДВС-синдрома и учитывать стадию его развития.
Так в период гиперкоагуляционной фазы целесообразно применение трансффузионной терапии, для чего используется раствор свежезамороженной плазмы методом внутревенно-капельного введения с расчетом 10мл на кг веса в сочетании с 2% раствором Пентоксифиллина в дозе 0,1 мл. Полная микроциркуляторная блокада является обоснованием для назначения ингибиторов моноаминооксидазы (внутривенное введение Допамина в дозе 5 мкг/кг).
В фазе коагулопатии и тромбоцитопении патогенетически обоснованными являются препараты, содержащие фактор свертывания VIII, а также заменное переливание эритроконцентрата и тромбоцитарной массы. На данном этапе продолжается инфузионная терапия с целью восполнения необходимого количества жидкости и подкожное введение Гепарина в дозе 25 ЕД/кг через каждые 8 часов под постоянным контролированием показателей коагулограммы.
Восстановительный период требует применения симптоматических групп препаратов, направленных на восстановление функции того или иного органа. В некоторых случаях в этой фазе применяются препараты тромболитической терапии, направленные на устранение тромбов крупных размеров.
Скорая помощь при ДВС-синдроме
Чтобы помочь больному с такой патологией до попадания в стационар, нужно, прежде всего, ликвидировать причины этого процесса, конечно же, если это возможно. Необходимо приложить максимум усилий на остановку кровотечения, нормализацию основных показателей организма – дыхания, сердечной деятельности, артериального давления.
Сотрудники неотложной помощи вводят внутривенно пациенту альфа-адреноблокаторы («Феноламин») и прочие препараты для восстановления объема крови («Реополиглюкин»).
Заболевание достаточно серьезное, поэтому терапия должна проводиться незамедлительно. Лечение патологии проводится только в условиях стационара.
Стадия 1 (гиперкоагуляция)
ДВС-синдром может возникнуть при различных патологиях, вызывающих повреждение тканей. Тогда в кровь поступает чрезмерное количество тканевого тромбопластина, активирующего свёртывание крови. В микроциркуляторном русле образуются тромбы. Так возникает первая стадия ДВС-синдрома. Она может длиться от нескольких часов до 2 суток.
Как проявляется
На начальном этапе возникает гиперкоагуляция. Кровь сворачивается мгновенно, особенно это выражено при взятии её на анализ. Она вязкая, густая и сворачивается непосредственно при её заборе прямо в шприце. Иногда нельзя провести анализ, и тогда из лаборатории приходит ответ о невозможности исследования, так как кровь свернулась.
Кровотечения на 1 стадии практически не бывает, или же оно не является коагулопатическим. Вытекающая из раны кровь образует полноценные сгустки. Такое кровотечение останавливают хирургическим путём.
На первой стадии ДВС-синдрома развивается гемокоагуляционный шок, характеризующийся:
- спутанностью сознания;
- заторможенностью;
- снижением артериального давления;
- нитевидным аритмическим пульсом.
На начальном этапе кожа больного бледная, «мраморная», покрытая холодным потом. Затем проявляется акроцианоз.
Необходимое лечение
Основой лечения ДВС-синдрома является терапия первичного заболевания. Так, если заболевание вызвано инфекционными процессами, обязательно назначают антибиотики.
Для коррекции гемостаза на первой фазе ДВС-синдрома назначают:
- ингибиторы протеаз;
- препараты, улучшающие реологические свойства крови;
- антитромботические средства.
На стадии гиперкоагуляции рекомендуют гепаринотерапию. Иногда прибегают к комплексному лечению контрикалом и гепарином. Такая терапия эффективна, поскольку:
- купирует ДВС-синдром;
- подавляет распад тканей;
- снимает интоксикацию;
- уменьшает поступление тромбопластина в кровь.
В обязательном порядке при ДВС-синдроме проводится трансфузионная терапия. Начинать её необходимо с первой фазы и продолжать до полного восстановления. На стадии гиперкоагуляции пациентам назначают инфузионное введение свежезамороженной плазмой. Её предварительно размораживают в воде (37-38 С) в течение 20 минут до температуры 21 С. Лечение продолжают до полного исчезновения проявлений ДВС-синдрома.
При отсутствии свежезамороженной плазмы её заменяют:
- антигемофильной плазмой;
- нативной плазмой.
Эти препараты менее эффективны.
На стадии гиперкоагуляции помимо внутривенного введения плазмы, солевых растворов рекомендуют реополиглюкин. Этот препарат:
- эффективный кровезаменитель;
- уменьшает агрегацию тромбоцитов и эритроцитов;
- улучшает микроциркуляцию в органах.
Какие препараты и в каком количестве вводить, зависит от состояния больного, прогрессирования болезни.
Из-за чего возникает ДВС-синдром?
Медикам известно огромное количество причин, способных вызвать у больного развитие ДВС-синдрома. По данным Справочника фельдшера, его развитие неизбежно или высоковероятно при акушерской патологии (предлежание плаценты, преждевременная отслойка плаценты, закупорка сосудов матки околоплодными водами, внутриутробная смерть плода), сепсисе, деструктивных процессах в печени, почках, при панкреатите.
ДВС-синдром возникает во время шока любого происхождения (геморрагический, травматический, ожоговый, анафилактический и т. д.). При этом степень тяжести синдрома прямо пропорциональна выраженности и продолжительности шокового состояния. Этот синдром также развивается при остром внутрисосудистом гемолизе (разрушение клеток внутри кровеносных сосудов), в том числе при несовместимых переливаниях крови, которые не подходят больному по групповой принадлежности.
Согласно Медицинскому справочнику, ДВС-синдром также могут вызывать оперативные вмешательства, ставшие особо травматичными для больного. Например, операции при злокачественных новообразованиях, на паренхиматозных органах (почки, печень, легкие, селезенка, поджелудочная железа, щитовидная железа), с использованием аппарата искусственного кровообращения (АИК) а также внутрисосудистые вмешательства.
Его вызывают опухоли, особенно гемобластозы, лейкозы, рак легкого, печени, поджелудочной, предстательной железы, почки. ДВС-синдром возникает при иммунных и иммунокомплексных болезнях (в том числе при системной красной волчанке, ревматизме, ревматоидном артрите с висцеральными поражениями и пр.).
ДВС-синдром учащают кровотечения, коллапс, переливания большого объема крови. Этот патологический процесс может возникать на фоне аллергических реакций, отравления змеиными ядами, лечения определенными препаратами.