Что такое пневмония
Пневмонией называют воспаление всего или отдельного участка легочной ткани, вызванного микроскопическими патогенными возбудителями, а также инородными агентами, попавшими в легкое. Вирусы и бактерии в большинстве случаев распространяются респираторным путем, редкопопадают в организм через кровь. Различные объекты могут проникать как орально, так и забрасываться в легкие из желудка при рвоте или отрыжке.
В норме у человека в организме постоянно присутствуют патогенные бактерии, но защитные механизмы не дают им размножаться до масштаба способного вызвать болезнь. При ослаблении иммунной системы по различным причинам (переохлаждение, другие инфекции и т. д.) вредная микрофлора начинает стремительно увеличивать свою популяцию, что ведет к появлению воспалительного процесса.
При рассмотрении вопроса от чего может быть воспаление легких в большинстве случаев все начинается с простудных заболеваний верхних дыхательных путей таких как бронхит и трахеит. Инфекция спускается в нижние отделы дыхательной системы при этом симптоматика маскируется.
Кроме того, пневмония может развиться из-за других болезней, как осложнение при их лечении или после оперирования. Например, часто пневмония у лежачего больного развивается при сердечной недостаточности из-за гиподинамии и плохой циркуляции крови.
В этом случае в застоях крови локализируется патогенная микрофлора, а лейкоциты не могут своевременно добираться до очага воспаления.
Причины возникновения пневмонии

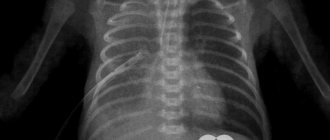
Проекция двусторонней пневмонии
Из вышеописанного нетрудно сделать вывод – воспаление легких является полиэтиологичным заболеванием, т. е. ее причинами могут быть многие факторы некоторые из которых названы в таблице 1.
Таблица 1. Наиболее распространенные возбудители пневмонии:
| Группа патогенных микроорганизмов | Наиболее опасные виды | Фото возбудителя |
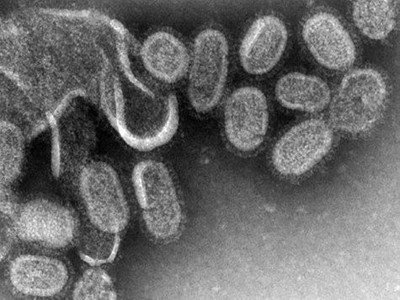
| Вирусы | Грипп, риновирус, парагрипп. |
|
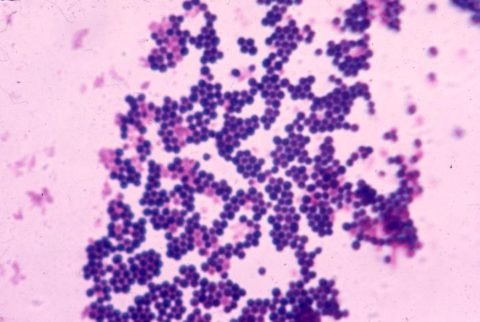
| Бактерии | Пневмококк, стафилококк, стрептококк, гемофильная палочка, моракселла, и т.д. |
|
| Внутриклеточные паразиты | Легионелла, микоплазма, хламидия. |
|
| Микроскопические грибы | Кандида, пневмоциста и аспергиллы. |
|
Из-за особенности течения и диагностики атипичными называют все виды воспалений легких, которые были спровоцированы внутриклеточными паразитами куда относятся также и вирусы поскольку они проникают в клетку и изменяют ее геном. Грибковая природа заболевания характерна для лиц с очень ослабленным иммунитетом, например, ВИЧ-инфицированных пациентов.
Ниже упомянуты основные факторы повышающие риски развития заболеваний как нижних, так и верхних дыхательных путей:
- вредные привычки;
- патологии грудной клетки из-за неправильного развития или травм;
- болезни сердца и других органов;
- хронические депрессии и стрессы;
- нарушения работы защитной системы, в том числе и синдром иммунодефицита;
- рак;
- пребывание больного длительное время в лежачем положении или при искусственной вентиляции легких;
- патологии верхнего сфинктера желудка или глотания;
- возрастные особенности (дети до 3 лет или лица после 60).
Важно знать, что после того как возбудитель оказался в легочной ткани начинается патологический процесс, к месту которого, устремляются защитные клетки организма. В очаговой зоне скапливается экссудат
При этом есть микроорганизмы способные привести к распаду легочной ткани из-за ядовитых токсинов, которые они выделяют.
Как лечить пневмонию?
Лечение пневмонии в подавляющем большинстве случаев осуществляется в условиях стационара и включает комплексную медикаментозную терапию и физиотерапию. В домашних условиях при диагнозе воспаление легких лечение допустимо при заболевании в легкой степени и под постоянным контролем терапевта и пульмонолога. Основа лечения воспаления легких и в домашних условиях, и в стационаре – антибиотики, которые назначаются на 7-10 дней, а в некоторых случаях даже дольше – до трех недель.
Антибиотики при пневмонии:
- пенициллины полусинтетические, ингибитор-защищенные (Амоксиклав, Аугментин, Ампициллин);
- макролиды;
- цефалоспорины (Цефалексин, Цефуроксим);
- линкозамиды (Линкомицин);
- респираторные фторхинолоны (Офлоксацин, Ципрофлоксацин).
Как лечить воспаление легких – симптоматическая терапия:
- жаропонижающие (Ибупрофен, Нимесулид, Парацетамол);
- муколитики и отхаркивающие (АЦЦ, Амбробене, Мукалтин, Бромгексин);
- бронхолитики;
- антигистамины (Лоратадин, Димедрол, Диазолин, Кларитин);
- иммуномодуляторы (Иммунал, Рибомунил, Бронхомунал, Эсберитокс);
- препараты для дезинтоксикации (Трисоль, Гемодез);
- витамины (Супрадин, Витрум, Компливит);
- кортикостероиды (Преднизон, Преднизолон);
- противогрибковые (Амфотерицин B, Флуконазол) и противовирусные препараты (Амизон, Арбидол, Тамифлю, Реленза).

Лечение пневмонии дома
При диагнозе воспаление легких лечение в домашних условиях допустимо при нетяжелом течении болезни, если у пациента отсутствуют тяжелые системные заболевания и есть возможность постоянного контроля врача. Медикаменты в таком случае назначаются те же, что при лечении в стационаре, но чаще в виде таблеток. В домашней терапии активно используются народные средства, помогающие выводить мокроту и облегчающие состояние:
- травяные отвары и настои;
- молоко с содой, инжиром или медом;
- ингаляции;
- массаж и растирания.
Лечение пневмонии в больнице
Лечение пневмонии в стационаре проходит более последовательно, и, как следствие, оно более эффективно. Помимо медикаментозной терапии в стационаре активно применяют физиотерапевтические методы, помогающие вылечиться быстро и без осложнений. Физиотерапию применяют только после нормализации температуры. Физиопроцедуры для лечения пневмонии:
- ультразвуковые ингаляции с антибиотиками, муколитиками;
- электрофорез;
- импульсивная УВЧ-терапия;
- ультрафиолетовое излучение;
- магнитофорез;
- дециметровое волновое лечение;
- массаж;
- лечебная физкультура.
Осложнения пневмонии
Осложнения при пневмонии чаще наблюдаются у пожилых людей, маленьких детей и людей с некоторыми хроническими заболеваниями, например, диабетом. При возникновении осложнений вас направят на лечение в больницу.
Наиболее распространенные осложнения при пневмонии — плеврит, абсцесс легкого и заражение крови (сепсис) — описаны ниже.

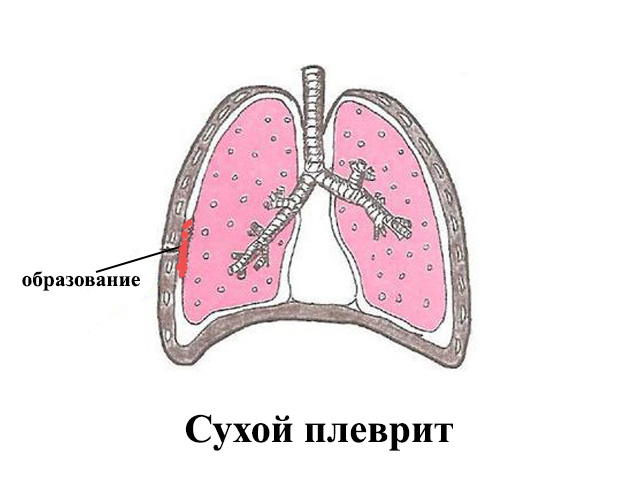
Плеврит — воспаление плевры, тонкой оболочки между легкими и грудной клеткой. В более редких случаях в пространстве между легкими и стенками грудной полости может накапливаться жидкость. Это явление называется «плевральный выпот». Плевральный выпот наблюдается у половины людей, лечащихся от пневмонии в больнице.
Жидкость может оказывать давление на легкие, затрудняя дыхание. Плевральный выпот обычно проходит сам по мере лечения пневмонии. Примерно в одном из 10 случаев лечения пневмонии в больнице происходит заражение жидкости в плевральной полости бактериями, что вызывает скопление гноя — так называемую эмпиему.
Обычно гнойные выделения выводятся с помощью иглы или тонкой трубки. В наиболее тяжелых случаях может потребоваться хирургическое вмешательство для удаления гноя и устранения вреда, нанесенного плевре и легким.
Абсцесс легкого — редкое осложнение пневмонии, которое чаще всего случается у людей с уже имеющимися другими серьезными заболеваниями или у лиц, злоупотребляющих алкоголем. Абсцесс легкого — это заполнение гноем полости в тканях легкого. Отхаркивание мокроты с неприятным запахом, опухание пальцев рук и ног — симптомы абсцесса легкого.
Абсцессы часто лечатся с помощью антибиотиков. Обычно прописывается курс антибиотиков внутривенно, затем — прием антибиотиков в форме таблеток на протяжении 4-6 недель. У большинства больных отмечается улучшение самочувствия в течение 3-4 дней
Важно не бросать прописанный курс антибиотиков, даже если вы чувствуете себя полностью здоровым, чтобы избежать повторного заражения легких. Примерно одному из 10 людей с абсцессом легкого требуется операция для откачивания гноя из абсцесса или удаления пораженной части легкого
Заражение крови — еще одно редкое и тяжелое осложнение пневмонии, также известное как сепсис. Симптомы сепсиса:
- высокая температура тела (жар) — 38º C или выше;
- учащенное сердцебиение и дыхание;
- низкое кровяное давление (гипотония), при котором в вертикальном положении тела ощущается головокружение;
- изменение поведения, например, дезориентация в пространстве и времени;
- сниженное мочевыделение;
- холодная, бледная и липкая кожа;
- потеря сознания.
При заражении крови инфекция может распространиться в другие органы, такие как:
- внешние оболочки мозга (менингит);
- оболочка брюшной полости (перитонит);
- внутренняя оболочка сердца (эндокардит);
- суставы (септический артрит).
В чем особенности течения крупозной пневмонии?
Основные особенности течения крупозной пневмонии
| Основные характеристики | Крупозная пневмония |
| Дебют заболевания | Начало заболевания начинается с озноба и резкого подъема температуры до 39 градусов. У крупозной пневмонии самый резкий дебют заболевания. Постепенное развитие исключается. |
| Основные симптомы |
|
| Изменения со стороны внутренних органов |
|
| Стадийность заболевания | Патологический процесс крупозной пневмонии проходит в несколько стадий:
|
| Изменения в крови, моче, в сердечной деятельности |
Все эти изменения обусловлены высокой токсичностью пневмококка и его разрушающим действием на ткани организма. |
Лечение пневмонии

При типичной пневмонии и другой форме заболевания лечение подразумевает правильный выбор лекарственной терапии
Важно уничтожить патогенную микрофлору и восстановить легочные ткани
Самостоятельно прекращать курс лечения пневмонии нельзя. Если доктор назначил курс антибактериальных средств и других препаратов на 2 недели, значит именно столько времени следует их принимать.
Недолеченная пневмония грозит возобновление воспалительного процесса ухудшением общего состояния и развитием осложнений, вплоть до летального исхода.
Медикаментозная терапия
При вирусной пневмонии, грибковой, госпитальной или атипичной пневмонии назначают курс:
- антибиотиков;
- жаропонижающих;
- отхаркивающие препараты;
- антигистаминные препараты.
Антибиотики назначают всем пациентам, кому поставлен диагноз воспаление лёгких. При назначении антибактериальной терапии следует учитывать возраст пациента, тяжесть состояния и наличие сопутствующих патологий.
При тяжелой форме назначают Авелокс с Цефтриаксоном. Также прописывают Таваник, Левофлоксацин, Фортум, Сумамед или Цефепим.
Антибиотики могут назначать в комбинации. Например, Линкомицин с Амоксициллином, Цефуроксим и Гентамицином, Метронидазолом с Цефалоспорином.
Антибиотики могут не подействовать при развитии устойчивости микроорганизмов к выбранному препарату. Данные медикаменты вызывают сильное повреждение пищеварительного тракта, способны привести к тошноте, рвоте, головокружениям, ломоте в мышцах и слабости.
Жаропонижающие начинают принимать, если температура поднимается выше 38°С. Когда она находится в пределах 37–38, лекарство пить не стоит. Это физиологическое явление, при котором ускоряется метаболизм, повышается местная иммунная система, что способствует более быстрому избавлению от бактерий.
Предпочтительны препараты с ацетилсалициловой кислотой, метамизолом, парацетамолом или ибупрофеном. Эти действующие препараты быстро снижают температуру. Только препараты на основе ибупрофена вызывают больше побочных реакций.
Отхаркивающие препараты при типичной пневмонии помогают разжижить густое отделяемое бронхов. Они уменьшают способность мокроты прилипать к стенке дыхательных путей
Разжижать ее важно, это своеобразное очищение дыхательных путей от микробов и продуктов их жизнедеятельности
Отхаркивающие лекарства:
- АЦЦ;
- Флюдитек;
- Амбробене;
- Флавамед;
- Джосет;
- Аскорил.
Для отделения мокроты при пневмонии используют и народные средства. Только все необходимо согласовывать с лечащим доктором.
Антигистаминные препараты (Лоратадин, Диазолин, Тавегил) уменьшают спазм гладких мышц, снижают проницаемость капилляром, отек тканей и зуд. Выпускаются антигистамины в таблетках и ампулах. Терапевтический эффект после применения лекарство при атипичной пневмонии и других типах болезни развивается в течение 30–60 мин.
Антигистамины медленно выводятся из организма, поэтому возможно лишь однократное применение лекарства.
Электрофорез с йодидом калия редко используется при острой стадии пневмонии. Физиотерапия с этим веществом улучшает кровообращение, оказывает противовоспалительный и обезболивающий эффект.
Народные средства
Воспаление легких — патология с острым течением, чаще всего протекает тяжело, поэтому полагаться только на домашние средства не стоит.
Эффективные рецепты:
- 100 г корней сабельника заливают 500 мл водки. Переливают в емкость с плотно закрывающейся крышкой, настаивают неделю. Пить настойку по 15 мл трижды в сутки;
- в качестве используют репчатый лук. 150 г овоща нарезают, добавляют 400 г сахара и 1 л воды. Все поставить на огонь и варить в течение 3 часов на самом маленьком огне. Лекарство остудить и процедить. Пить приготовленный отвар по 5 ст. л. в день. Лечение составляет 3 суток;
- в терапии используют шиповник. Заливают кипятком 15 ягод, настаивают 20 минут. Пить настой шиповника 2 раза в сутки. Такое средство разрешается принимать беременным, пожилым и детям.
Народные средства при пневмонии используют для ингаляций. Проводить их не рекомендуется при температуре. Делают ингаляции небулайзером, из меда, прополиса, экстракта каланхоэ, отвара ромашки и настоя шалфея.
Для внутреннего применения используют цветки бузины черной, почки тополя, легочницу и окопник лекарственный.
«В первые дни интерстициальную пневмонию сложно выслушать и она не видна на рентгенограмме»
— Как человек сам по симптомам может у себя заметить коронавирусную пневмонию?
— При коронавирусной инфекции есть заложенность носа, головная боль, боль в мышцах — но эти все симптомы характерны и для других инфекций. Пишут, что бывает потеря обоняния — но это не у всех. Я, например, встретила только одну пациентку с потерей обоняния. Коронавирусная инфекция протекает как фарингит, бронхит, обычная боль в горле, головная боль, озноб. Но самый главный симптом — это кашель, особенно когда вместе с ним повышается температура.
 Фотография используется в качестве иллюстрации. Фото: Вадим Замировский, TUT.BY
Фотография используется в качестве иллюстрации. Фото: Вадим Замировский, TUT.BY
При пневмонии, как правило, кашель сухой — он начинается, как будто какое-то першение в горле, при этом сам по себе приступообразный — человек кашляет и не может остановиться. Если у вас кашель, высокая температура, ломота в мышцах и суставах, появилась одышка, то надо вызывать скорую.
В первые дни интерстициальную пневмонию сложно выслушать и она не видна на рентгенограмме. Когда присоединяется альвеолярный компонент, можно выслушать хрипы. Как правило, очень часто именно компьютерная томография (КТ) помогает в диагностике этих интерстициальных пневмоний. Это более достоверный метод исследования — там идут срезы легких по слоям, и все лучше видно.
Сами по себе тесты на COVID-19 порой могут быть ложно отрицательными, компьютерная томография в этом смысле более чувствительный метод диагностики.
— Что вы видите на таком снимке?
— Это двусторонние изменения по типу интерстициальных. Рентгенологи поражение интерстиция называют матовым стеклом. Инфильтративные изменения межальвеолярных перегородок и воздухосодержащих альвеол создают эффект полупрозрачности — это и есть симптом матового стекла.
Преимущественно поражаются нижние доли легких, но бывает по-всякому. Мы сейчас видим, что затрагиваются и верхние доли.
 Снимок используется в качестве иллюстрации. Фото: Reuters
Снимок используется в качестве иллюстрации. Фото: Reuters
— Может ли такая пневмония быть при температуре 37 градусов?
— Может быть, вполне небольшая температура — 37,2−37,4 градуса, необязательно это будет 38−39 градусов. У людей с ослабленным иммунитетом может быть даже низкая температура — меньше 36 градусов, и это не очень хороший признак.
— Может ли такая пневмония протекать бессимптомно: ни кашля нет, ни повышенной температуры?
— Многие пневмонии люди переносят на ногах, они не знают, что ими болели, но когда делают снимки, там видны следы перенесенного заболевания. Люди говорят, что этого не может быть, что они пневмонией не болели, но вспоминают, что у них была длительная простуда, они лечились две недели или три, потом она прошла, или что-то еще было затяжное, к врачу они не обращались, и оно само прошло. На самом деле человек мог в таком виде перенести коронавирусную инфекцию в легкой форме. А легкие и бессимптомные случаи чреваты тем, что могут заразиться другие люди, особенно это опасно для пожилых — в общей массе у них заболевание протекает тяжелее. Но в целом не все пожилые пациенты болеют тяжело вирусными пневмониями. Еще до ситуации с коронавирусом у нас была пациентка в возрасте 90 лет и очень нормально все перенесла и выздоровела.
Что такое пневмония и чем она опасна?
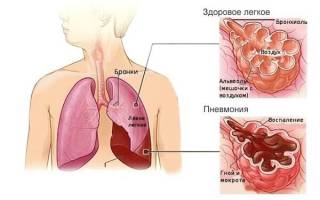
Пневмонию часто называют воспалением легких, поскольку эта болезнь затрагивает нижние дыхательные пути. Что такое пневмония – это воспалительный процесс в легких, вызванный попаданием инфекции
Возбудителями болезни могут быть как вирусы, так и бактерии, грибки или микоплазмы, поэтому для назначения адекватного лечения важно правильно определить, какой патогенный микроорганизм вызвал воспаление
Чтобы осознать, насколько опасна пневмония, что это заболевание нельзя воспринимать несерьезно, нужно знать, что ежегодно воспалением легких болеют миллионы людей, летальный исход возможен у 48% среди пожилых пациентов и 1-3% – среди детей и молодежи, а до появления антибиотиков этот показатель достигал 75%. Пневмония – это лидер печальной статистики из всех болезней дыхательных органов, и по сей день врачи относят воспаление легких к категории очень сложных заболеваний.

Пневмония – классификация
Пневмонию классифицируют, опираясь на несколько признаков, факторов и механизмов:
1. По эпидемиологическому фактору:
- внебольничная пневмония;
- внутрибольничная;
- атипичная;
- пневмония иммунодефицитных состояний.
2. По возбудителю заболевания:
- бактериальная;
- вирусная;
- грибковая;
- микоплазменная;
- смешанная.
3. По механизму развития:
- первичная – самостоятельное заболевание;
- вторичная – осложнение после вирусных или простудных болезней;
- аспирационная – воспаление легких, резвившееся после попадания в бронхи инородных частиц (рвоты, пищи);
- послеоперационная;
- посттравматическая;
- инфаркт-пневмония – развившаяся после тромбоэмболии сосудов легких.
4. По области затронутой легочной ткани:
- односторонняя – право- или левосторонняя;
- двусторонняя;
- долевая, сегментарная, прикорневая.
5. По течению заболевания:
- острая;
- хроническая:
- затяжная острая.
6. По наличию или отсутствию осложнений:
- осложненного течения;
- неосложненного течения.
7. По появлению функциональных нарушений:
- с функциональными нарушениями;
- без функциональных нарушений.
8. По клинико-морфологическим признакам:
- очаговая – дольковая пневмония, локализующаяся на ограниченном участке дольки легкого;
- интерстициальная – пневмония, поражающая соединительную ткань и стенки альвеол;
- паренхиматозная – крупозная пневмония, захватывающая все легкое или значительную его долю.
9. По тяжести течения заболевания:
- пневмония легкой степени;
- средней степени;
- тяжелой степени.
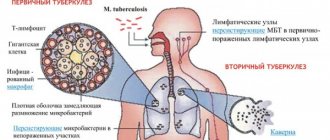
Возбудители пневмонии
Патологические возбудители пневмонии попадают в легкие через кровь, лимфу или с воздухом. При снижении иммунной защиты инфекция проникает в альвеолы и через проницаемые перегородки распространяется на другие отделы органа. Самыми распространенными возбудителями пневмонии являются бактерии:
- грамположительные – пневмококки; стафилококки; стрептококки;
- грамотрицательные – палочки Фридлендера, гемофильная или кишечная, энтеробактерия, легионелла.
На втором месте по заболеваемости находится возбудитель пневмонийная микоплазма, которая также является причиной:
- ринофарингитов;
- ларингитов;
- трахеитов;
- бронхитов;
- менингитов;
- артритов.
Из вирусных возбудителей вызвать воспаление легких могут вирусы:
- гриппа;
- герпеса;
- парагриппа;
- цитомегаловируса;
- аденовируса;
- кори;
- ветряной оспы.
Грибковую пневмонию вызывают:
- плесневые, дрожжеподобные грибки;
- грибки кандида;
- пневмоцисты;
- аспергиллы.
- Атипичные возбудители пневмонии:
- хламидии;
- коронавирусы;
- возбудители туляремии, лептоспироза.
Чем опасна пневмония?
Коварство пневмонии, по мнению врачей, состоит в том, что не всегда можно предсказать по какому органу она может ударить. Не редкость – осложнения пневмонии на сердце. Воспаление легких может спровоцировать развитие:
- эндокардита;
- миокардита;
- дегенеративных дисфункций сердца.
Самые тяжелые последствия воспаления легких:
- плеврит – воспаление плевры с накоплением гноя;
- абсцесс легкого – воспаление легочной ткани с образованием гнойно-некротических полостей;
- заражение крови – распространение токсинов и микроорганизмов через кровь по всему телу;
- анемия – сниженный гемоглобин;
- дыхательная недостаточность, хроническая бронхиальная астма;
- абсцесс или гангрена вне легкого;
- закупорка канальцев в легких, вследствие чего затрудняется циркуляция кислорода;
- бронхоэктазы – слизистые пробки в легких.
Что такое пневмония?
Пневмония – это воспалительный процесс легких, вызванный проникновением в организм человека инфекций, вирусов и бактерий. Известно, что до появления антибиотиков от воспаления легких умирало около 75% больных. Сейчас же этот показатель значительно снизился. Тем не менее по сей день пневмонию относят к заболеваниям, с трудом поддающимся лечению.
Осложняет ситуацию и трудность в диагностике. На начальном этапе пневмония легких может проявляться в виде одышки и кашля, что характерно для многих заболеваний дыхательных путей. Согласно статистике вследствие неправильного лечения пневмонии ежегодно умирает около 40% больных. К ним в основном относятся люди пожилого возраста и курильщики. Почему именно эта категория людей входит в группу риска? Специалисты отвечают, что с возрастом иммунитет ослабевает и организму уже сложнее справляться с вирусными инфекциями, чем молодым людям. Любителям сигарет и вовсе стоит бросить курить, если не навсегда, то хотя бы на время лечения. Дело в том, что наши легкие состоят из эпителия, покрытого ворсинками. Он, в свою очередь, защищает легкие от проникновения инфекций. Под воздействием вредных веществ, попадающих в организм при курении, ворсинки начинают отмирать, и легочная ткань остается незащищенной.
Врачи также говорят, что некоторые виды бактерий, ответственных за развитие воспалительных процессов того или иного органа всегда присутствуют в организме человека. Если иммунная функция в норме, то инфекция не развивается. Однако при снижении иммунитета и появлении нескольких предрасполагающих факторов могут повлиять на развитие воспаления легких.
Бывают случаи, когда выявить возбудителя болезни невозможно (пневмония без уточнения возбудителя код по МКБ 10). Тогда врачи назначают сразу несколько видов антибиотиков для эффективного лечения. А также иммуномодуляторы и другие лекарства в зависимости от симптомов.
Рекомендуем к прочтению: Можно ли гулять при пневмонии на улице
Виды пневмоний
Болезнь классифицируется на виды в соответствие с различными критериями – в зависимости от объема, формы, условий поражения, возбудителя. В соответствие с объемом поражения она бывает односторонняя и двухсторонняя. В первом случае поражается одно легкое, во втором – оба. Причиной развития односторонней пневмонии чаще являются бактерии, а двухстороннее воспаление легких нередко возникает вследствие бронхита.
В соответствие с распространенностью патологического процесса воспаление легких может быть таких видов:
- Сегментарное. В этом случае пневмония распространяется на один либо несколько сегментов органа;
- Очаговое. Патологический процесс при нем затрагивает небольшие очаги легкого. В случае их слияния развивается сливная пневмония;
- Тотальное. При нем процесс распространяется на весь орган.
В зависимости от того, каков триггер развития патологии, выделяют такие виды пневмонии:
- Первичная – самостоятельная болезнь;
- Вторичная – заболевание, являющееся следствием других патологий (например, хронического бронхита);
- Радиационная – сформированная вследствие применения рентгенорадиевой терапии онкологических болезней;
- Посттравматическая – патология, возникшая как следствие травмы грудной клетки.
Существуют и другие виды заболевания.
Типичная
Ее распознают по клинической картине воспалительного процесса. Возбудителями этого вида болезни обычно являются такие инфекции:
- Klebsiella pneumonia (клебсиелла пневмонии или палочка Фридлендера);
- Escherichia coli (кишечная палочка);
- Haemophilus influenza (гемофильная палочка);
- Streptococcus pneumonia (пневмококковая инфекция).
Для этого вида заболевания характерны такие симптомы:
- Резкое повышение температуры;
- Кашель, сопровождаемый обильным отделяемым в виде гнойной мокроты;
- Иногда наблюдается плевральная боль.
Атипичная
Под ней понимают болезнь, вызванную бактериальной инфекцией, поражающей верхние и нижние дыхательные пути. Ее провоцирует воздействие микроорганизмов, нехарактерных для данного заболевания. Возбудителями могут быть:
- Chlamydia pneumoniae (хламидия);
- Legionella pneumophila (легионелла);
- Pneumocystis jirovecii (пневмоциститная болезнь);
- Mycoplasma pneumoniae (микоплазма).
Атипичная пневмония имеет некоторые признаки, по которым ее можно заподозрить:
- Заболевание начинается постепенно;
- Кашель при нем обычно является непродуктивным (сухим);
- Общее недомогание, слабость.
К второстепенным признакам относят:
- Першение и болевые ощущения в горле;
- Головная боль;
- Часто на рентгенограмме фиксируются незначительные изменения.
Крупозная
Этот вид болезни представляет собой острый инфекционно-аллергический воспалительный процесс. Он известен еще и как долевое воспаление легких, потому что поражает одну или более долей тканей легких, плевру. При развитии заболевания в альвеолах образуется и скапливается круп – фиброзный экссудат. Основной возбудитель крупозной пневмонии – пневмококк, но вызывать ее могут и:
- стрептококки,
- диплобацилла Фридлендера,
- стафилококки.
Особенностью болезни этого вида является то, что такая пневмония у детей и взрослых старше 65 лет не встречается. Связано это с особенностями строения их легких, у которых есть широкие перегородки между альвеолами. Они выступают барьером для контактного распространения возбудителя.
Основными симптомами крупозной пневмонии являются:
- Резко возникающий озноб;
- Кашель, который сначала является сухим, а с развитием болезни появляется слизисто-гнойная мокрота, возможно наличие примесей крови;
- Одышка;
- Дыхание сопровождается болью, ощущающейся со стороны пораженного легкого и усиливающейся во время кашля.
Заболевание в ряде случаев сопровождается сильной интоксикацией организма, тошнотой, рвотой. Дыхательная недостаточность может способствовать нарушению работы ЦНС.
Аспирационная
Этот вид воспаления легких возникает вследствие попадания в них токсических веществ, инородных тел пассивным путем или во время вдыхания. Попадающие в них субстанции могут обладать специфическими свойствами, которые и провоцируют развитие воспалительного процесса. Чаще всего в роли такой субстанции выступают рвотные массы.
Основными симптомами патологии являются одышка и кашель. В некоторых случаях в мокроте появляется гнойное содержимое. Существует ряд факторов риска ее возникновения:
- Наличие рвоты;
- Нарушение когнитивных процессов;
- Нарушение процесса глотания;
- Произведение стоматологических манипуляций;
- Использование гастроэнтерологических медицинских инструментов;
- Проведение дыхательных процедур, использование дыхательных аппаратов;
- Кардиопульмональная реанимация;
- Нарушение сознания.
Диагностика
Для постановки диагноза типичной пневмонии используют инструментальные и лабораторные методы диагностики.
Сначала врач собирает анамнез. В карточке фиксирует данные о недавних простудных заболеваниях, хронических недугах и симптоматике. Затем доктор назначает ряд анализов и инструментальные методы диагностики.
Диагностика включает:
- выслушивание легких — при аускультации слышны мелкопузырчатые влажные хрипы. Если у пациента воспаление лёгких прослушивается инспираторная крепитация;
- перкуссия — это простукивание, проводится для выявления физических свойств органа или его части. В норме перкуторный тон над всей поверхностью легких ясный. При начальной стадии воспаления легочной ткани перкуторный звук притупленный с тимпаническим оттенком. Тупой звук прослушивается при опеченении крупозной формы, гнойном абсцессе;
- рентгенография — признаками крупозной пневмонии являются: на снимке видны физиологические поражение куполов диафрагмы. Очаговая форма заболевание на снимке — это небольшие инфильтраты, присутствие теней на снимке, наличие плеврита. При типичной пневмонии на снимке можно наблюдать полную потерю прозрачности легочной ткани, затемнение одной или нескольких долей, ограниченное затемнение;
- биохимический анализ крови — покажет нарушение метаболических процессов. По данному анализу оценивают активность воспалительного процесса. Наблюдается изменения в соотношении белковых фракций;
- мокрота и смыв из бронхов — хотя исследование мокроты бесполезно, обычно возбудители не могут быть обнаружены, но смыв из бронхов позволяет выявить микробы под микроскопом. Главное, чтобы слюна не попала в материал;
- КТ или УЗИ — назначаются, если улучшение не наступает даже после проведения серьезного лечения. УЗИ и компьютерная томография помогает выявить проблемы со стороны сердца, возникшие в качестве осложнений;
- плевральная пункция — без согласия пациента не проводится. Получают его в письменном виде. Если пациент находится в бессознательном состоянии, дать согласие могут ближайшие родственники. Для проведения плевральной пункции больному делают глубокую анестезию. Иглу вводят выше 2 ребра;
- спирография — метод исследования функции внешнего дыхания, включающий в себя измерение объёмных и скоростных показателей дыхания. Подготовка не требуется, но врач обязан проинструктировать пациента и рассказать порядок выполнения процедуры.
Помните, что возможна и бессимптомная форма пневмонии. Поэтому проводится дифференциальная диагностика для исключения других заболеваний.
Диагностика пневмонии
Дифференциальная диагностика пневмонии и бронхита включает:
- первичный осмотр и оценку состояния больного;
- выслушивание легких, которое позволяет выявить хрипы и крепитации (патологическое звучание, побочные шумы);
- рентгенографию легких – на снимках можно увидеть очаги воспаления;
- биохимический и общий анализы крови – изменения в составе крови (повышение СОЭ, лейкоцитоз) свидетельствуют о сильном воспалительном процессе;
- баканализ мокроты – помогает определить возбудителя и проверить его на чувствительность к антибиотикам;
- для получения дополнительной информации врач может назначить ЭКГ, компьютерную томографию, исследование функции внешнего дыхания, фибробронхоскопию.
Диета при пневмонии
Приблизить момент выздоровления поможет правильное питание. На период лечения взрослых и детей ограничивают калорийность меню, увеличивают количество витаминов, особенно группы В, аскорбиновой кислоты (витамина С), продуктов, содержащих фосфор, марганец. Пища должна хорошо перевариваться и легко усваиваться. В период обострения, который сопровождается высокой температурой, показана диета № 13, после нормализации состояния – диета № 15.
На время лечения из рациона исключают:
- Свежий хлеб, сдобу;
- пирожные, какао;
- мясо, рыбу, молочные продукты с большим содержанием жира;
- колбасы, консервы, копчености;
- пряную и острую еду;
- свежую капусту и огурцы, редис, редьку, а также лук, чеснок;
- бобы.
Пользу организму принесут:

- Пшеничный хлеб, галеты, сухари;
- легкие бульоны, супы;
- нежирные кисломолочные продукты, молоко;
- яйца;
- рыба, мясо – нежирные сорта;
- овощные блюда, свежие томаты;
- рис, манка, молотая гречка в виде полужидких каш (молочных, на бульоне), суфле, пудингов;
- вермишель;
- масло — сливочное, растительное.
- напитки — кофе, чай (некрепкие), морсы, соки, настой и отвар шиповника, кисели;
- спелые фрукты, ягоды;
- фруктовые десерты;
- мед, сахар.